Лимфаденит: симптомы, лечение, причины, осложнения
Классификация лимфаденита
Лимфаденит – это заболевание, которое может протекать по-разному. На проявления болезни влияет прежде всего то, какая причина вызвала его появление, какова длительность воспалительного процесса, есть или нет первичный инфекционный очаг и какова локализация пораженного лимфатического узла. Все эти параметры взяты за основу клинической классификации лимфаденита, симптомы и лечение которого напрямую зависят от принадлежности этого заболевания у конкретного больного к определенной группе. Выделяют несколько разновидностей этой болезни.
По происхождению
На сегодняшний день принято выделять несколько разновидностей лимфаденита в зависимости от критериев классификации. В первую очередь лимфаденит классифицируют по продолжительности болезни.
Согласно этому мнению существует три разновидности лимфаденита:
- острый
- хронический
- рецидивирующий
Чаще всего острый лимфаденит возникает у людей с гнойными инфицированными ранами, или после хирургического вмешательства. Длится около 14 дней и протекает довольно тяжело. Хронический лимфаденит развивается как следствие длительной инфекции, аутоимунного процесса или раковой опухоли. А вот рецидивирующее воспаление — это, как правило, результат хронической инфекции, которую вовремя не вылечили.
Также лимфаденит классифицируют согласно природе его возникновения и характера воспалительного процесса. Таким методом выделяют серозный и гнойный лимфаденит.
Первый вариант развивается в результате действия вирусов, раковых опухолей, а второй возникает как следствие бактериальной инфекции. Кроме того, лимфаденит бывает неспецифическим и специфическим.
Неспецифический лимфаденит вызывают грибки или бактерии, которые содержатся в нормальной флоре человеческой кожи и слизистых оболочек. А вот специфический лимфаденит возникает в том случае, если инфекционный источник с микроорганизмами, не свойственными человеку, начинает бесконтрольно распространятся по организму.

Классификация видов лимфаденита нужна лечащему врачу для правильной постановки диагноза и назначения эффективного лечения. Различают специфический лимфаденит, неспецифический, хронический и острый.
Неспецифический лимфаденит — защитная реакция организма на появление в нем стафилококковой, стрептококковой инфекций или других гноеродных микроорганизмов, а также токсинов и продуктов гниения тканей. Его причиной также могут стать попавшие в кровь и лимфу продукты разложения тканей в очаге воспалительного процесса или образования опухоли.
Неспецифический лимфаденит у взрослого и ребенка может развиться не только путем попадания в узлы микробов и токсинов через кровь и лимфу, но и контактным способом: например, если произошло ранение лимфатического узла и рана была заражена инфекцией. В этом случае принято говорить о лимфадените в качестве первичного заболевания.
В зависимости от степени и характера выделения жидкости из воспаленного лимфоузла выделяют следующие виды лимфаденита:
- Серозный — для данного типа заболевания характерно отсутствие температуры, в целом пациент описывает свое самочувствие как удовлетворительное. При пальпации наблюдаются незначительные болезненные ощущения, лимфоузлы немного увеличены и имеют уплотнение, подвижны. Такая форма заболевания хорошо поддается терапии. Симптомы лимфаденита у взрослых, а также связанные с ним неприятные ощущения проходят уже спустя 2–3 дня с момента начала лечения. Главная отличительная черта серозной формы – отсутствие гноя. Лечение лимфаденита консервативное, без хирургического вмешательства.
- Геморрагический — отмечается нарушение капиллярной проницаемости узлов, вследствие чего они насыщаются кровью. Такая разновидность заболевания характерна при заражении организма сибирской язвой или чумой. Гной в узлах отсутствует. Воспалительный процесс локализуется в непосредственной близости от очага инфекции. Лечение длительное.
- Фибринозный гнойный — приводит к выпадению фибрина – нерастворимого вещества, которое накапливается в лимфоузле и нарушает (или останавливает) процесс кровообращения. В результате узел становится болезненным, отекает, нарушается его дальнейшее функционирование. Гнойные формы лимфаденита опасны тем, что приводят к распаду (некрозу) тканей и дисфункции органа, абсцессу.
По форме распространения лимфаденит у детей и взрослых делят на:
- простой, при котором воспалительный процесс не выходит за пределы пораженного органа и не затрагивает соседние ткани;
- деструктивный, при котором наблюдается паралимфаденит — распространение воспаления на окружающие ткани и органы.
Если при лимфадените задеты соседние ткани и органы, то воспалительный процесс в них может протекать двух типов:
- серозного характера без перехода в гнойную форму;
- с образованием аденофлегмоны или гнойного воспаления.
В группе неспецифического лимфаденита выделяют острый тип течения заболевания. Начинается он довольно резко с повышения температуры тела, увеличения лимфатических узлов, их болезненности и подвижности. Часто острая форма сопровождается воспалением лимфатических сосудов. Выраженность ее симптомов обычно проходит вместе с исчезновением очага инфекции, однако острая серозная форма может перерасти в деструктивную с образованием гноя.
В этом случае пациенты жалуются на сильную боль, высокую температуру. При пальпации лимфоузлы плотные, их контуры размыты, сливаются с окружающими тканями, болезненные, кожные покровы в районе лимфатических узлов гиперемированы. Гнойная стадия острого лимфаденита опасна такими серьезными осложнениями, как образование свищей для оттока гноя, септикопиемия.
Развитие неспецифического хронического лимфаденита провоцируют вялотекущие хронические заболевания воспалительного инфекционного характера, периодически рецидивирующие. К ним относят:
- тонзиллит (хронический);
- воспалительные заболевания зубов;
- микротравмы;
- инфицированные долго незаживающие раны.
Хронический неспецифический лимфаденит у взрослых и детей может иметь острую форму течения, когда воспалительный процесс не подвергается лечению, а источник инфекции долгое время не устраняется. Опасность этой разновидности заболевания заключается в том, что с течением времени увеличенные лимфоузлы могут срастаться с соседними тканями. В этом случае происходит нарушение лимфотока, возникают отеки вплоть до слоновости нижних конечностей.
По течению лимфаденит бывает острым и хроническим. Острый лимфаденит проходит в своем развитии 3 фазы – катаральную, гиперпластическую и гнойную.
Начальные патологические процессы при лимфадените характеризуются застойной гиперемией кожи над увеличенным лимфоузлом, расширением синусов и слущиванием их эндотелия. Далее следуют явления экссудации и серозного пропитывания паренхимы узла, лейкоцитарной инфильтрации и пролиферации лимфоидной ткани. Эти структурные изменения соответствуют катаральной и гиперпластической стадиям лимфаденита с локализацией патологических процессов в пределах капсулы лимфоузла. При неблагоприятном дальнейшем развитии наступает гнойное расплавление лимфоузла с образованием инкапсулированного абсцесса или прорывом инфицированного содержимого в окружающую клетчатку – развитием паралимфаденита и аденофлегмоны. Особой тяжестью течения отличается ихорозный лимфаденит, возникающий при гнилостном распаде лимфоузлов.
Реже встречаются фибринозный лимфаденит, характеризующийся обильной экссудацией и выпадением фибрина, и некротический лимфаденит, развивающийся вследствие быстрого и обширного омертвения лимфоузла. Также выделяют особую форму лимфаденита – геморрагическую, характеризующуюся имбибицией (пропитыванием) лимфоузла кровью при сибирской язве или чуме.
При простой и гиперпластической форме лимфаденит может принимать хроническое течение. При лимфадените в воспаление может вовлекаться одиночный лимфоузел, или несколько расположенных рядом лимфатических узлов. В зависимости от этиологии и возбудителя различают специфические и неспецифические лимфадениты.
- По путям проникновения инфекции в лимфоузлы:
- Гематогенный – через кровь;
- Контактный – из близлежащих органов и тканей;
- Механический (экзогенный) – из окружающей среды при ранении.
- По причинам возникновения выделяют виды:
- Специфический;
- Неспецифический.
- По форме:
- Острый – проявляется яркими симптомами и переходит в гнойную форму, если не лечится.
- При гнойной форме лимфоузлы расплавляются и болезнь поражает соседние ткани.
- Хронический – провоцируется некоторыми специфическими микроорганизмами, а также в результате длительного течения воспалительного процесса, не долеченной острой формы.
- Реактивный – характеризуется молниеносным увеличением лимфатических узлов.
- По характеру воспаления:
- Катаральный (простой) – нарушение проницаемости лимфатических капилляров и выход крови из сосудистого русла, пропитывая ткани. Возникает покраснение. Происходит умеренная миграция лейкоцитов.
- Гиперпластический – воспалительный процесс на более поздних стадиях, когда происходит массивное поступление и разрастание лейкоцитов.
- Гнойный — является последней стадией при бактериальном лимфадените, когда наблюдается нагноение и разрушение лимфоузлов. Формируются абсцессы или аденофлегмоны.
- Серозный (негнойный) – незначительное ухудшение здоровья.
- Фибринозный – обильная экссудация и выпадение фибрина.
- Геморрагический – пропитывание кровью при чуме или сибирской язве
- Некротический – быстрое и обширное омертвление тканей.
- По возбудителям делится на виды:
- Бактериальный;
- Грибковый;
- Вирусный.
- По месту расположения:
- Подчелюстной;
- Шейный;
- Подмышечный;
- Околоушный;
- Мезентериальный (мезаденит);
- Паховый.
- По распространенности:
- Одиночный;
- Регионарный;
- Тотальный.
Подчелюстной лимфаденит у детей
– важнейшее звено лимфатической системы, выполняющее дренажную и защитную функцию.
В лимфатические узлы из системы лимфатических капилляров поступает межтканевая жидкость, содержащая элементы, которые не поступают в кровь (крупнодисперсные белки, фрагменты погибших клеток, микроорганизмы и продукты их жизнедеятельности, и т.п.).
При онкологических заболеваниях в лимфатических узлах задерживаются опухолевые клетки, которые нередко оседают там, и начинают размножаться, образуя метастаз опухоли. В таком случае происходит увеличение лимфоузлов, как правило, не сопровождающееся воспалением.

Лимфоузлы содержат лимфоциты и макрофаги, которые уничтожают поступившие по дренажной системе микроорганизмы, поглощают крупнодисперсные белки и фрагменты погибших клеток. При повышенном поступлении инфекции в узел защитная система может дать сбой. В таком случае происходит инфекционное воспаление лимфоузла – лимфаденит.
https://www.youtube.com/watch?v=Y2HTesvI3y8
Возникновение данной патологии, как правило, свидетельствует об ослаблении защитных реакций организма, вызванном теми или иными причинами (старческий или младенческий возраст, наличие сопутствующих заболеваний, перенесенные инфекции, физические или психологические травмы, переохлаждение и т.п.).
Воспаление и увеличение лимфоузлов происходит как при неспецифических инфекциях (стрептококк, стафилококк и др.), так и при инфекциях, вызванных специфической микрофлорой (туберкулез, болезнь кошечьей царапины и т.д.).
Следует отметить, что значение лимфатических узлов для организма не исчерпывается одной лишь дренажной функцией. В лимфоузлах находятся лимфоциты, продуцирующие антитела против чужеродных белков. При поступлении в лимфоузел достаточного количества микроорганизмов, происходит его рабочая гипертрофия.
В таких случаях увеличение лимфоузла связано не с воспалением его ткани, а с увеличением количества лимфоцитов, продуцирующих антитела, против данной инфекции, а также макрофагов, поглощающих микроорганизмы, продукты их жизнедеятельности и погибшие клетки.
Рабочая гипертрофия лимфоузлов происходит как при региональных инфекциях (хронический тонзиллит, фарингит и т.п.), так и при хронической септицемии (заражение крови), которая чаще всего развивается при тяжелых заболеваниях крови, протекающих со снижением уровня нормальных лейкоцитов в крови (апластическая анемия, хронический агранулоцитоз и т.д.).
Для системных аутоиммунных заболеваний (системная красная волчанка и др.) также характерна рабочая гипертрофия лимфоузлов, продуцирующих антитела против тканей собственного организма. При этом степень увеличения лимфоузлов говорит об активности процесса.
И наконец, как любая ткань человеческого организма, лимфоузлы могут претерпевать опухолевое перерождение. В таких случаях (лимфогранулематоз, лимфомы) также происходит увеличение лимфоузлов невоспалительного характера.
Затылочные.
Околоушные.
Шейные.
Подчелюстные.
Надключичные.
Подмышечные.
Локтевые.
Паховые.
Подколенные.
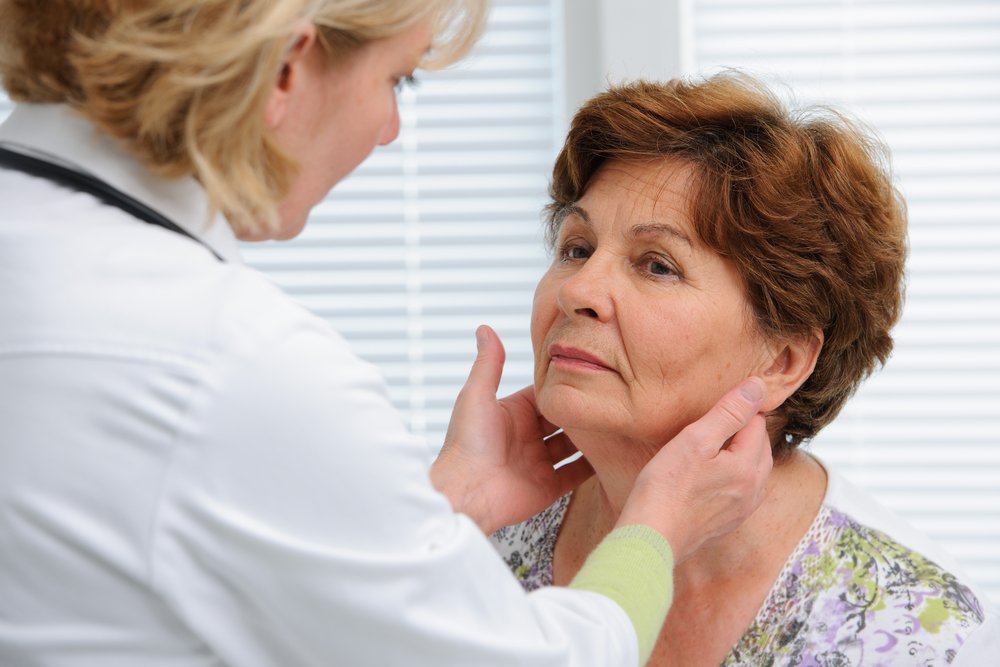
Считается, что в норме величина лимфоузлов не должна превышать 1 см. Величина лимфатических узлов зависит от места их расположения и индивидуальных особенностей организма. Следует отметить, что большинство лимфоузлов в нормальном состоянии вообще не прощупываются.
При диагностике патологического увеличения лимфоузлов учитываются и другие признаки. В норме лимфоузлы:1. Абсолютно безболезненны при пальпации.2. Имеют плотно-эластичную консистенцию.3. Подвижны (легко сдвигаются при прощупывании).
При увеличении и воспалении лимфоузлы зачастую становятся болезненными и бугристыми, теряют эластичность, а в случае хронического процесса нередко соединяются в один конгломерат неправильной формы, и спаиваются с окружающими тканями.
Кроме того, в некоторых случаях при воспалении и увеличении лимфоузлов кожа над ними претерпевает патологические изменения: наблюдается болезненность, отек и гиперемия (покраснение).
Описанные признаки вполне возможно определить самостоятельно при прощупывании, однако для постановки диагноза необходимо дополнительное обследование и консультация специалиста.
Любая воспалительная реакция сопровождается отеком ткани – это один из обязательных признаков воспаления, известный со времен Гиппократа.
Таким образом, при воспалении лимфоузлов всегда происходит увеличение их размеров. Однако существует множество патологий, которые протекают с региональным или системным увеличением лимфоузлов, не сопровождающимся их воспалением.
Поэтому при постановке диагноза приходиться учитывать другие признаки, свидетельствующие о данном симптоме. Так, обязательным признаком любого воспалительного процесса является боль. Поэтому, в случае острого воспаления, лимфоузлы всегда болезненны на ощупь. Кроме того, при выраженном воспалении пациенты жалуются на боль в пораженном лимфоузле, усиливающуюся при движениях.

Если воспаление лимфоузла развивается остро и бурно, то можно легко обнаружить ворота инфекции – очаг воспаления, из которого, по току лимфатических сосудов, болезнетворные микроорганизмы попали в пораженный узел. Это может быть рана на поверхности кожи, ангина, воспалительное поражение наружных половых органов (вагинит, баланит) и т.п.
Однако, в случае подострого или хронического воспаления лимфоузлов, боль и общая реакция организма могут отсутствовать. Более того, рецидивирующие воспалительные реакции (к примеру, хронический
, сопровождающийся увеличением региональных подчелюстных лимфоузлов) приводят к их необратимой дегенерации. Такие узлы нередко прощупываются, как абсолютно безболезненные образования разной величины (иногда с лесной орех).
Таким образом, дифференциальная диагностика воспалительного и невоспалительного увеличения лимфоузлов может представлять большие трудности.
Поэтому, при воспалении лимфоузлов, необходимо обратиться к врачу, чтобы пройти тщательное обследование, выявить причину их увеличения и своевременно начать адекватную терапию.
Неспецифическая
– одна из наиболее распространенных причин увеличения и воспаления лимфоузлов. Неспецифической инфекцией называют патологию, вызванную так называемой условно-патогенной микрофлорой.
Это микроорганизмы, которые часто заселяют организм человека, как правило, не вызывая при этом признаков заболевания. Однако при возникновении благоприятных условий (переохлаждение, болезнь, стресс, травма и т.п.) условно-патогенная микрофлора начинает усиленно размножаться, что приводит к развитию заболевания.
Неспецифическая инфекция в неосложненных случаях взывает региональный, а не общий процесс – то есть происходит увеличение и воспаление одного или группы рядом расположенных лимфоузлов:
- подчелюстные;
- шейные;
- подмышечные;
- локтевые;
- паховые;
- бедренные;
- подколенные.
По характеру течения различают острое и хроническое воспаление лимфоузлов, вызванное неспецифической флорой.
Инфекция при остром воспалении попадает из местного очага (карбункул, фурункул, открытая инфицированная рана, панариций и т.п.) в лимфозузел, и вызывает там острую реакцию, в отношении которой существует следующая клинико-морфологическая классификация:1. Острый катаральный лимфаденит.2. Острый гнойный лимфаденит.3. Аденофлегмона.
Данные виды острого воспаления лимфоузлов представляют собой стадии патологического процесса, который, при своевременном и адекватном лечении, удается остановить на стадии катарального лимфаденита.
Хроническое неспецифическое воспаление лимфоузлов, как правило, возникает, как местное осложнение хронических очагов инфекции. Реже оно развивается, как результат недолеченного острого катарального лимфаденита.
Течение хронического воспаления лимфоузлов – продуктивное (происходит разрастание соединительной ткани внутри лимфоузла), так что со временем увеличение пораженного лимфоузла сменяется его дегенеративным сморщиванием. При этом нагноение происходит крайне редко.
Острое катаральное воспаление начинается с умеренной болезненности в увеличенных и воспаленных лимфоузлах. Общая реакция организма выражена не резко. Может быть легкий субфебрилитет (повышение температуры до 37 – 37.5 градусов), слабость,
. Кожные покровы над воспаленными лимфоузлами – без патологических изменений.
Если больной не получает адекватного лечения – катаральный процесс может перейти в гнойный. Для гнойного лимфаденита характерна резкая боль в пораженной области, усиливающаяся при движении. Пальпация лимфоузлов – крайне болезненна, в пораженной зоне прощупывается плотный инфильтрат, состоящий из воспаленных узлов и отечных окружающих тканей.
Затем в центре инфильтрата образуется гнойное расплавление тканей, которое пальпируется в виде очага размягчения. При дальнейшем развитии формируется аденофлегмона – разлитое гнойное воспаление тканей, окружающих пораженный лимфоузел. Состояние больного при этом ухудшается: движения в пораженной части тела резко затруднены из-за боли, нарастает лихорадка с ознобом, повышается частота сердечных сокращений, может снизиться артериальное давление, усиливается головная боль, появляются тошнота и головокружение.
Последствия
Адекватное лечение острого гнойного воспаления лимфоузлов, как правило, приводит к полному выздоровлению без каких-либо последствий для организма. Расплавление гнойного очага является показанием к экстренному хирургическому вмешательству, поскольку возможна генерализация инфекции с появлением гнойных очагов в отдаленных органах и тканях.
Кроме того, при несвоевременном лечении острого воспаления лимфоузлов возникает угроза развития гнойного тромбофлебита (гнойного воспаления вен пораженной части тела), который, в свою очередь, может осложниться тромбоэмболией легочной артерии (закупоркой легочных сосудов обрывками тромбов и/или фрагментами гноя, поступившими по току крови) или сепсисом.
Туберкулез
- Увеличение лимфоузлов овальной или круглой формы.
- Боль возникает при поворотах головы, разговоре, употреблении еды и глотании, как при астме.
- Кожные покровы становятся красными, припухлыми, отечными, что появляется не только в районе лимфоузлов, но и за их пределами.
- При гнойной форме кожа становится красной, возникают прорывы гноя, температура достигает 40ºС, нарушается сон, возникает слабость и боли в голове.
- Ограниченность в движения шеи. Любые повороты и движения вызывают сильную боль.
- Сдавливание шейных органов – сосудов, трахеи, голосовых связок, пищевода, — что вызывает соответствующие признаки: изменение голоса, как при ларингите, затрудненное дыхание, как при трахеите, нарушение глотания (дисфагия), как при эзофагите.
- Увеличение лимфоузлов и даже сосудов.
- Боль, которая отдает в плечо и боковую поверхность грудной клетки. Пациент занимает вынужденное положение, лежа на боку, отведя руку в сторону, за счет чего уменьшается давление в районе лимфоузлов, что и уменьшает болевые ощущения.
- Обычно кожа не меняет свой цвет. Но при гнойной форме может стать багрово-красного цвета, обрести отечный, напряженный вид.
- Ограничиваются движения рукой со стороны пораженного участка.
- Проявляются отеки рук на пораженных участках.
- Нарушается чувствительность пораженной области руки. Возможны покалывание, онемение, ползание мурашек и т. д.
- Увеличение лимфоузлов до нескольких сантиметров.
- Боль, усиливающаяся при ходьбе, что заставляет больного меньше двигаться.
- Боль в районе пораженного участка, а также внизу живота и бедре.
- Появляется отек и натяжение кожи.
- Кожа может быть нормального или розоватого оттенка, если не развился гнойный лимфаденит.
- Отек ног со стороны пораженного участка.
- Общее состояние удовлетворительное, пока не развилась гнойная форма, при которой повышается температура, возникает слабость, головные боли, частое сердцебиение, боли в мышцах живота и ног.
Острый неспецифический процесс манифестирует с болезненности регионарных лимфоузлов и увеличения их размеров. При катаральной и гиперпластической форме увеличенные узлы легко можно прощупать, их болезненность незначительна, общие нарушения слабо выражены или отсутствуют. Лимфаденит нередко протекает с вовлечением лимфатических сосудов – лимфангитом.
В случае нагноения узел становится плотным и болезненным, развивается общая интоксикация – лихорадка, потеря аппетита, слабость, головная боль. Нарастают местные явления – гиперемия и отек в области пораженного узла, контуры лимфоузла становятся нечеткими за счет периаденита. Больной вынужден щадить пораженную область, поскольку при движениях боли усиливаются. Довольно скоро наступает гнойное расплавление лимфатического узла и в области инфильтрата становится заметна флюктуация.
Если сформировавшийся абсцесс не вскрыть вовремя, может произойти прорыв гноя наружу или в окружающие ткани. В последнем случае развивается аденофлегмона, которая характеризуется разлитым плотным и болезненным инфильтратом с отдельными участками размягчения. При гнилостной форме лимфаденита при пальпации узла ощущается газовая крепитация (похрустывание). При деструктивных процессах прогрессируют общие нарушения – нарастает лихорадка, тахикардия, интоксикация.
Лимфаденит у детей протекает бурно с высокой температурой, недомоганием, потерей аппетита, нарушением сна. Возможными тяжелыми осложнениями может стать генерализация инфекции с развитием сепсиса.
При хроническом неспецифическом лимфадените лимфоузлы увеличенные, малоболезненные, плотные, не спаяны с окружающими тканями. Исходом хронического лимфаденита становится сморщивание узлов вследствие замещения лимфоидной ткани соединительной. Иногда разрастание соединительной ткани вызывает расстройство лимфообращения: отеки, лимфостаз, слоновость.
Для специфического гонорейного лимфаденита типичны увеличение и резкая болезненность паховых лимфоузлов. Туберкулезный лимфаденит протекает с высокой температурой, выраженной интоксикацией, периаденитом, нередко некротическими изменениями узлов. Лимфаденит при сифилисе характеризуется односторонним умеренным увеличением цепочки лимфоузлов, их неспаянностью между собой и с кожей. При сифилитическом лимфадените никогда не происходит нагноения лимфоузлов.
Неспецифические инфекции, как причина увеличения и воспаления подчелюстных, шейных, подмышечных, локтевых, паховых, бедренных, или подколенных лимфоузлов: симптомы и лечение
Лимфаденит — это болезнь, которая никогда не возникает сама по себе. Она является следствием другого заболевания. Возбудитель лимфаденита — различного рода микроорганизмы и бактерии.

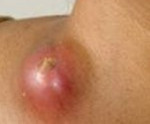
Они проникают к лимфатическим узлам из какого-нибудь источника инфекции. Чаще всего речь идет о хроническом или остром гнойном воспалении. Как правило, источник инфекции находиться вблизи от лимфатического узла. В этом случае узлы значительно увеличиваются в размере, кожа краснеет и натягивается. При подобном состоянии есть риск разрыва лимфатического узла и попадания из него инфекции внутрь организма.
Лимфаденит может появляться и при вирусных заболеваниях и простуде (см. симптомы ОРВИ ). В этом случае он проходит без осложнений. Лимфатические узлы могут воспалятся сразу в нескольких местах, однако это воспаление несильное и имеет тенденцию к быстрому исчезновению сразу после выздоровления человека.
Еще одна распространенная причина появления лимфаденита — онкологические заболевания. Также воспаление лимфоузлов часто сопровождает СПИД, венерические болезни, туберкулез, саркоидоз.
Инфекция.
Системные аутоиммунные заболевания (системная красная волчанка, аутоиммунный
и др.).
Онкологическая патология лимфоидной ткани (лимфогрануломатоз, лимфомы).

Онкологические заболевания других органов и тканей (метастатическое поражение лимфоузлов).
Таким образом, список заболеваний, при которых происходит увеличение лимфоузлов – достаточно длинный, так что в случае подозрения на воспаление лимфоузлов нередко приходится проводить дифференциальную диагностику с невоспалительным увеличением (метастазы опухоли в лимфоузлы, лимфогрануломатоз и т.п.).
Туберкулез
Это самая распространенная форма первичного туберкулеза (около 80% всех заболевших). Такая повышенная частота связана с вакцинацией против заболевания. Именно поэтому туберкулез внутригрудных лимфоузлов чаше встречается у детей, подростков и молодых людей, когда искусственный иммунитет еще достаточно силен.
Симптомы туберкулезного воспаления внутригрудных лимфатических узлов зависят от степени их увеличения, локализации процесса и его распространенности.
Распространенный процесс проявляется сильным коклюшеподобным кашлем, усиливающимся в ночное время. Сначала кашель сухой, затем появляется мокрота. Кроме того, характерны признаки туберкулезной интоксикации: слабость, вялость, лихорадка (иногда до высоких цифр), ночные поты, раздражительность.
При малых формах, которые чаще наблюдаются у вакцинированных детей, заболевание протекает практически бессимптомно и выявляется только во время плановых обследований.
Увеличение и воспаление лимфоузлов в легкихПри заражении туберкулезом в легочной ткани нередко образуется так называемый первичный туберкулезный комплекс – воспаление участка легочной ткани, сочетающееся с лимфангитом (воспалением лимфатического сосуда) и лимфаденитом.
Следует отметить, что во многих случаях первичный туберкулезный комплекс протекает бессимптомно, и нередко не диагностируется – на данной стадии возможно самоизлечение (рассасывание или кальцификация очага).
Кроме увеличения и воспаления лимфоузлов в легких, при первичном заражении нередко происходит реактивное увеличение поверхностных лимфатических узлов (реакция на инфекцию), которое имеет важное диагностическое значение.
При неблагоприятном течении заболевания происходит дальнейшее распространение инфекции. При этом поражается легочная ткань и происходит увеличение и воспаление других узлов.
Признаки увеличения и воспаления лимфоузлов выявляются рентгенологически, клинические же проявления зависят от места расположения и степени их увеличения. Так, при сжатии воздухоносных путей возможен навязчивый сухой кашель, а при частичном перекрытии трахеи – шумное дыхание.
Клиника туберкулезного лимфаденита, как правило, развивается на фоне выраженной интоксикации и симптомов поражения легких (кашель, одышка, боли в грудной клетке).
Увеличение и воспаление подчелюстных, шейных, подмышечных, паховых и локтевых лимфоузловИнфекционно-воспалительное поражение поверхностных лимфоузлов при туберкулезе развивается при рассеивании инфекции по организму через некоторое время после первичного заражения.
Наиболее часто происходит увеличение и воспаление подчелюстных и шейных лимфатических узлов. В начальной стадии процесса наблюдаются симптомы туберкулезной интоксикации, а также болезненность в зоне пораженных узлов, которые в этот период прощупываются, как подвижные эластичные образования.
В дальнейшем происходит спаивание лимфоузлов между собой и с окружающими тканями, а затем нагноение с образованием наружного долго незаживающего свища.
Помимо образования свищей и абсцессов, увеличение и воспаление поверхностных лимфоузлов при туберкулезе может привести к кровотечениям (при инфильтрировании стенки сосуда) и к генерализации процесса.
Симптомы увеличения и воспаления лимфоузлов в брюшной полости (мезентериальных лимфоузлов) при абдоминальном туберкулезеАбдоминальный туберкулез – достаточно редкая форма туберкулеза, при которой поражаются органы брюшной полости. Как правило, абдоминальный туберкулез протекает с мезаденитом – увеличением и воспалением лимфатических узлов брюшной полости.
Различают острое и хроническое течение туберкулезного мезаденита. При острой форме пациенты жалуются на сильные боли в животе, которые, как правило, локализуются по ходу брыжейки кишечника, к которой присоединены воспаленные лимфоузлы: в области пупка, в левом подреберье и в правой подвздошной области (справа и снизу от пупка). Характерный симптом – смещение болезненности при повороте пациента на левый бок.
Хронический мезаденит протекает с ремиссиями и обострениями, и может проявляться приступами кишечных колик или постоянной тупой ноющей болью. Нередко пациенты жалуются на вздутие живота, нарастающее к вечеру.
Тяжелым осложнением хронического увеличения и воспаления лимфоузлов брюшной полости является образование пролежней сосудисто-нервного пучка вследствие длительного давления кальцинированных узлов.Подробнее о туберкулезе
Первичный
, как правило, развивается приблизительно через месяц после заражения (описаны случаи развития заболевания через 6 дней и 6 месяцев после контакта с инфекцией). При этом в месте проникновения бледной трепонемы (возбудителя заболевания) возникает так называемый твердый шанкр –
на уплотненном основании.
Через несколько дней после появления твердого шанкра развивается увеличение и воспаление ближайших лимфатических узлов. Поскольку проникновение инфекции чаще всего происходит при половых сношениях и поцелуях, наиболее часто поражаются паховые лимфоузлы (при расположении твердого шанкра на половых органах), а также нижнечелюстные или подбородочные (при расположении первичной язвы на губах или в ротовой полости).
Увеличение паховых и нижнечелюстных лимфоузлов бывает, как правило, двустороннее, до размеров лесного ореха или фасоли. При этом пораженные узлы сохраняют твердоэластичную консистенцию, подвижны и абсолютно безболезненны. Нередко развивается сопутствующий лимфангит – воспаление лимфатического сосуда, ведущего к увеличенному узлу. Воспаленный лимфатический сосуд прощупывается в виде твердого тонкого шнура, иногда с четкообразными утолщениями.
Намного реже первичная язва возникает на пальцах рук (возможно заражение через поврежденную кожу при нарушении правил гигиены во время обследования) или на теле (чаще всего при укусах). В таких случаях воспаляются соответствующие региональные лимфоузлы.
Продолжительность первичного сифилиса – около 12 недель. Все его проявления безболезненны, и исчезают самостоятельно, без лечения. Редко (при ослаблении организма и нарушении правил гигиены) происходит присоединение вторичной инфекции и воспаление твердого шанкра. В таких случаях возможно развитие гнойного лимфаденита.
Увеличение и воспаление лимфоузлов при краснухе возникает в первые часы болезни, когда еще нет
, поэтому является важным диагностическим признаком данного заболевания.
Наиболее часто при краснухе происходит увеличение и воспаление затылочных, заднешейных и околоушных лимфатических узлов. При этом пациенты жалуются на боль в шее, усиливающуюся при движениях головы.
Пальпаторно обнаруживают болезненное увеличение лимфоузлов (как правило, до размеров фасоли), при этом сохраняется их плотноэластичная консистенция и подвижность.Подробнее о краснухе
Ветрянка
Увеличение и воспаление лимфатических узлов при ветрянке развивается на высоте характерных высыпаний (пузырьки на коже и слизистых оболочках, наполненные серозной жидкостью), и самостоятельного диагностического значения не имеет.
Следует отметить, что данный симптом развивается далеко не во всех случаях, и у взрослых пациентов, как правило, свидетельствует о тяжести заболевания.Подробнее о ветрянке
Генерализованное увеличение лимфоузлов – частый спутник субклинической стадии ВИЧ. Эта стадия заболевания наступает после короткого манифестного гриппоподобного периода, который замечают далеко не все больные.
Кроме увеличения лимфоузлов, в это время не отмечается больше никаких проявлений, хотя лабораторно уже можно выявить заболевание. Именно поэтому данную стадию клиницисты нередко называют стадией генерализованной лимфаденопатии.
Наиболее часто поражаются шейные, затылочные и подмышечные лимфоузлы. Считается, что увеличение двух и более групп лимфоузлов внепаховой локализации (размеры более 1 см) на протяжении более чем трех месяцев должно вызывать подозрение на ВИЧ.
Разумеется, генерализованное увеличение лимфоузлов встречается при многих заболеваниях, так что данный признак нельзя считать безусловным маркером ВИЧ, поэтому для правильной постановки диагноза необходимо дальнейшее обследование.
Увеличение и воспаление лимфоузлов – постоянный признак развернутой клинической стадии СПИДа. Следует отметить, что в данный период лимфаденопатия может быть вызвана как ВИЧ, так и инфекционными осложнениями, развивающимися на этой стадии болезни.Подробнее о ВИЧ
Увеличение и воспаление лимфоузлов при специфических инфекциях имеет, в первую очередь, важное диагностическое значение. Опасность здесь зависит от причины заболевания. Поэтому необходимо специфическое лечение инфекционной болезни (туберкулеза, сифилиса, ВИЧ и т.п.). Кроме того, следует соблюдать меры предосторожности, чтобы не подвергать опасности окружающих, в том числе родных и близких.
Возбудителями неспецифического лимфаденита обычно выступает гноеродная флора – стафилококки и стрептококки, а также выделяемые ими токсины и продукты тканевого распада, которые проникают в лимфоузлы лимфогенным, гематогенным или контактным путем. Первичным очагом при неспецифическом лимфадените могут являться гнойные раны, панариции, фурункулы, карбункулы, флегмоны, рожистое воспаление, трофические язвы, тромбофлебит, кариес, остеомиелит. Местные воспалительные процессы чаще сопровождаются регионарным лимфаденитом.
Лимфаденит у детей часто бывает связан с воспалительными процессами ЛОР-органов (гриппом, отитом, хроническим тонзиллитом, ангиной), детскими инфекциями (скарлатиной, дифтерией, паротитом), а также кожными заболеваниями (пиодермией, экссудативным диатезом, инфицированной экземой и др.). Причиной специфического лимфаденита являются возбудители туберкулеза, сифилиса, гонореи, актиномикоза, чумы, сибирской язвы, туляремии и др. инфекций.
Шейный лимфаденит у взрослых
Лимфаденит у взрослых развивается на фоне вредной работы и при запущенных формах болезней. У мужчин и у женщин отмечается пренебрежительное отношение к собственному здоровью, когда они болеют. Часто предпринимаются попытки самолечения инфекционных заболеваний. Такой подход провоцирует нагноение лимфатических тканей, переход болезни в хроническую форму.
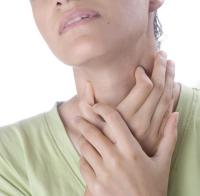
Шейный лимфаденит у взрослых может быть вызван следующими недугами в организме, такими как:
- острые заболевания носоглотки;
- нарушение обмена веществ и работы щитовидной железы;
- злоупотребление алкоголем;
- патологическими проявления в соединительных тканях;
- индивидуальные аллергические реакции на определённые раздражители;
- ВИЧ и туберкулёз;
- онкологические заболевания.
[36], [37], [38], [39], [40], [41]А самый простой и наиболее распространённый возбудитель стойкого шейного лимфаденита – это бактериальные и вирусные инфекции.
Лимфаденит у мужчин
Лимфаденит у взрослых мужчин часто является осложнением острых вирусных заболеваний верхних дыхательных путей или венерических болезней. Первичная форма болезни встречается очень редко.
Лимфаденит у женщин
Лимфаденит у женщин вызывается теми же причинами, что и у мужчин. Однако для них существует еще и своя специфическая – острый гнойный мастит. Он развивается часто в раннем послеродовом периоде, если вовремя не было налажено грудное вскармливание или не соблюдались правила личной гигиены при кормлении грудью.
Шейный лимфаденит у детей
Детей не обходит такое заболевание, как лимфаденит. Развивается на фоне инфекционного заболевания другой системы, которое в свою очередь возникло при заражении через воздух или пищу.
Первые 3-4 года у ребенка лимфатические узлы не сформированы до конца. Симптомы острого лимфаденита у детей:
- Увеличение лимфоузлов
- Лихорадка
- Снижение аппетита
- Озноб
В результате несвоевременного лечения, многократного поражения лимфоузлов у детей возникает хронический лимфаденит.
Лечение лимфаденита у детей отличается от лечения у взрослых. У детей он чаще всего развивается после перенесенной ангины. У ребенка нарушается сон. У грудничков возможны признаки интоксикации. Если ребенок жалуется на боль в области лимфоузлов, то это острый катаральный лимфаденит. При гнойном лимфадените боль более интенсивная и постоянная, лимфоузлы болят, даже, если до них не дотрагиваться.
Вы можете оказать первую помощь ребенку, сделав компресс из хозяйственного мыла. Также помогает компресс из белокачанной капусты: опустите капустный лист в горячую воды, вытяните и снова опустите. Сделайте так несколько раз. Высушите лист, приложите к больному месту и примотайте шарфом.
Следите за тем, как ребенок питается. Ослабленному организму очень полезен рыбий жир.
Если лимфаденит острый катаральный, достаточно назначения витаминов и средств для укрепления иммунитета, компрессов. Врач может в этом случае антибиотиков и не назначить.
При гнойном лимфадените назначают антибиотики: сумамед (10 мг/кг 1 раз в сутки в течение 3–х дней, 1 раз в день, выдержать промежутки между приемами пищи. Осторожно применять при нарушении в работе печени и почек и склонности к аллергии), амоксициллин ( детям старше 10 лет (с массой тела более 40 кг) препарат назначают по 0,5 г 3 раза в сутки.
Для профилактики детского лимфаденита нужно избегать травм, своевременно лечить кариес и стоматит, воспаление миндалин.
Так же, как и во взрослом возрасте, при назначении антибиотика при лимфадените у детей сначала следует выяснить особенности заболевания: уточнить причину, степень и стадию развития воспалительного процесса. Одно условие необходимо выполнять строго: никакого самостоятельного приема антибиотиков быть не должно – тем более, в детском возрасте.
Только лишь антибиотиками лимфаденит у ребенка вылечить не получится, так как необходимо воздействовать на проблему в комплексе. Обычная схема лечения всегда состоит из жаропонижающего и антивоспалительного препарата, иммуномодулятора, поливитаминного средства. Если имеет место острый гнойный лимфаденит, то может быть назначено хирургическое вмешательство в виде вскрытия или удаления воспаленного узла.
Если операции не требуется, то большинству маленьких пациентов выписывают такие антибиотики с широким спектром активности, как Супракс, Флемоксин солютаб, Аугментин – это препараты можно приобрести, как в таблетированной форме, так и в виде сладкого сиропа или суспензии.
После оперативного вскрытия гнойного очага назначают несколько иное комплексное лечение:
- антибиотикотерапия с применением Азитромицина, Цефотаксима;
- прием антигистаминных препаратов (например, Фенистил);
- прием нестероидных антивоспалительных средств (например, Ибупрофен);
- прием витаминных комплексных препаратов для детей.
Не следует забывать, что лимфаденит может указывать на наличие патологического процесса выше тока лимфы к пораженным лимфатическим узлам. Поэтому для проведения адекватного лечения нужно обязательно установить причину заболевания и устранить её.
[46], [47], [48], [49]- ребёнок жалуется на головную боль;
- у него поднимается температура свыше 38 градусов;
- часто возникает интоксикация, ей очень сильно подвергаются грудные дети;
- плохой сон и отсутствие аппетита;
- появляется сильный отёк шеи.
При хроническом воспалении лимфоузлов ребёнок чувствует себя хорошо, а его температура находится в норме. Шея при этом практически не болит, но лимфатические узлы значительно увеличены – это можно определить при прощупывании шеи.

Последствия запущенного лимфаденита шейных лимфатических узлов для ребёнка могут быть очень опасны. Заболевание может стать причиной появления миокардита, внешними проявлениями которого являются вялость и бледность, а так же отдышка. Таким детям очень тяжело набирать вес, та как они устают даже от кормления, а иногда могут и вовсе отказаться от еды.
[29], [30], [31], [32], [33], [34], [35]Лимфоузел воспаляется из-за попавшей с током крови инфекции от первичного очага воспаления, т.е. провоцируется гнойными бактериями (стрептококки, стафилококки).
Различают острую, хроническую форму болезни. При хронической форме лимфоузлы будут воспаляться при каждом простудном заболевании. Обычно этому способствует низкий иммунитет. Хронический шейный лимфаденит развивается в результате хронических тонзиллитов, гайморитов, отитов.
Острый шейный лимфаденит характеризуется гнойными процессами. В каждом случае лимфаденит имеет характерные симптомы.
На раннем этапе заболевания на шее появляются небольшие опухоли, уплотнения, надавливание на них может вызвать боль. В дальнейшем появляется головная боль, слабость, повышение температуры, возникает интоксикация. Величина воспаленного лимфоузла зависит от характера течения болезни (в воспалении может участвовать один или несколько лимфоузлов). Далее лимфоузел теряет свои контуры, увеличивается больше, кожа становится красной. Острый шейный лимфаденит напоминает фурункул.
В этом случае начинается лихорадка, температура повышается выше 380. В воспаленном лимфоузле чувствуются пульсирующие боли. В этом случае нужно безотлагательно обращаться за врачебной помощью. Если гнойный очаг не будет вовремя вскрыт, гной поступит в прилегающие ткани, что может стать причиной сепсиса (заражения крови).
[15], [16], [17], [18], [19], [20], [21]Лимфаденит на шее ребенка легко определить самостоятельно. Лимфоузлы имеют форму шариков, что сдвигаются при надавливании. Обычно размер лимфоузлов примерно с горошинку, реже наблюдается более объемные припухлости. При прикосновении ребенок ощущает сильную боль.
Непродолжительное воспаление шейных лимфоузлов иногда возникает после того, как у ребенок перенес инфекционного заболевание верхних дыхательных путей.
Перед тем, как лечить лимфаденит у детей, прежде всего, выясняется причина, повлекшая за собой воспаление. Далее все внимание направляется на уничтожение первичного заболевания. Для снятия припухлостей назначают дельтасон, преднизолон, медролом. Все эти препараты свободно продаются в аптеке, рецепта для них не требуется.
Продолжительность заболевания снижается за счет УВЧ-терапии. При запущенном процессе врач может посчитать нужным прописать курс антибиотиков. Гнойные очаги удаляются хирургическим способом.
При обнаружении воспаленных лимфоузлов на шее ребенка, нужно как можно скорее обратиться в поликлинику. После сдачи необходимых анализов, будет назначено эффективное лечение. Воспаление лимфоузлов на шее убирается параллельно с лечением основного заболевания, которое стало причиной лимфаденита. Необходимо помнить, что нельзя использовать согревающие компрессы при лимфадените, особенно при шейной форме.
Высокая температура в пораженном участке способствует распространению инфекции, в этом случае быстрее поражается здоровая прилегающая ткань. Также в этом случае появляется опасность попадания инфекции в головной мозг. Растирать пораженное место также нужно чрезвычайно осторожно, лучше согласовать все способы лечения с вашим врачом.
Лечение, как и при других формах, направлено на первоисточник воспаления. Подчелюстной лимфаденит может свидетельствовать о хроническом тонзиллите (воспалении миндалин), кариесе, воспалении десен.
При такой форме лимфаденита необходимо соблюдать строгую гигиену ротовой полости (поскольку именно там может быть источник инфекции). Чтобы снизить отечность, боль можно приложить прохладный компресс к больному месту. Если начался гнойный процесс, здесь не обойтись без хирургического вмешательства, при котором происходит надрез узла и чистка его от скопившегося гноя.
В этом случае прием антибиотиков обязателен. Довольно часто используется лечение на основе антибиотиков, но при гнойном процессе такое лечение малоэффективно. Антибиотики помогут облегчить основные симптомы, но не избавят от воспаления. Часто после такого лечения заболевание возвращается, только в более сильной форме. Поэтому операция – это единственный на сегодняшний день способ лечения гнойного подчелюстного лимфаденита у детей и взрослых.

В некоторых случаях наблюдается распространение воспаления на все лимфатические узлы. Гнойный процесс в лимфоузлах приводит к абсцессу, когда повреждаются кровеносные сосуды и как результат случаются кровотечения. В этом случае необходимо немедленно обращаться за медицинской помощью.
В основном, паховый лимфаденит развивается вследствие сифилиса, при злокачественных образованиях в яичках, прямой кишке, у женщин лимфаденит в паховой зоне может свидетельствовать о кистозности яичников, различного рода грибковых заболеваниях. В детском возрасте паховый лимфаденит довольно редкое явление.
Прогрессирование заболевания приводит к малоподвижности узлов, сильной отечности, болям в области поражения, больному тяжело двигаться. Вокруг узла начинается воспаление тканей, боль усиливается, присоединяется гнойное воспаление. В этом случае начинается лихорадка, головные боли, учащенное сердцебиение, температура повышается до критической отметки. Запущенный процесс острого лимфаденита может привести к весьма серьезным последствиям.
[22], [23], [24], [25]Гнойный лимфаденит у детей, прежде всего, провоцируется неправильным лечением при острой формы лимфаденита. Также этот процесс может быть вызван неблагоприятными условиями: переохлаждением, тяжелыми заболеваниями, слабой иммунной системой, стрессами и т.п.
Диагностика лимфаденита
Диагностика воспаления лимфатических узлов начинается со сбора симптомов, которые беспокоят, а также общего осмотра (пальпации, прослушивании, выявлении всех признаков лимфаденита). Дополнительные исследования помогают установить причину заболевания, а также определить тяжесть:
- Анализ крови.
- Рентгенография.
- УЗИ пораженного участка.
- Биопсия лимфоузла.
- Консультации у врачей, которые лечат болезнь, вызвавшую лимфаденит: оториноларинголог, уролог, терапевт, дерматолог, фтизиатр, хирург.
- Диагностика основного заболевания.
Распознавание острого неспецифического лимфаденита поверхностной локализации незатруднительно. При этом учитывается анамнез и совокупность клинических проявлений. Сложнее диагностируются осложненные формы лимфаденита, протекающие с периаденитом и аденофлегмоной, вовлечением клетчатки средостения и забрюшинного пространства. Во всех случаях необходимо установление первичного гнойного очага. Дифференциальную диагностику острого лимфаденита проводят с остеомиелитом, флегмоной, нагноившейся атеромой и др.
При хроническом лимфадените, как правило, требуется проведение пункционной биопсии лимфатического узла или его иссечения с гистологическим анализом. Это необходимо для различения хронической формы лимфаденита и системных заболеваний (саркоидоза), лимфогрануломатоза, лейкоза, метастатического поражения лимфоузлов при раковых опухолях и др.
Диагностика специфических лимфаденитов опирается на комплекс клинико-лабораторных данных. Для выявления туберкулеза проводятся туберкулиновые пробы Манту и Пирке. При микроскопическом исследовании пунктата обнаруживаются гигантские клетки Пирогова-Лангганса. В ходе рентгенографии грудной клетки могут выявляться туберкулезные очаги в легких; при исследовании мягких тканей шеи, подчелюстной, подмышечной, паховой зоны на снимках определяются кальцинаты в виде плотных теней.
При сифилитическом лимфадените в пунктате обнаруживаются бледные трепонемы. К диагностике специфических лимфаденитов привлекаются специалисты-фтизиатры, венерологи, инфекционисты. При необходимости пациентам с лимфаденитом выполняется УЗДГ лимфатических сосудов, КТ, МРТ пораженных сегментов, лимфосцинтиграфия, рентгеноконтрастная лимфография.

Диагностика лимфаденита возможно путем следующих мероприятий:
- Общения с пациентом, расспроса о том, как давно появились признаки заболевания, с чем он сам их связывает. Осмотра с подробным изучением всех доступных групп лимфатических узлов.
- Лабораторное обследование. Общий анализ крови, мочи, биохимическое исследование крови. Если проводилась пункция, вскрытие и дренирование воспаленного лимфатического узла обязательным является микроскопия отделяемого, выявление патогенных микроорганизмов и анализ на чувствительность к антибиотикам.
- Инструментальное обследование. В ряде случаев доктору может потребоваться ультразвуковое исследование области пораженного лимфатического узла.
Однако наиболее важным звеном является выявление первичного заболевания и проведение всех необходимых для этого диагностических процедур.
Опытный специалист без труда может диагностировать лимфаденит у взрослого или ребенка, основываясь на описанные жалобы пациента и данные визуального осмотра. Но часто заболевание служит лишь симптомом наличия или другого воспалительного процесса в организме, или опухоли. Для эффективного лечения важно выявить именно первопричину воспаления лимфоузлов.
- Общий анализ крови. Является самым эффективным первоочередным методом, позволяющим выявить воспалительный процесс, протекающий в организме. Определенные показатели анализа могут говорить о выраженности воспаления, определить возбудителя заболевания и выяснить его реакцию на те или иные противомикробные лекарственные препараты.
В общем виде анализ крови может быть расшифрован следующим образом:
- высокое содержание лейкоцитов говорит о протекании в организме инфекционного процесса;
- количество нейтрофилов выше нормы указывает на наличие инфекции бактериального происхождения;
- повышенное содержание моноцитов указывает на грибковую или вирусную инфекцию, туберкулез, сифилис;
- увеличение числа эозинофилов также говорит о бактериальных, вирусных и паразитарных заболеваниях;
- сниженное содержание эозинофилов и моноцитов дает информацию о наличии очага гнойного воспаления;
- повышенное содержание лимфоцитов — признак вирусной болезни;
- повышенный показатель СОЭ дает знать о наличии в организме очага воспаления.
- Ультразвуковое исследование является современным методом диагностики состояния лимфатических узлов. Оно безопасно для пациента, не причиняет дискомфорт, результаты можно увидеть моментально прямо на мониторе в кабинете специалиста. УЗИ дает точные сведения о размере узлов, наличии спаек, воспалений, гнойных участков.
- Исследование при помощи рентгена. Проводится специалистом при наличии подозрения на то, что болезнью поражены глубокие группы лимфоузлов. Выполняется как в виде рентгенограммы области живота и грудной клетки, так и в виде компьютерной томографии. Последний метод является более современным, точным и информативным.
- Биопсия. Метод основан на изъятии путем нарушения целостности кожных покровов части лимфоузла и дальнейшем его лабораторном исследовании. Биопсия проводится только по определенному ряду показателей в самых крайних случаях, так как сопровождается рядом противопоказаний и серьезных осложнений. Метод исследования используется при подозрении на:
- опухолевую первопричину лимфаденита;
- хронический лимфаденит;
- специфический лимфаденит.
Если назначенное лечение не принесло результата (при хроническом или остром лимфадените), то причину устанавливают при помощи биопсии. Взятие пробы биологического материала производится под наркозом (общим или местным) в условиях операционной.
Лимфаденит довольно легко поддается диагностике. Как правило, врачу достаточно осмотра больного и тщательно изучения анамнеза. Очень важно определить источник той болезни, которая спровоцировала воспаление лимфатических узлов.
В некоторых случаях необходимы также дополнительные диагностические мероприятия. Особенно это актуально для хронического лимфаденита, когда его надо дифференцировать от таких заболеваний как саркоидоз, лейкоз, лимфогрануломатоз. При подобных состояниях показана пункционная биопсия лимфатического узла, а иногда и его иссечение его части. После взятия образца ткани проводят гистологический анализ.
Так как причиной специфического лимфаденита часто бывает туберкулез, то при подозрение на данную форму болезни, следует провести ряд специфических исследований. В частности, человеку предлагают сделать пробу Манту, а также пройти рентгенографию.
Кроме того, для диагностики лимфаденита используются и другие популярные методы: ультразвуковое исследование лимфатических сосудов, рентгеноконтрастная лимфография, КТ, МРТ.
Симптомы подмышечного лимфаденита
Большинство больных, у кого диагностировано это заболевание, спрашивают у доктора, как лечить лимфаденит. Действительно, ответ на этот вопрос находится в компетенции врачей, ведь он напрямую зависит от формы заболевания (острый, хронический), характера воспалительного процесса (серозный, гнойный) и конечно от того, какое заболевание стало первопричиной его появления.
Иногда мероприятия, направленные на купирование воспалительного процесса в основном очаге, являются единственной эффективной мерой для терапии этого заболевания. Однако не всегда этого оказывается достаточно: если развился гнойный лимфаденит, лечение должно быть направлено на устранение воспалительного инфильтрата в лимфатическом узле раньше, чем экссудат проникнет в окружающие ткани или с током крови не разнесется по всему организму.
Если у больного диагностирован лимфаденит, лечение должен назначать доктор. Это аксиома, не требующая доказательств. Дело в том, что именно специалист (а чаще всего это врач-хирург) сможет понять, какой характер воспаления в лимфатическом узле (гнойный или серозный) и определить первичный очаг инфекции (если он есть).
При серозном лимфадените, если лимфатические узлы просто увеличены в размерах и несколько болезненны при пальпации, но нет выраженной гиперемии кожи, лихорадки, серьезной интоксикации, в большинстве случаев доктора выбирают консервативную тактику. Однако это касается непосредственно лимфатических узлов и не значит, что они не примут решение выполнить прокол для отвода жидкости при гайморите или удаление миндалины.
Тактика при гнойном лимфадените обычно более активная. Ведь при этом в лимфатическом узле происходит процесс гнойного расплавления и при отсутствии лечения капсула его может разорваться и экссудат проникает в близлежащие ткани. Худшим вариантом лечения является сепсис – распространение патогенных микробов с током крови по всему организму.
Необходимо знать, как точно не стоит лечить лимфаденит:
- пытаться самостоятельно вскрыть лимфатический узел и выдавить из него гной,
- прикладывать к области поражения грелку или компрессы с различными лекарствами,
- использовать средства народной медицины (травы, мочу и др.),
- игнорировать проблему и ждать, пока гнойник вскроется самостоятельно.

Антибиотики при лимфадените применяют очень часто. Причина в том, что к нему приводят очень часто инфекции бактериального происхождения. Самыми распространенными возбудителями этого заболевания являются стрептококки и стафилококки.
Выбор антибиотика при лимфадените непростая задача, которая под силу только врачу. Чаще всего он делает выбор эмпирически, то есть назначает его с учетом первичного заболевания. Обычно это препараты пенициллинового ряда, цефалоспорины, макролиды, фторхинолоны, тетрациклины. Иногда он ориентируется на результат посева содержимого воспаленного лимфатического узла.
В большинстве случаев лечить лимфаденит у детей не нужно, ведь чаще всего он вызывается различными респираторными инфекционными заболеваниями или характерными детскими болезнями (скарлатина, коклюш, дифтерия, паротит). Однако врачу важно выявить первичное заболевание и назначить грамотную терапию. К тому же увеличенные лимфатические узлы могут быть симптомом совершенно других недугов, таких, как лейкоз, лимфогранулематоз, лимфома, метастазы злокачественной опухоли и др.
Поэтому ответ на вопрос, как лечить лимфаденит у ребенка, стоит задать своему врачу-педиатру. В случае подозрения на гнойный характер воспалительного процесса он передаст малыша врачу-хирургу или даст направления на госпитализацию в стационар.
Если у больного есть подчелюстной лимфаденит, лечение будет выбираться врачом индивидуально. В большинстве случаев никаких специальных мер не требуется, ведь очень часто он развивается как следствие простудной инфекции. У подавляющего большинства людей хотя бы раз в жизни непременно развивался подчелюстной лимфаденит, лечение которого сводилось исключительно к грамотной тактике терапии основного заболевания. И далеко не всегда была необходимость в помощи врача-хирурга.
Лечение подчелюстного лимфаденита, если он приобрел гнойную форму, также сводится к вскрытию и дренированию проблемного лимфатического узла, назначению адекватных антибиотиков.
Лечебная терапия при лимфадените направлена, в первую очередь, на уничтожения основного заболевания, которое в данном случае является первопричиной воспаления лимфатических узлов.
Для лечения лимфаденита в острой форме в обязательном порядке назначают курс антибактериальных препаратов. Также часто используют дезинтоксикационную терапию, назначают препараты для повышения иммунитета, витамины.
Если речь идет о неспецифическом остром лимфадените, осложненным гнойной инфекцией, то в этом случае может понадобится хирургическое вмешательства. Абсцессы или флегмоны вскрывают, удаляют весь гной, проводят санацию раны.
Профилактика
Профилактика лимфаденита заключается, в первую очередь, в том, чтобы тщательно следить за своим здоровьем и своевременно реагировать на любые патологические процессы.
При самых незначительных симптомах и признаках болезни надо обязательно посетить врача и пройти нужную диагностику. Это позволит вовремя избавится от источника инфекции, вылечить вирусное заболевание, которые при благоприятных обстоятельствах могут приобретать хроническую форму и провоцировать воспаление лимфатических узлов.
Кроме того, для профилактики лимфаденита, особенно гнойного, большое значение имеет своевременная санация любых ран и других повреждений кожи, предупреждение потертостей кожи и пролежней.
Если после прочтения статьи вы предполагаете, что у вас характерные для этого заболевания симптомы, то вам стоит
При появлении любого из вышеперечисленных симптомов, даже самых незначительных, нужно в обязательном порядке обратится к врачу, так как паховый лимфаденит и его осложнения могут привести к критическому состоянию всего организма.
У женщин паховый лимфаденит в основном может появиться по причине наличия ряда причин, свойственных именно женщинам, это: кистозные образования внутренних половых органов, различные инфекционные и грибковые заболевания, злокачественные образования в тазовых органах. Протекает лимфаденит у женщин также как и у мужчин, с той же самой симптоматикой.
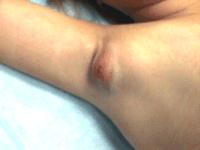
Единственным отличием пахового лимфаденита у женщин и у мужчин есть его первопричина, в особенности тесная взаимосвязь заболеваний половых органов с заболеваниями паховых лимфатических узлов. Стоить заметить, что паховый лимфаденит у женщин может перейти в лимфогранулематоз, который обладает более серьезными последствиями. Поэтому своевременная диагностика и лечение может предотвратить женский организм от данного тяжелого состояния.
Паховый лимфаденит у мужчин часто возникает по причине метастазирования злокачественных опухолей внутренних и внешних половых органов непосредственно в сам лимфатический узел, а также по причине наличия венерических и инфекционных заболеваний. Течение и симптоматика болезни у мужчин такая же, как и у женщин.
Если причиной пахового лимфаденита у мужчин есть метастазы злокачественных опухолей, то необходимо немедленно прибегать к консервативным или же к оперативным методам терапии, так как метастазирование опухолей в лимфатические узлы имеет свойство распространяться с большой скоростью и метастазы могут поразить целую группу как паховых лимфоузлов, так и внутренних тазовых лимфатических узлов.
Лечение лимфаденита шеи начинается с назначения клинического анализа крови. Он показывает повышенное содержание в ней лейкоцитов.
Для лечения назначается сухой компресс, если нет лихорадки, УВЧ и антибиотики. Иногда нагноения вскрывают хирургически.
Профилактика: своевременное лечение бактериальных и вирусных инфекций, лечение зубов, гонореи и сифилиса.
Лечение пахового лимфаденита – воспаления лимфоузлов паховой области, состоит в укреплении иммунитета. Иногда паховые лимфоузлы удаляют или дренируют образовавшийся гнойник.После этой процедуры необходимы несколько перевязок.
Применяется лечение теплом, электрофорез, противовоспалительные мази.
Осложения – остеомиелит и сепсис.
Возбудители: стафилококки, стрептококки, протей.
В случае адекватного лечения лимфоузлы быстро уменьшаются в размерах, больной выздоравливает.
Консервативное лечение подмышечного лимфаденита обычно физиотерапевтическое. Назначаются компрессы с димексидом, ихтиоловая мазь. Если улучшения не наступает, проводят операцию по удалению подмышечных лимфоузлов.
Лечение подмышечного лимфаденита антибиотиками. Наиболее часто используются препараты: амоксиклав, амоксициллин, ампициллин. Длительность терапии антибиотиками составляет, в среднем, 14 дней.
Амоксиклав назначают взрослым по 1 таблетке каждые 8 часов. Возможна индивидуальная чувствительность к препарату.
Дозировка амоксициллина для взрослых – 0.5 г./3 р. в сутки. Для детей до 10 лет – 0.25 г/3 раза в сутки, до 3 лет – 0.125 г./3 раза в сутки. Осторожно назначают беременным. Не назначают при чувствительности к пенициллинам.
- Азитромицин является представителем новой подгруппы антибиотиков макролидов. При высоких концентрациях препарат оказывает бактерицидное действие. Взрослым рекомендуется принимать Азитромицин один раз в сутки (по 0,25-0,5 г), по индивидуальной схеме.
- Бензилпенициллин – это антибиотик, который получают из плесневого грибка пенициллиума. Препарат можно вводить внутривенно или внутримышечно. Курс лечения продолжается 7-10 дней (или более – по решению доктора).
- Вильпрафен (Джозамицин) – это представитель макролидной группы. Рекомендованная доза антибиотика для взрослого пациента составляет 1-2 г за 2-3 приема. Длительность лечения – не меньше 10 суток.
- Амоксициллин – это полусинтетический антибиотик обширного спектра активности, представляющий пенициллиновый ряд препаратов. Дозу лекарства определяют индивидуально, с учетом тяжести воспалительного процесса и чувствительности возбудителя.
- Супракс (Цефиксим) представляет ряд полусинтетических цефалоспориновых антибиотиков третьего поколения. Препарат предусмотрен для перорального приема, действует бактерицидно. Средняя суточная доза для взрослых составляет 400 мг. Длительность лечебного курса – около 10 дней.
- домашнее тепло;
- покой;
- обильной питье самой обыкновенной воды;
- избегание низких температур и сквозняков.
- Купите в аптеке настойку эхинацеи на спирту. Для приготовления питья 20-ть или 40-ок капель эхинацеи разведите в половине стакана воды. Пейте, независимо от приема пищи по три раза на день.
- Разведите настойку эхинацеи, соблюдая пропорцию 1:2, в теплой воде. Смочите в приготовленной жидкости марлю и приложите к больному месту. Закрепите компресс и ложитесь спать.
- Возьмите измельченную траву зверобоя, ореха, тысячелистника и омелы. Всего по одной чайной ложке. Залейте все одним стаканом воды, размешайте и поставьте на малый огонь. Проварите минут пять, и дайте содержимому остыть. Используйте для ночных компрессов на протяжении двух или трех недель.
- Промойте и измельчите в ступке листья чистотела, отожмите сок в количестве одной столовой ложки. Перелейте его в стеклянную емкость, добавьте пол стакана спирта. Поставьте концентрат на одни сутки в темное место. Используйте для компрессов.
Катаральный и гиперпластический острый лимфаденит лечится консервативно. Необходимо создание покоя для области поражения, проведение адекватной антибиотикотерапии на основании чувствительности микробной флоры, УВЧ-терапии, витаминотерапии. При гнойном процессе показано вскрытие гнойного лимфаденита, аденофлегмоны, дренирование и санация очага по принципам ведения гнойных ран. Назначается активная дезинтоксикационная и антибактериальная терапия.
При хроническом неспецифическом лимфадените требуется устранение основного заболевания, поддерживающего воспаление в лимфоузлах. Специфические лимфадениты лечатся с учетом этиологического агента и первичного процесса (сифилиса, гонореи, туберкулеза, актиномикоза и др.).
Чем лечат в физиотерапии?
- Ультравысокочастотной терапией;
- Лазеротерапией;
- Гальванизацией;
- Электрофорезом с йодистыми препаратами.
Не исключаются народные методы, которые можно использовать в домашних условиях и дополнять (но не заменять) медикаментозное и физиотерапевтическое лечение:
- Прогревание сухим теплом. Соль или песок разогреть на сковороде, положить в тканевый мешок и приложить к пораженному месту. Если после процедур повышается температура и ухудшается состояние, то следует прекратить процедуры и обратиться к врачебной помощи.
- Отвары и настои из травяных сборов:
- 10 г измельченных корней одуванчика залить кипятком, 4 часа настаивать и употреблять по столовой ложке.
- К соку алоэ (100 г) добавить мед (200 г) и час настаивать. Принимать по чайной ложке.
- Настойки из эхинации либо купленные в аптеке, либо приготовленные самостоятельно: 100 г измельченных корней сырья залить 60% спиртом (500 мл) и настаивать 2 недели. Процедить. Употреблять как вовнутрь, так и наружно.
- Диета заключается в употреблении витаминов и продуктов, богатых клетчаткой и белками.
К хирургическому вмешательству прибегают только при гнойной форме лимфаденита, когда образовываются абсцессы и аденофлегмоны. Гнойный очаг вскрывается, удаляется содержимое и разрушенные ткани. Промывается все антисептиками и дренируется, чтобы через трубку в дальнейшем выходила жидкость и гной.
Прогноз и профилактика
Сколько живут при лимфадените? Заболевание не считается смертельным. Следует акцентировать внимание на устранении причины болезни, параллельно занимаясь лечением лимфаденита. Прогноз жизни благоприятный при своевременном лечении. Порой болезнь проходит сама по себе, особенно если устранить источник заражения (то есть основную болезнь). Однако не следует на это уповать, чтобы не развить хроническую форму. Возможны осложнения, если не проводить лечебные меры:
- Тромбофлебит,
- Свищ;
- Рак;
- Флегмоны тканей;
- Сепсис.
Своевременное этиотропное лечение лимфаденита позволяет избежать распространения и генерализации процесса. Профилактика лимфаденитов требует предупреждения микротравм, инфицирования ран и ссадин, потертостей кожи. Также необходимо своевременное лечение очагов инфекции (ангины, кариеса зубов), вскрытие гнойных образований (панарициев, фурункулов).




