Уколы при защемлении седалищного нерва

Диета при заболевании седалищного нерва
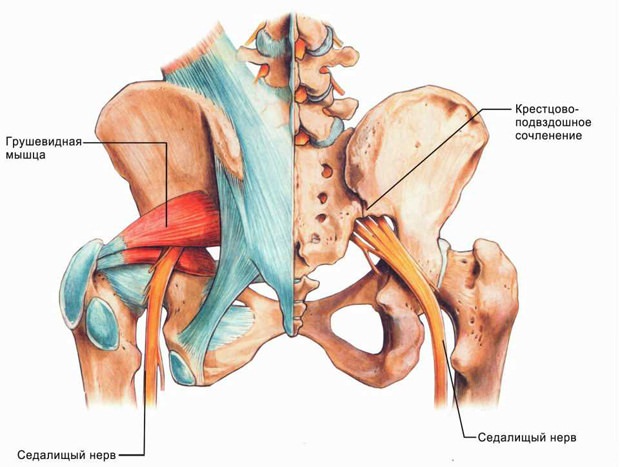
На рисунке изображено защемление седалищного нерва
Защемление седалищного нерва может произойти по разным причинам:
- Переохлаждение;
- Перенапряжение;
- Воспаление и инфекции;
- Грыжа;
- Остеохондроз;
- Ревматизм;
- Патологии позвоночника.
Первыми симптомами тогда будут:
- Боль в области таза и ног;
- Усиление боли при движении ногами;
- Появление люмбаго (спазмов, неконтролируемого сокращения мышц);
- Слабость;
- Повышение температуры;
- Изменение оттенка кожи в месте поражения;
- Напряженность в мышцах.
Лечение болезни осуществляется таким образом, чтобы устранить ее причины или же свести к минимуму их воздействие на нерв. Существует несколько разновидностей непосредственных предпосылок болезни:
- воспалительный процесс в нервном волокне;
- ущемление корешков седалищного нерва в позвоночном столбе;
- защемление седалищного нерва при мышечном спазме, прежде всего, спазме грушевидной или большой ягодичной мышцы.
Характер боли при этих разновидностях ишиаса обычно несколько отличается.
Какие дополнительные факторы могут быть ответственны за защемление седалищного нерва либо за воспалительную патологию седалищного нерва:
- переохлаждение или перегрев организма ;
- стрессы;
- заболевания позвоночника, приводящие к воспалению или защемлению нервов (остеохондроз, грыжи дисков, артрит, костные разрастания вокруг позвоночника, смещения позвонковых дисков);
- травмы позвоночника;
- инфекционные заболевания (грипп, ОРЗ, опоясывающий лишай, туберкулез);
- поднятия тяжестей;
- сидячая работа, малоподвижный образ жизни;
- алкоголизм;
- отравления тяжелыми металлами;
- подагра;
- сахарный диабет;
- беременность.
Во многих случаях за воспалением стоит сочетание нескольких факторов.
Повышен риск заболевания седалищного нерва у представителей некоторых профессий, например, фермеров, водителей, операторов станков, у тех, кто не имеет удобного рабочего места, у курящих людей.
Болезнь может развиваться либо мгновенно (в случае травм), либо постепенно прогрессировать (при постоянной тяжелой работе, усугублении сопутствующих заболеваний, например, остеохондроза, артрита, развитии инфекционного процесса).
Режим питания при ишиасе должен быть организован таким образом, чтобы не происходила бы перегрузка желудочно-кишечного тракта. Лучше всего принимать пищу 5-6 раз в день, но понемногу. Рацион в обязательном порядке должен включать клетчатку, магний, кальций, железо, витамины А, С, Е.
Кальций в большом количестве содержится в рыбе и морепродуктах, в молочных продуктах, печени орехах. Магний можно найти в бобовых, фисташках, авокадо. Из рациона следует убрать соленые, острые и жирные продукты, легкие углеводы, способствующие быстрому набору лишнего веса.
После того, как ишиас в первый раз заявит о себе, он с трудом поддается лечению. Да и полное излечение от данного синдрома вряд ли возможно. Однако вполне реально не допустить возникновения данной болезни, а если она все же дала, о себе знать, то сделать так, чтобы она не проявлялась в виде острых болей. Для этой цели необходимо соблюдать несколько правил:
- не переохлаждаться;
- следить за своим здоровьем, вовремя лечить инфекционные заболевания;
- не перенапрягаться;
- избегать механических травм спины и позвоночника;
- избегать стрессов, ведь ишиас нередко может быть следствием неврозов.
Ишиас нередко связан с болезнями позвоночника, поэтому необходимо заботиться о том, чтобы спине всегда было комфортно, чтобы при сидении не возникали бы болевые ощущения. Необходимо оборудовать место сна так, чтобы позвоночник находился бы на жестком основании. Также, если у больного сидячая работа, то следует заботиться о том, чтобы при сидении на стуле не происходил бы чрезмерный изгиб позвоночника, следить за своей осанкой. После 60-90 минут работы за столом необходимо делать перерыв и выполнять простейшие упражнения, позволяющие размять мышцы ног и спины.
Лечение воспаления седалищного нерва
Главный симптом защемления седалищного нерва – это боль. При наклоне туловища пациент чувствует боль в пояснице, которая распространяется в бедро, доходит до подколенной чашечки и заканчивается в стопе. Также к симптомам защемления седалищного нерва относят нарушение двигательной активности, потерю чувствительности в областях тела, где пролегает нерв, а также снижение функций малого таза.
При защемлении седалищного нерва и ишиасе могут применяться не только блокады или нестероидные средства, но и другие уколы:
- Анальгетики, которые снимают воспаление и убирают боль. Обычно это Анальгин;
- Новокаиновая блокада, которая используется при выраженном болевом синдроме. Но такие медикаменты часто вызывают аллергию, поэтому важно получить разрешение врача;
- Кортикостероиды, созданные на основе гормонов, отличаются сильным воздействием, но обладают побочными эффектами, применяются только при обширном воспалении седалищного нерва;
- Обезболивающие с наркотическим эффектом.
Для достижения большего эффекта, можно использовать витамины группы В в уколах.
| Фото | Препарат | Характеристика |
|---|---|---|
| Преднизолон | Стероидное средство для лечения болей при патологиях позвоночника. Обычно используется при защемлении седалищного нерва. | |
| Дипросан | Кортикостероид и сильное обезболивающее средство, которое используется для лечения нарушений опорно-двигательного аппарата. | |
| Кеторол | Гормональное, обезболивающее средство. Редко вызывает аллергию и побочные эффекты. Поэтому является лучшим в этой группе. | |
| Прозерин | Используется очень редко, когда не получается снять боль и спазм другими средствами. Используется только под контролем врача. |
Ущемление поясничного нерва сопровождается характерной симптоматикой.
- При ишиалгии появляются болезненные ощущения в области прохождения седалищного нерва. Ощущается боль в крестце и покалывание в пояснице. Часто наблюдается онемение ноги или «мурашки», может снижаться ее чувствительность. В связи с потерей способности полноценно сгибаться нарушается двигательная функция нижней конечности. Из-за атрофии мышечных волокон одна нога может выглядеть тоньше другой.
- При люмбалгии развиваются сильные боли в поясничном отделе, ограничивающие подвижность нижней части спины.
- При люмбоишиалгии характерны признаки и ишиалгии, и люмбалгии.
- При цервикалгии болезненным ощущениям в поясничном отделе сопутствуют боли в руке и шейной области.
К защемлению нерва приводят:
- травмы позвоночника;
- длительные физические нагрузки;
- систематические нарушения положения тела при выполнении работы;
- беременность в последнем триместре;
- регулярное нарушение режима питания, вес тела выше нормы;
- малоподвижный образ жизни.
Патологические причины защемления нервных корешков:
- остеохондроз позвоночника, приводящий к деформации или смещению позвонка;
- сдавливание корешков спинного мозга в области поясницы или участков самого нерва при нагрузках на позвоночник;
- дегенеративно-дистрофические изменения в межпозвоночном диске, приводящие к протрузии;
- непроизвольные сокращения мышц, которые появляются при воспалении;
- воспалительные заболевания позвоночника, приводящие к отекам тканей;
- опухоли позвоночника.
Основным признаком заболевания является боль. В первой фазе воспаления седалищного нерва обычно ощущается боль в области поясницы. В дальнейшем болевой синдром может распространяться вниз по ноге – к задней поверхности бедра, голени, стопе и пальцам.
Боль при поражении нерва может иметь разнообразный характер – быть ноющей, жгучей, колющей, стреляющей, резкой или тупой. Иногда она разливается по всей поверхности ноги, а иногда может наблюдаться лишь в ее отдельной части. Время от времени боль может проходить, но спустя небольшой период времени снова возвращаться.
Разница в характере боли зачастую может объясняться тем, какие слои нервов поражены воспалением – внешние или внутренние. В первом случае боль называется дизестезической, во втором – трункальной. Дизестезическая боль возникает благодаря воспалению малых нервных волокон. Она описывается больными, как стреляющая и саднящая, колющая и жгучая, напоминающая удар электрического тока.
Трункальный тип боли возникает в результате компрессии спинномозговых корешков (например, из-за остеохондроза), при некоторых нейропатиях. Такой тип боли – давящий, тянущий, ноющий и ломящий.
Кроме боли, встречаются и ряд других признаков воспаления седалищного нерва. Это онемение ног, жжение, бегание мурашек. Иногда наблюдаются набор таких признаков воспаления, как отеки ног, чрезмерная потливость стоп или, наоборот, отсутствие потоотделения, покраснение кожи. Возможен такой симптом, как повышение температуры тела в месте поражения, или же, наоборот, его цианоз и похолодание.
Лечение может включать как медикаментозные, так и немедикаментозные методы. Методика лечения зависит от того, насколько далеко зашло заболевание, в чем заключается его исходная причина – обусловлено ли оно защемлением нервного волокна либо его воспалением. Не исключены и хирургические методы лечения патологии нерва. Они проводятся в том случае, если консервативные методы лечения не привели к успеху.
В число немедикаментозных методов терапии входят:
- физиотерапия,
- массаж,
- лечебная физкультура,
- занятия на тренажерах,
- водолечение.
Нетрадиционные, но хорошо себя зарекомендовавшие себя при ишиасе методы лечения:
- мануальная терапия,
- баночный массаж,
- точечный массаж,
- иглоукалывание (рефлексотерапия),
- озонотерапия,
- гирудотерапия (лечение пиявками),
- грязелечение.
Тем не менее, лечение ишиаса медикаментозными методами остается основным.
Основные группы препаратов, применяемые при медикаментозном лечении ишиаса.
| Тип | Принцип воздействия | Примеры препаратов |
| витамины и витаминные комплексы | улучшение функционирования нервной системы | комбилипен, мильгамма, витамины группы В |
| миорелаксанты и спазмолитики | снятие спазмов мышц | корисопродол, мидокалм, дротаверин, папаверин |
| глюкокортикостероиды | противодействие воспалительным процессам, снятие боли | дексаметазон, преднизолон |
| нестероидные противовоспалительные средства (НПВП) | противодействие воспалительным процессам, снятие боли | ибупрофен, индометацин, диклофенак, фенилбутазон, лорноксикам, ортофен, напроксен |
| анальгетики | снятие боли | кеторолак, парацетамол, морфин, трамадол |
Следует отметит, что, хотя глюкокортикостероиды используются для той же цели, что и НПВП, методика их применения значительно отличается от методики применения последних. Симптоматическое лечение стероидными препаратами можно осуществлять лишь под контролем врача. То же самое можно сказать и про наркотические средства для облегчения болей (морфин, трамадол).
Больному в отдельных случаях могут быть назначены препараты из разных категорий.
Чаще всего используются местные формы препаратов – в виде кремов и мазей. При острой форме болезни, при сильных болях, некоторые обезболивающие и противовоспалительные препараты, а также витаминные комплексы могут вводиться парентерально.
Если возникает необходимость в использовании таблетированных форм препаратов, то перед их применением лучше всего проконсультироваться с врачом. Ведь многие НПВП известны своими побочными явлениями. В частности, они могут негативно воздействовать на ЖКТ, вызывать язвы и кровотечения, особенно при длительном применении.
Нередко при ишиасе применяются и народные средства – настойки из трав (чистотел, горький перец, алоэ), мед, пчелиный воск, мази из конского каштана. Они прекрасно снимают боли и воспалительные процессы. Однако лечиться подобным образом можно лишь в том случае, если диагноз точно установлен врачом. Оказывают пользу при заболевании и ванны с лечебными экстрактами, например, хвойным.
Ишиас в большинстве случаев развивается на фоне следующих причин:
- Отклонения межпозвоночного диска при защемлении седалищного нерва. Для последнего явления характерно как полное поражение, так и частичное.
- Синдром грушевидной мышцы.
- Слишком активные физические нагрузки, вследствие которых повреждаются мышечные ткани в области таза.
- Регулярное либо постоянное переохлаждение.
- Травмы позвоночника.
- Злокачественные или доброкачественные опухоли, выявленные ранее.
Грыжа межпозвоночного диска также может защемить седалищный нерв, что спровоцирует развитие воспаления. Как правило, именно она часто выступает причиной ишиаса.
Воспаление седалищного нерва сопровождается сильными болевыми ощущениями с пораженной стороны. В здоровой части обычно наблюдаются покалывания и небольшое онемение.
В первое время развития патологии болевые ощущения усиливаются в следующих состояниях:
- во время резких телодвижений;
- при повышенной физической нагрузке;
- во время кашля;
- при чихании.
По мере развития воспалительного процесса и на фоне ущемления нерва боль становится постоянной и усиливается ночью. В связи с этим у пациентов появляется бессонница. Еще одним распространенным симптомом заболевания выступает повышение температуры, которое спровоцировано общей слабостью организма и сильными мышечными болями. Выраженность симптомов и лечение ишиаса во многом зависят от степени тяжести болезни.
Уколы при защемлении и воспалении седалищного нерва – наиболее эффективный способ устранить болевые ощущения и остановить воспалительный процесс.
Уколы и другие методики в лечении
При беременности повышается вероятность возникновения ишиаса из-за изменения положения костей таза и увеличения нагрузки на позвоночник, поэтому важно знать, что можно принимать в такой ситуации.
Беременным женщинам стараются сразу назначать инъекционные препараты. Большинство таблеток для приема внутрь в большом объеме попадают в кровь и могут навредить плоду, их использование запрещено при вынашивании ребенка. Поэтому при беременности при сильном болевом синдроме применяют уколы.
Однако стоит учитывать, что не все инъекционные препараты допустимы. Беременным женщинам не назначают стероидные препараты в большинстве случаев, не стоит подбирать средства для лечения самостоятельно.
Стоит отметить, что зачастую у беременных основной акцент при лечении идет на местные методики: различные мази, легкий массаж, лечебная гимнастика. Порой допустимы народные средства.
При воспалении седалищного нерва назначают не только обезболивающие блокады. В зависимости от особенностей заболевания, симптомов, его последствий, назначать могут и другие препараты. Обычно в форме уколов используют следующие средства:
- Анальгетики и нестероидные противовоспалительные препараты. Их назначают при непереносимости данных препаратов в форме таблеток, под действию при этом они абсолютно идентичны. Обычно применяют анальгин и его аналоги.
- Новокаиновая блокада. Блокады назначают местного воздействия, их применяют при крайне сильном болевом синдроме. В основном блокады применяют на основе новокаина, при аллергии на данное средство переходят на лидокаин и его аналоги.
- Кортикостероидные препараты. Данные средства относят к гормональным, они гораздо сильнее обычных нестероидных противовоспалительных средств. Применять их следует под наблюдением врача, у них обычно достаточно много побочных эффектов. Однако они действуют крайне быстро, их применяют при выраженном воспалительном процессе.
- Наркотические обезболивающие. Их применяют крайне редко, обычно если защемление седалищного нерва возникло на фоне других заболеваний с выраженным болевым синдромом.
- Мирорелаксанты. При защемлении седалищного нерва часто возникает мышечный спазм, мешающий полноценно двигаться. Мирорелаксанты снимают мышечный спазм и дополняют лечение с помощью нестероидных противовоспалительных средств.
С помощью данных средств могут лечить защемление седалищного нерва. Однако не во всех случаях они действительно необходимы, не следует начинать лечение с помощью уколов самостоятельно.
Помимо препаратов в форме инъекций, лечащий врач может назначить витамины в уколах. В данном случае такая форма введения препарата предпочтительнее, поскольку всасывание происходит быстрее и в больших объемах. Обычно применяют витамины группы В, однако в зависимости от показателей анализов при обследовании могут потребоваться витамины других групп.
Также стоит учитывать, что снятие болевого синдрома с помощью инъекций обычно не продолжается дольше трех дней, затем начинают применять местные мази и крема с обезболивающим противовоспалительным эффектом.
В большинстве случаев лекарственный препарат вводится внутримышечно. У такого метода есть ряд неоспоримых преимуществ. Таблетки действуют гораздо медленнее и чаще провоцируют раздражение слизистой оболочки ЖКТ. Можно поставить капельницу – внутривенное вливание способствует еще более быстрому усвоению лекарства. Однако инфузионная терапия возможна только в условиях стационара. А уколы при ишиасе допустимо делать в домашних условиях.
В более сложных случаях врач может назначить медикаментозные блокады. Введенное в эпидуральное пространство лекарство воздействует непосредственно на очаг поражения. Процедура позволяет в кратчайшие сроки снять боль и уменьшить отек.
Наибольшего эффекта можно добиться, если использовать в процессе лечения различные виды лекарственных средств.
Справка: терапевтический курс необходимо начать при первых признаках болезни, чтобы избежать ее перехода в хроническую форму.
Лечение при ущемлении нерва будет зависеть от причины ишиаса, места локализации болей и стадии заболевания.

Обычно назначают уколы или прием противовоспалительных нестероидных медикаментов. Но происходит это не всегда, если началась атрофия мышц и дальнейшее распространение воспаления в ноге.
Лучше использовать комплексную терапию, которая включает:
- Физиотерапию;
- Массаж;
- Иглоукалывание;
- Постельный режим;
- Блокаду суставов;
- Рефлексотерапию;
- Народную медицину;
- Прием аутоиммунных комплексов;
- Уколы, таблетки, согревающие мази.
А некоторым, как беременным, людям с патологиями сердца и дыхательной системы, такие препараты противопоказаны.
Что поможет при защемлении седалищного нерва в ноге может сказать только лечащий врач. Но при длительной боли в области ягодиц, поясницы, спины и конечностей выписывают уколы.
Если этого не сделать, то можно столкнуться с такими осложнениями:
- Атрофия волокон и мышечной ткани;
- Спазмы;
- Невозможность полностью сгибать ногу;
- Потеря чувствительности и онемение.

Направлено медикаментозное лечение на устранение таких проблем:
- Снятие болевых ощущений в короткие сроки;
- Снятие воспаления в нервных окончаниях;
- Расслабление мышц и избавление от спазмов;
- Восстановление кровообращения, метаболизма и подвижности в ноге.
Введение укола в пораженный участок
Некоторые специалисты выступают «за» введение инъекций при лечении защемления седалищного нерва, но другие высказывают сомнения по этому поводу.
Плюсом уколов является то, что препарат поступает непосредственно в место локализации воспаления нерва, поэтому выздоровление наступает быстрее.
Зато употребление таблеток не дает возможности развиваться таким побочным реакциям, как:
- Рвота, тошнота;
- Аллергия;
- Диарея;
- Головная боль;
- Высокая температура.
Часто защемление или воспаление седалищного нерва наблюдается у беременных женщин из-за изменения веса, смещения центра тяжести и неправильного распределения нагрузки на позвоночник.
При сильном болевом эффекте от ишиаса женщинам выписывают именно уколы, потому что таблетки накапливаются в организме и могут навредить ребенку.
Но использовать стероидные инъекции запрещается, как и выбирать уколы самостоятельно.
Уколы и инъекции при воспалении седалищного нерва позволяют добиться следующего результата в короткие сроки:
- Отсутствие болевого синдрома;
- Укрепление позвоночника и мышечной ткани;
- Противовоспалительный и антисептический эффект;
- Устранение спазмов и перенапряжения в мышцах;
- Восстановление метаболизма и кислородного обмена;
- Восстановление пораженного участка;
- Снятие раздражения с нервных корешков.
Не забывайте, что воспаление в седалищном нерве излечить достаточно просто, но при условии, что вы сразу обратитесь в больницу и начнете лечение. Но делать это рекомендуется под присмотром врача, согласно выбранной терапии. Иначе симптомы усугубляться, а ишиас седалищного нерва приобретёт хронический характер.

Все препараты для лечения защемления седалищного нерва можно разделить на:
- обезболивающие и противовоспалительные средства;
- вещества, повышающие защитные силы организма;
- мази, гели, растирки местного действия, улучшающие кровообращение, снимающие отек и болевой синдром;
- витамины группы В, нормализующие обменные процессы и кровообращение.
Зачастую лечение ущемления нервных корешков начинают именно с устранения боли и снятия воспаления.
Здесь спектр медикаментов настолько широк (от привычного анальгина до опиоидных препаратов), что лекарственное средство выбирается на основании тяжести симптоматики, индивидуальных особенностей течения заболевания и склонности к аллергии. Пациенту могут быть назначены таблетки либо инъекции нестероидными веществами, которые получили наибольшее распространение благодаря своей эффективности.
Витамин В1, В6, В12 и Е, а также минеральные комплексы благотворно сказываются на обмене веществ, кровообращении и помогают расслабить спазмированные мышцы.
В последнее время для снятия болевого синдрома от ущемления нерва широко применяют инъекции витаминами группы В. Витаминные комплексы оказывают положительное влияние на иннервацию мускулатуры, нормализуют обмен веществ, способствуют восстановлению пораженных нервов. Витамины В1, В6, В12 содержат лидокаин, усиливающий локальное анальгетическое действие.
Устранить боль и значительно уменьшить воспаление помогут уколы при защемлении седалищного нерва нестероидными препаратами. Как показали исследования, данная группа лекарственных средств отличается высокой эффективностью наряду с максимумом побочных действий, возникающих у 50% пациентов. Наименее токсичен среди них «Ибупрофен».
Нужно сказать, что уколы при защемлении седалищного нерва назначают не сразу. То есть при появлении первых признаков заболевания врачи-неврологи (при условии, если пациент сам позаботился о своем здоровье и пришел на прием уже после первых симптомов патологии) начинают терапию при помощи обезболивающих таблеток, противовоспалительных препаратов, а также назначают курсы массажа, физиотерапевтические процедуры.
- внутривенно;
- внутримышечно;
- в зону эпидурального пространства.
Лечение седалищного нерва лекарства, уколы
Чтобы лучше ориентироваться при выборе лучшего препарата для укола, следует знать об основных вариантах, предлагаемых врачами. Обычно при защемлении седалищного нерва советуют следующие варианты обезболивающих противовоспалительных препаратов:
- Преднизолон. Данный препарат является самым распространенным стероидным средством против болей при различных неврологических заболеваниях. При защемлении седалищного нерва его применяют в большинстве случаев.
- Дипроспан. Данный препарат также кортикостероидное обезболивающее средство, применяется для снятия болевого синдрома при различных защемлениях нервах, заболеваниях опорно-двигательного аппарата.
- Кеторол. Данное средство не является гормональным препаратом, его относят к обычным обезболивающим средством. При этом он является одним из лучших лекарств своей группы, редко вызывает побочные эффекты. К его ближайшим аналогам по воздействию относят Диклофенак, также выпускаемый в форме таблеток.
- Прозерин. Данный препарат применяют в исключительных случаях, когда невозможно снять болевой синдром другими средствами. Его применяют исключительно под присмотром врача.
Это основные противовоспалительные обезболивающие средства, применяемые при защемлении седалищного нерва. При сочетании инъекционных препаратов, местных кремов и мазей, массажа, физиотерапии и лечебной гимнастики, от лечения можно добиться наилучшего результата. Главное не запускать заболевание и не переходить на самолечение, чтобы не развивались осложнения.
Чтобы выбрать эффективное средство для терапии, важно знать, какие уколы делают чаще всего. В большинстве случаев врач назначает нестероидные противовоспалительные средства, включая следующие препараты:
- Ибупрофен;
- Вольтарен;
- Индометацин;
- Кеторол;
- Диклофенак.
Нестероиды способствуют нейтрализации фермента, который провоцирует сильные болевые ощущения. Лекарственные средства данной категории также призваны устранять отечность и блокировать воспалительный процесс. Они не вызывают привыкания, однако обладают рядом противопоказаний и некоторыми побочными эффектами, с которыми непременно необходимо ознакомиться заранее.
К примеру, Диклофенак выступает одним из самых действенных препаратов для быстрого купирования болевых ощущений, однако он не рекомендуется при наличии заболеваний печени, почек или желудка. Вольтарен также дает хороший эффект при внутримышечном введении, но следует знать, что его введение в пораженную ягодичную мышцу может привести к усилению боли.
При неэффективности нестероидных противовоспалительных препаратов обычно применяют стероидные противовоспалительные средства гормонального происхождения. Такие лекарства, как правило, справляются со всеми основными признаками ишиаса. Они способствуют расслаблению мышц и устраняют болезненность движений.
Перед тем, как заняться основной терапией, необходимо снизить болевые ощущения, провоцируемые ишиасом. С этой целью применяются различные обезболивающие средства. В большинстве случаев врач назначает препарат из следующих групп лекарств:
- Анальгетики: их используют преимущественно при непереносимости нестероидов. Анальгин помогает снять воспаление и боль, а также снизить температуру.
- Наркотические анальгетики: препараты данной категории используются в тяжелых случаях, когда требуется облегчить невыносимую боль.
- Глюкокортикоиды: Преднизолон или Дексаметазон действуют в тех ситуациях, когда НВПВ не помогают устранить болевой синдром. Наиболее эффективным считается введение препаратов в эпидуральное пространство.
- Миорелаксанты: используются в качестве дополнения к нестероидным противовоспалительным средствам. Они дают возможность снять спазм в пораженном участке.
- Новокаиновая блокада: действенное обезболивающее средство, оказывающее благотворное воздействие на нервные окончания.
После острого периода заболевания обычно переходят на прием таблеток и использование специальных гелей и мазей раздражающего действия, которые помогают обезболивать пораженный участок.
Вместе с медикаментозной терапией при воспалении седалищного нерва рекомендуется проводить также определенные процедуры, направленные на восстановление нерва и предотвращение его повторного воспаления. Среди них можно выделить наиболее эффективные способы лечения.
Для снятия болевого синдрома при ишиасе могут назначаться и обезболивающие препараты нестероидного типа. Например, Ибупрофен и его аналоги. Инъекция вводится непосредственно в зону воспаления нерва. Эффект наступает довольно быстро. При этом при сильном защемлении, воспалении седалищного нерва длится обезболивающий эффект недолго.
Защемление седалищного нерва, симптомы и лечение, уколы – по поводу всех этих вопросов вас смогут проконсультировать в клинике «Энерго». У нас работают квалифицированные врачи-неврологи, невропатологи, терапевты, а также другие специалисты, способные помочь в лечении неврологических заболеваний. Клиника обеспечена современным диагностическим оборудование, процедурным кабинетом, кабинетом для массажа – у нас есть все, чтобы восстановить ваше здоровье. Записаться на прием, а также узнать в подробностях о наших услугах можно по телефону.
- Часто назначают препараты, содержащие витамины группы В, так как они обеспечивают работу сердечно-сосудистой и нервной систем, позитивно влияют на обмен веществ Это, например, Мильгамма, которая состоит из тиамина гидрохлорида (В1), пиридоксина гидрохлорид (В6), цианокобаламин (В12) и лидокаина гидрохлорид (В6).
- Для уменьшения боли применяют препараты Кетанов, Анальгин.
- Тройчатка. Содержит димедрол, анальгин, папаверин. Анальгин дает хороший обезболивающий эффект. Димедрол оказывает седативное воздействие. Папаверин используется как спазмолитическое средство.
- Если боли длительное время не проходят, пациенту назначают инъекции новокаина в поясницу с последующим растяжением мышц.
- Для лечения воспаления используют селективные и неселективные НПВС. Распространены такие неселективные НПВС: Диклофенак (Вольтарен, Ортофен), Мовалис (Мелоксикам), Кетопрофен. Побочным эффектом неселективных НПВС является их негативное воздействие на слизистую оболочку ЖКТ. Поэтому пациентам с болезнями печени, язвой желудка, склонностью к кровотечениям ЖКТ они противопоказаны. Запрещается также использовать их беременным женщинам и кормящим мамам.
Селективные НПВС (Нимесулид) действуют на ЖКТ более мягко, поэтому их можно использовать длительно. - При подозрении на возможные осложнения со стороны ЖКТ рекомендуют в комплексе с нестероидными противовоспалительными препаратами колоть ингибиторы протонной помпы (Рабепразол, Омепразол).
- При кардиоваскулярных осложнениях применяют инъекции с Парацетамолом, Нимесулидом.
- При наличии комплекса кардиологических и гастроэнтерологических заболеваний назначают Омепразол, Нимесулид с Аспирином.
- Кортикостероидные препараты (Преднизолон) назначаются в особых случаях. Они обладают мощным противовоспалительным действием, но имеют много побочных эффектов. Поэтому их принимают только под наблюдением врача.
- Миорелаксанты помогают снять мышечный спазм, рекомендуются в комплексе с НПВС.
- Для устранения остаточных явлений после блокады нервно-мышечной передачи миорелаксантами назначают Прозерин.
При непереносимости новокаина пациенту вводят блокады на основе лидокаина или его аналогов.
При использовании нестероидных противовоспалительных средств удается добиться такого эффекта, как:
- Быстрое поступление к месту воспаления седалищного нерва;
- Воздействие только на отечные ткани корешкового нерва;
- Восстановление кровообращения и метаболизма;
- Снятие спазмов.
НПВС с выраженной противовоспалительной активностью
Наиболее распространены такие препараты, как Диклофенак и Мовалис. Но при неправильном использовании может появиться анафилактический шок или отек ноги.
НПВС – это препараты первого выбора когда задет седалищный нерв. В данную группу попали лекарства с таким действующим веществом, как:
- диклофенак;
- мелоксикам;
- кетопрофен;
- лорноксикам;
- кеторолак и др.
Они не только снимают болевые ощущения, но и выраженно уменьшают воспаление. НПВС выпускаются в форме мазей, таблеток, свечей, суспензий, а также растворов для внутримышечного введения.
Внимание: НПВС повреждают слизистую оболочку ЖКТ. Отдавайте предпочтение препаратом нового поколения – селективным ингибиторам ЦОГ-2, которые характеризуются более щадящим воздействием на пищеварительную систему. Из них в ампулах выпускается Мелоксикам (Генитрон, Мовалис, Амелотекс, Артрозан).

Гормональная терапия направлена на снятие отечности тканей и локальное уменьшение воспаления. Врачи нередко используют препараты из группы глюкокортикостероидов (ГКС) для лечебных блокад. В эту категорию входят:
- Кеналог;
- Преднизолон;
- Дипроспан;
- Гидрокортизон;
- Дексаметазон и др.
Эффект после введения лекарства наступает незамедлительно и сохраняется продолжительное время. Это мощное средство с обширным списком противопоказаний и побочных действий.
Справка: во избежание серьезных осложнений самолечение гормональными препаратами недопустимо.
Гомеопатические средства пользуются популярностью благодаря своему натуральному составу, хорошей переносимости и отсутствию обширного списка противопоказаний. При невралгии седалищного нерва чаще назначаются следующие препараты:
- Дискус композитум;
- Траумель С;
- Цель Т.
Анальгетики
Анальгетики подразделяются на 2 основные группы – наркотические, которые вам продадут только по особому рецепту, и ненаркотические. Такие препараты эффективно снимают боль, но на причину ее возникновения не влияют. Облегчат состояние пациента с ишиасом следующие лекарственные средства:
- Анальгин (метамизол натрия). Хотя препарат относится к группе НПВС, его противовоспалительный эффект проявляется незначительно.
- Акупан-Биокодекс (нефопам). Это неопиоидный анальгетик, который применяется для симптоматического лечения острого болевого синдрома. В отличие от НПВП Акупан-Биокодекс не раздражает оболочку пищеварительного тракта.
Подобные препараты не подходят для курсового лечения. При хроническом болевом синдроме показан прием антиконвульсантов и антидепрессантов.
Миорелаксанты и витамины
При воспалении седалищного нерва в зоне поражения возникает болезненный мышечный спазм. Для его снятия врач выпишет миорелаксанты центрального действия. Они также обладают легким анальгетическим эффектом и увеличивают объем движений в суставах. К данной категории относятся следующие препараты:
- Мидокалм (толперизон). Он выпускается в форме раствора для внутримышечного введения. В состав лекарственного средства дополнительно входит анестетик местного действия лидокаин.
- Реланиум (диазепам). Это транквилизатор, который обладает выраженным миорелаксирующим и противосудорожным действием. Его назначает невролог в особо тяжелых случаях и только в условиях стационара.
Внимание: миорелаксанты не подходят для длительного приема, так как они оказывают угнетающее действие на ЦНС. Врач определит продолжительность лечения и рассчитает точную дозировку лекарства.

При ишиасе и других заболеваниях нервной системы пациенту показан прием витаминов группы В. Они действуют следующим образом:
- способствуют замедлению дегенеративных процессов;
- уменьшают воспаление и боль;
- улучшают кровообращение в очаге поражения;
- восстанавливают поврежденные нервные волокна;
- нормализуют обмен веществ.
Вы можете купить Тиамин (В1), Цианокобаламин (В12) и Пиридоксин (В6) в отдельных ампулах и пройти терапевтический курс. Другой вариант – приобрести препарат Мильгамма, который выпускается в виде раствора для внутримышечного введения. Он содержит комплекс витаминов группы В и анестетик лидокаин. На фармацевтическом рынке также представлены российские аналоги Комбилипен и Комплигам В.
Если выраженный болевой синдром вас больше не беспокоит, целесообразно сделать выбор в пользу поливитаминных препаратов под названием Нейромультивит или Нейробион. Анестетик в их состав не входит.
Еще одним лекарством для нервных окончаний является группа миорелаксантов и витаминных комплексов, которые снимают боли в мышечных волокнах, ускоряют выздоровление, восстанавливают опорно-двигательную активность, избавляют от симптомов патологии.
Фармакологическое действие миорелаксантов
Это может быть Мидокалм, Тизанидин, витамины группы В, А и Е, Миокаин, Сибазон.
Наркотические обезболивающие
Перед острой, ярко выраженной болью ненаркотические анальгетики порой оказываются бессильными. В таком случае невролог назначит более эффективное лекарство, например, Трамадол.Это мощный опиоидный анальгетик, который характеризуется выраженным болеутоляющим действием. Эффект после инъекции наступает быстро и сохраняется продолжительное время. Ввиду возможного привыкания терапевтический курс должен быть максимально кратким. Лечение проводится только в стационаре под наблюдением врача.
С целью обезболивания и облегчения состояния пациента назначают противовоспалительные средства нестероидной группы, блокирующих выработку в организме химических компонентов, отвечающих на болезненные ощущения (простагландины). Обезболивающее при защемлении седалищного нерва подразделяется на кратковременного и длительного действия.

Наиболее распространены следующие фармакологические вещества: «Пироксикам», «Ибупрофен», «Целебрекс», «Ортофен» и т.д. Нестероидные лекарства характеризуются побочными явлениями – раздражают слизистую желудка, разжижают кровь и неблагоприятно отражаются на почечной функции. В связи с этим они противопоказаны пациентам с язвенной болезнью желудка и 12-п кишки, страдающих от повышенного давления и анемии, при почечной/печеночной недостаточности и заболеваниях сердца.
Противовоспалительные стероидные препараты на основе кортизола (человеческий гормон) рекомендованы к приему на срок не более чем на две недели. Это обусловлено серьезными побочными эффектами от лекарств – понижение иммунитета, отеки лица, увеличение веса, остеопороз, язва. Действие стероидных лекарственных средств базируется на одновременном снятии воспаления и устранении отечности ткани.
Облегчение при выраженном болевом синдроме приносит эпидуральная инъекция. Обезболивание достигается благодаря местному действию стероидного препарата (непосредственно в зоне воспаленного нерва). Метод люмбальной пункции обеспечивает временное облегчение и показан не всем пациентам, однако положительно зарекомендовал себя, так как позволяет снизить побочные явления при меньшей дозе вводимого лекарства.
Следует понимать, что обезболивание носит временный характер и без устранения причины ущемления нервного корешка вернуть пациента к полноценной жизни достаточно сложно.
[6], [7]Упражнения при защемлении седалищного нерва
Несмотря на болезненность, защемление седалищного нерва устраняется путем лечебной физкультуры, йоги и специальных упражнений. Конечно, возможность выполнения тех или иных движений определяется степенью поражения. При выраженном болевом синдроме и постоянных прострелах следует начинать занятия с комфортных статических поз на расслабление и растяжение.
Динамические упражнения при защемлении седалищного нерва показаны в стадии выздоровления, когда обострение миновало. В этот период подойдут: плавание, ходьба, полуприседание, движение «велосипед», передвижение на ягодицах, неспешный бег, вращение бедрами. Данные упражнения позволяют нагрузке равномерно распределяются на левую и правую часть тела.
[1], [2], [3], [4], [5]Инъекции при ишиасе во время беременности
Если лечение патологии проводилось неверно или вообще не проводилось, то это может привести к различным осложнениям. Результатом воспаления может быть скованность в движениях при ходьбе, нарушение походки, невозможность некоторых движений пальцами ног или стопой. Например, часто больные ишиасом не способны встать на носки или пятки.
В тяжелых случаях воспаления больной теряет возможность вставать на ноги, ходить или сидеть. Острый болевой синдром может привести к неврозам, стрессам, обморокам, бессоннице. Также возможна атрофия некоторых мышц ноги. Если повреждены нервные отростки, обеспечивающие функциональность органов малого таза, то могут наблюдаться нарушения мочеиспускания и дефекации.
Пациент может долгое время жить с умеренными симптомами ишиаса, небольшой болью в ногах или пояснице, и не обращаться к врачу. Такую позицию можно понять, ведь, с одной стороны, болезнь вроде бы не угрожает жизни, хотя и доставляет немало неприятностей. Однако лечение болезни необходимо, ведь при прогрессировании она может приводить к инвалидности.
При постановке диагноза (ишиас), от данной болезни следует отделять болевой синдром, вызванный опухолями позвоночника, миеломной болезнью, болезнью Бехтерева, спондилитом.
При наличии симптомов, напоминающих ишиас, следует обратиться к невропатологу.
Обследование больного начинается со сбора информации о симптомах, характере боли, анамнезе. Для ишиаса характерно наличие нескольких определяющих диагностических синдромов:
- синдром Легаса,
- синдром Сикара,
- синдром посадки.
Синдром Сикара заключается в том, что больному трудно согнуть стопу в тыльном направлении из-за усиления боли в ноге. При синдроме Легаса пациенту трудно поднять ногу в положении лежа на спине. Синдром посадки заключается в том, что пациенту трудно сесть с разогнутой ногой.
Самые часто используемые диагностические процедуры при ишиасе – УЗИ, МРТ, КТ, рентген. С их помощью определяется степень защемления корешков или распространения воспалительного процесса. Самой безопасной процедурой является УЗИ, поскольку во время ее не происходит облучения организма. Однако для большей информативности может понадобиться проведение компьютерной томографии. Какую процедуру выбрать – этот вопрос находится в компетенции лечащего врача.
Будущие мамы вынуждены с осторожностью подходить к выбору лекарств, чтобы невзначай не навредить развивающемуся плоду. Самолечение недопустимо – при первых признаках недомогания срочно обращайтесь к доктору.
Во время беременности нагрузка на опорно-двигательный аппарат возрастает, что чревато различными неврологическими нарушениями. При ишиасе врач может назначить беременной женщине инъекции гомеопатических препаратов. Незначительно облегчит боль в спине спазмолитик Но-шпа (дротаверин). Нередко будущим мамам прописывают уколы Актовегина. Препарат представляет собой стимулятор регенерации тканей. Он способствует устранению сосудистых нарушений и ускорению восстановительных процессов.
Мазь при защемлении седалищного нерва
Крема и мази на основе конского каштана оказывают выраженное расслабляющее действие на мышцы и обладают обезболивающим эффектом. Бальзам «Чага», серия расслабляющих, антиварикозных кремов «Рецепты Бабушки Агафьи», крем «Венитан» применяют при варикозной болезни, но они помогают облегчить состояние в результате ущемления нервных корешков.
Гомеопатическая мазь при защемлении седалищного нерва «Траумель С» и «Цель Т» оказывают обезболивающее и противовоспалительное действие. Несмотря на то, что препараты состоят из натуральных компонентов, перед использованием рекомендуется проконсультироваться у врача. Особенно это касается аллергиков, беременных и кормящих женщин.
Защемление седалищного нерва лечится мазями с разогревающе-раздражающим действием. Они обеспечивают кровоприток в область нанесения и расширяют сосуды, насыщая клетки питательными веществами, улучшая обменные процессы. К таким анальгетикам относят – «Финалгон», «Випросал», «Капсикам», «Апизартрон», «Никофлекс».
Нестероидные анальгетики считаются наиболее эффективными и быстродействующими, но с другой стороны данные мази обладают самым обширным перечнем противопоказаний и побочных явлений. Для комплексной терапии ущемления нервных окончаний используют – «Диклофенак», «Кетопрофен», «Ибупрофен» и т.п.
Заключение
Мы рассмотрели случаи применения и варианты уколов при защемлении седалищного нерва. Такая проблема требует комплексного подхода. Уколы, таблетки и мази зачастую лишь снимают симптомы. Пациенту также показаны физиотерапевтические процедуры, занятия ЛФК и санаторно-курортное лечение. Неплохо зарекомендовали себя отдельные методы и рецепты народной медицины. Перед началом терапевтического курса в обязательном порядке потребуется консультация специалиста.
Хотите обсудить свою проблему или оставить отзыв о прочитанной статье? Напишите нам в комментариях!
Диклофенак при защемлении седалищного нерва
Лекарственное средство «Диклофенак» входит в фармакологическую группу препаратов с анальгезирующим, противовоспалительным, жаропонижающим, антиагрегационным и противоревматическим действием. Лекарство выпускается в растворе для инъекций, в таблетированной форме, в виде мази и свечей.
Диклофенак при защемлении седалищного нерва назначается с целью обезболивания, устранения отечности. Рекомендуемая дозировка:
- таблетки – взрослым пациентам до 50мг, детям старше 6 лет по 2мг на каждый кг веса до трех раз за день;
- свечи – взрослым не более 50мг раз в день, малышам после 6 лет 2мг на кг два-три раза за сутки;
- внутримышечные инъекции – суточная норма взрослым 75мг, детям противопоказано;
- мазь – наносят взрослым на болезненный участок до четырех раз.
Лечение «Диклофенаком» запрещено при нарушении функции кроветворения, язве желудка и 12-п кишки, воспалении кишечника в острой фазе, бронхиальной астме, индивидуальной непереносимости одного из компонентов препарата, детям младше 6 лет, в последние месяцы вынашивания. Ограничения использования касаются пациентов с сердечной недостаточностью, дисфункцией печени и почек, порфирией, в период беременности и кормления грудью.
[8], [9]Блокада при защемлении седалищного нерва
Чаще всего защемление седалищного нерва происходит на фоне напряжения мышц, проходящих вдоль позвоночного столба. Уколы в трапециевидные мышцы по всей спине позволяют избавиться от болевого синдрома уже через 10 минут. В качестве инъекционного раствора подойдет смесь ампулы анальгина 50% -ого с двумя ампулами хлорида натрия 0.9%-ого. Процедуру можно повторять до 4-х раз за месяц.
Новокаиновая/лидокаиновая блокада при защемлении седалищного нерва выполняется также от ягодиц до лопаток по точкам наибольшей болезненности с максимальными уплотнениями. Обкалывание триггерных зон лидокаином или новокаином может принести временное облегчение, но нередко проведение одной блокады способствует восстановлению мышечного тонуса, устраняет спазм и возвращает двигательную активность.
Преимущества лечебных блокад:
- быстрое купирование боли;
- действие прямо в очаг поражения;
- минимум побочных эффектов;
- понижают напряжение мышц, снимают отек и воспаление, устраняют спазм сосудов.
Массаж при защемлении седалищного нерва
Массаж и защемление седалищного нерва – вещи совместимые в том случае, если проведена комплексная диагностика и врач не выявил противопоказаний.
В случае острого корешкового синдрома не рекомендован глубокий массаж при защемлении седалищного нерва так же, как и применение согревающих мазей. Массажные движения ягодичной области не должны быть слишком интенсивными, потому что способны вызвать обострение и приступ нестерпимой боли. С целью активации циркуляции крови и снятия отечности допустимы легкие поглаживания, аккуратная вибрация (выполняет лимфодренажную функцию) в зоне ущемления нерва.
Терапия включает обязательный массаж живота, особенно со стороны поражения в области подвздошно-поясничной мышцы. По возможности (в отсутствии проблем с кишечником, обязательно на пустой желудок) проводят компрессионные толчки со стороны брюшины над местом защемления с последующим массажем ноги. Важно прорабатывать точки крестцовой зоны и крылья подвздошных костей по обе стороны.
Массажная техника при ущемлении нервных корешков достаточно сложная и доверить себя можно только настоящему профессионалу своего дела.
Гимнастика при защемлении седалищного нерва
Как ни парадоксально, защемление седалищного нерва лечиться движением, которое улучшает кровоприток в пораженной области. Начинайте с обычной ходьбы по несколько минут каждый час. Вам может быть придется преодолевать болевой синдром, но залеживаться нельзя.
При появлении первых улучшений рекомендована гимнастика при защемлении седалищного нерва, целью которой является растяжение позвонков:
- в положении лежа на спине – выдохнуть и подтянуть колени к груди, обхватить их руками. Со вдохом соединить колени со лбом. Задержитесь на несколько минут, а затем полностью расслабьтесь и выпрямите тело;
- медленно садиться на пятки, выпрямиться вперед и тянуться руками к полу;
- спина прижата к полу, прямые ноги согнуты под прямым углом и лежат на стене. Ягодицы при этом плотно прижаты к поверхности, руками упереться в бедра. Выдержать позицию до 10 минут;
- стоя (колени «мягкие», полусогнуты), спина прямая и слегка наклонена вперед. Упор ладоней в бедра. Давим руками в таз, растягивая поясничные позвонки;
- сидя на полу с вытянутыми ногами и сцепленными руками на затылке – аккуратно переместиться на спину, при этом ноги поднять по возможности выше и развести шире. Лежать несколько секунд не отрывая лопаток от пола. Вставать следует осторожно, через бок с опорой на руки.
Йога при защемлении седалищного нерва
Ряд медицинских источников утверждает, что защемление седалищного нерва имеет место при нервном расстройстве, если в качестве первопричины не выявлено дегенеративных изменений в позвоночнике либо не было механического повреждения. Причем у женщин поражается чаще правая конечность, а у мужчин – левая, что объясняется доминирующим полушарием головного мозга.

Пациентам, страдающим от частых депрессий, бессильных перед стрессами рекомендована йога при защемлении седалищного нерва в качестве действенной терапии и профилактики. Оставаться активным, жизнерадостным и спокойным помогут несложные асаны, медитация и дыхательная практика. Если у вас совершенно нет времени на посещение групповых занятий либо вы просто ленивы, то уделите своей нервной системе до 15 минут в день и забудете об ущемлении нервных корешков навсегда.
На что нужно обратить внимание при выборе позиций? Отдавайте предпочтение асанам на расслабление, растяжку, без динамических переходов и скруток. Идеально подойдут следующие позы:
- младенца (зародыша) – из положения сидя на коленях, колени разведены в стороны на уровне таза, большие пальцы ног соприкасаются, прямую спину (на сколько это возможно) наклонить вперед, коснуться лбом пола. Руки вытянуты над головой и прижаты ладонями к полу или лежат вдоль туловища. Важно: полностью расслабиться, отпустить зажимы области поясницы и грудины;
- шавасана (или поза мертвого) – расслабление всех отделов тела в положении лежа на спине. Руки вдоль туловища ладонями вверх, ноги вытянуты и разведены в стороны. Считается самой сложной асаной йоги! Силой ума (при остановке внутреннего диалога) необходимо охватить вниманием каждый участок организма, отследить блоки и зажимы, максимально расслабиться и раскрепостить тело;
- методика из Японии (для выполнения понадобиться валик диаметром 7-10см и длиной не менее 40см) – лечь спиной на твердую поверхность, под поясницей разместить валик (точно под пупок). Прямые ноги отводим на ширину плеч (от пола не отрываем) и соединяем большие пальцы вместе (между пятками около 25см). Прямые руки вывести за голову ладонями к полу и скрепляем мизинцы. Вылежать нужно 5 минут, но сразу получится с трудом. Поясницу, спину, бедра от пола не отрывать.
Находитесь в асанах столь долго, сколько вам хочется. Вообще в йоге все построено на личных ощущениях и зависит от вашего умения слушать свое тело. Из всех позиций выходить следует мягко, без рывков, спокойно и с улыбкой. Описанные несложные упражнения помогают даже в случаях с выраженным болевым синдромом, чередуемые с приемом солевых либо травяных ванн.
Иглоукалывание при защемлении седалищного нерва
Восточная медицина устраняет болезненность по ходу седалищного нерва, восстанавливая подвижность, посредствам иглоукалывания. Методика основана на целенаправленной терапии по акупунктурным точкам, запускающей ответную реакцию организма на внешнее раздражение. Таким образом активизируется механизм самоисцеления. Параллельно происходит регенерация тканей, активизируется кровообращение, нормализуются обменные процессы.
Иглоукалывание при защемлении седалищного нерва снимает боль в тех случаях, когда иные способы лечения не принесли долгожданного облегчения. Техника иглоукалывания представляет собой сложную схему влияния на энергию жизни (Ци), текущую по меридианам тела. Решившись на курс иглотерапии, следует выбирать специализированную клинику и забыть об экономии. Перед началом лечения мастер по акупунктуре оценит состояние организма в целом, определит уровень жизненной энергии, установит степень дисбаланса.
Следует помнить, что защемление седалищного нерва вызывают патологии позвоночного столба, поэтому позаботьтесь о достаточной диагностике и установлении истинной причины болей.
Надо отметить, что лечение защемления седалищного нерва всегда поэтапное:
- снятие болей – использование анальгетиков и противовоспалительных лекарственных средств (ибупрофен, найз, диклофенак и т.п.). При болевом синдроме выраженной интенсивности показаны кортикостероиды и анальгетики внутримышечно;
- выявление первопричины патологического состояния – наиболее важная задача для врача-диагноста;
- физиотерапия – различные виды массажа (если нет ограничений), электрофорез, УВЧ и прочие;
- комплекс физических упражнений – для расслабления и растяжения ущемленной области;
- нетрадиционные методы лечения – иглотерапия, акупунктурный либо баночный массаж, гирудотерапия и т.д.



