Рентген стоп с нагрузкой (выявление плоскостопия)
Что выявляет рентген?
Когда и при каких заболеваниях поражена стопа и требуется сделать рентгеновский снимок? Ниже перечислены основные возможные виды патологии:
- Переломы и вывихи.
- Плоскостопие ─ наиболее частая деформация стопы и самая распространенная причина болей у большинства людей. При этом происходит изменение поперечного, продольного или обоих сводов стопы.
- Косолапость ─ эквиноварусная деформация стопы, часто бывает врожденной.
- Деформирующий остеоартроз ─ дегенеративные изменения в суставе большого пальца стопы, при котором наблюдаются боли и нарушается его подвижность.
- Пяточная шпора ─ костное разрастание в виде шипа или клина в области подошвенной поверхности пяточной кости.
- Вальгусная деформация первого пальца стопы (hallux valgus) ─ формирование костно-хрящевого экзофита в области первого плюсне-фалангового сустава, увеличение поперечного свода стопы. Развивается на фоне плоскостопия. Способствуют развитию этой патологии семейный анамнез заболевания и ношение высоких каблуков.
- Асептические некрозы ─ болезнь Келлера I и II. Развитие некроза ладьевидной кости при первом типе заболевания или в головках плюсневых костей ─ при втором.
- Вовлечение стопы в патологический процесс при системных заболеваниях: сахарный диабет, подагра, заболевания соединительной ткани, ревматоидный артрит.
- Патологии голеностопного сустава.
В кабинете у доктора
Врач проводит осмотр стопы
Врач спросит:
- Как давно беспокоят боли в ноге?
- Что спровоцировало их появление, как боли менялись с течением времени?
- Где локализуются болевые ощущения, куда иррадиируют (отдает)?
- Наступает ли облегчение, и при каких обстоятельствах?
- Что ухудшает состояние?
При осмотре определяется объем движений в голеностопном суставе и стопе, проверяются симптомы заболевания, проводятся функциональные тесты.
Как делают рентген стопы?
Исследование не предусматривает дополнительной подготовки со стороны пациента. Перед процедурой больному предстоит освободить обследуемый участок тела от одежды, обуви и аксессуаров.
Пациенту обеспечивается защита от рентгеновского излучения: укрываются репродуктивные органы и грудные железы (у женщин) специальными свинцовыми накладками.
Ход действий специалистов и пациента зависит от целей исследования:
- Для проведения рентгена в прямой проекции больной ложится на спину с согнутыми в коленных суставах ногами. Стопы пациента упираются в функциональную зону стола.
- Косая рентгенография ступни предполагает нахождение пациента в лежачем положении (на здоровой стороне), конечности больного согнуты, а между коленными суставами располагается подушка для создания угла между стопой и функциональной поверхностью.
- Чтобы создать боковой снимок, пациент укладывается на поражённую сторону, сгибает конечности в коленном суставе, здоровая нога выводится вперед.
В таком случае пациент стоит на поражённой конечности, вторая нога должна быть согнута в коленном суставе. Вследствие перенесения веса на поражённую ногу, последняя претерпевает нагрузку — патологические признаки проявляют себя ярче.
Самый информативный диагностический метод — это рентген стопы в двух проекциях (прямой, боковой), когда снимок делают с обеспечением дополнительной нагрузки.
Рентген с нагрузкой
Когда врач направляет на обследование стопы?
К основным достоинствам рентгеноскопии стопы относится хорошая визуализация структур стопы, что дает возможность неинвазивно и в краткие сроки определить наличие у пациента отклонений от нормы. Лучевая нагрузка от подобных снимков значительно ниже, чем от компьютерной томографии, также использующей ионизирующее рентгеновское излучение.
Подготовка к рентгенографии стопы не требуется — достаточно своевременно прийти в назначенное врачом время и по возможности взять с собой результаты предыдущего обследования. Полученные снимки можно хранить в течение длительного времени, к примеру, для контроля динамики лечения. Также дать оценку рентген-снимкам могут не только рентгенологи, но и другие специалисты — травматологи, терапевты.
Существуют альтернативные методы обследования пациентов с подозрениями на заболевания мышечно-костных систем стопы, такие как компьютерная и магнитно-резонансная томографии. КТ отличается более высокой информативностью снимков, но вместе с тем она подвергает организм пациента гораздо большей лучевой нагрузке.
Это обусловлено необходимостью делать большое количество рентген-снимков для получения подробных сведений о состоянии стопы и создания ее трехмерной проекции. Методики, использующие ионизирующее рентгеновское излучение, информативны в том случае, когда необходимо оценить состояние костных тканей, их структуру и строение.
Магнитно-резонансная томография, напротив, используется для обследования в случае если необходимо выявить нарушения в структуре связок, сухожилий, заболевания суставов стопы, определить наличие жидкостных скоплений. Принцип действия данной диагностической методики основан на свойстве электромагнитных волн с разной интенсивностью отражаться от тканей различной плотности. Этот тип сканирования безвреден для человеческого организма, поэтому может использоваться для обследования маленьких детей и беременных женщин.
Еще один способ диагностики, ультразвуковое исследование, используется несколько реже из-за своей невысокой информативности, но он незаменим, когда пациент имеет противопоказания к прочим диагностическим методам.
- боли в области ступни или голеностопного сустава;
- отечность различной степени выраженности;
- деформация нижней части ноги и пальцев;
- изменение цвета кожных покровов;
- нарушение подвижности голеностопа;
- судороги икроножных мышц.
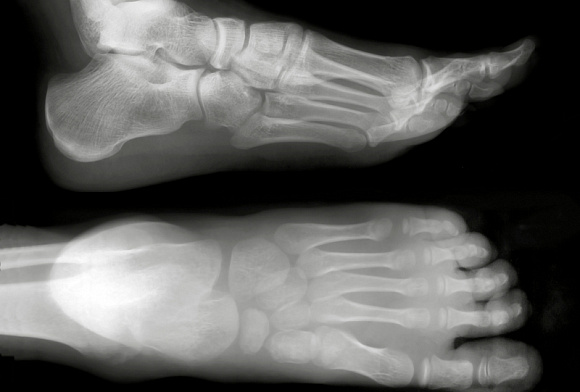
Результаты проведения рентгенографии (создания снимков) в большинстве случаев дают возможность детально рассмотреть кости, суставы, связки образующие стопу, позволяя установить точный диагноз. Изучая рентгеновский снимок, врач может сделать заключение о наличии патологий как врожденных, так и приобретенных на протяжении жизни.
Таким образом, процедура помогает специалисту распознать:
- деформации вследствие воспалительного процесса (подагра, артрит, артроз);
- травматические повреждения различной степени тяжести (переломы, вывихи, растяжения связок);
- патологические изменения голеностопного сустава и остальных суставов стопы;
- врожденные аномалии развития костной ткани;
- вальгусную деформацию большого пальца;
- остеопороз;
- косолапость;
- пяточную шпору;
- плоскостопие;
- пяточную и полую стопу.
Стопа здорового человека и различные виды патологий, диагностируемые при помощи рентгена
Рентгенологическая диагностика позволяет выявить асептический некроз (омертвение тканей) – так называемую болезнь Келлера I и II типа. Первый тип характеризуется омертвением ладьевидной кости, а второй – головок плюсневых костей. Процедура также дает возможность обнаружить вовлечение стопы в патологические процессы, сопутствующие системным болезням – ревматоидный артрит, сахарный диабет и заболевания соединительных тканей.

В зависимости от полученных результатов рентгеноскопии (осмотра при помощи рентгеновских лучей), врач назначает соответствующую терапию или же рекомендует пациенту прохождение дополнительных обследований.
Особенности проведения диагностики
- У самых маленьких ─ косолапость (чаще врожденная), при которой стопа больного ребенка повернута кнутри, находится в положении подошвенного сгибания, опора осуществляется на наружный край стопы. Наблюдаются характерные изменения в походке.
- Плоскостопие. Поперечный и продольный своды стопы в норме, как правило, формируются к 10-12 годам. До этого момента многие деформации стопы еще могут поддаваться корректировке и даже сам диагноз «плоскостопие» может быть не совсем корректным.
Развитие свода стопы у ребенка
Среди травматических повреждений стопы 55% в структуре заболеваемости занимают переломы плюсневых костей. Возникают при:
- Падении на стопу тяжелых предметов.
- Ударе носком стопы по твердому предмету.
- Других механизмах травмы, например, попадании стопы ребенка между спицами колеса велосипеда.
Рентгенография стопы может осуществляться двумя методиками – стандартной либо с нагрузкой. Целесообразность использования первой или второй определяет специалист для каждого конкретного случая и указывает в направлении на процедуру наиболее подходящий способ.
Стандартная
К этой методике прибегают в большинстве ситуаций, когда требуется получить информацию о состоянии костно-связочного аппарата нижней части голени. Зачастую она проводится в двух проекциях – прямой и боковой, но иногда приходится прибегать к наименее распространенным формам обследования, таким как:
- передне-задняя проекция – рентген обеих стоп, выполненный одномоментно;
- косая проекция – рентгеновские снимки создаются под углом 45 градусов;
- тыльно-подошвенная проекция – лучи проходят вертикально к поверхности стопы, и голень при этом отклоняется немного назад.
Прямая проекция правой и левой стоп – норма и ревматоидный артрит

Никакого подготовительного процесса к процедуре от пациента не требуется. Единственное, что нужно сделать перед обследованием – это освободить диагностируемый участок от одежды, обуви и украшений. А вот медицинский персонал должен позаботиться о создании защитного поля для минимизации облучения обследуемого.
Также можно воспользоваться альтернативным вариантом – предложить обследуемому одеть свинцовый фартук. Для создания снимка в прямой проекции пациента укладывают на спину и предлагают согнуть ноги в коленях. Ступни при этом должны опираться на поверхность функционального стола. Рентгенография стопы в косой проекции проводится при положении пациента лежа на здоровом боку, ноги при этом сгибают, а между согнутыми коленями кладут подушку, чтобы создать угол между стопой и поверхностью стола.
Боковая проекция выполнения снимков в ортопедии и травматологии используется реже, так как при ней кости предплюсны находят друг на друга, и их сложно рассмотреть на рентгеновских фото. Такой вид проекции применяется чаще всего для диагностирования свода стопы и для определения переломов костей плюсны.
В зависимости от повреждений для получения максимально информативных снимков могут применяться сразу несколько проекционных методик.
С нагрузкой
Рентген стопы с нагрузочным тестом – специально разработанная методика, применяемая для диагностирования поперечного плоскостопия. Как правило, стандартного метода рентгенографии бывает недостаточно для установления данного диагноза. Подготовка к процедуре с нагрузкой ничем не отличается от подготовительного процесса к стандартной диагностике.
Что показывает МРТ голеностопного сустава?
Суть данной методики состоит в том, рентгеновские фото стопы в требуемых проекциях производятся при условии, что пациент стоит на обследуемой ноге, а вторую подгибает к животу. Из-за перенесения массы всего тела на больную нижнюю конечность, она подвергается дополнительной нагрузке и патологические симптомы становятся лучше заметными для диагностирования.
В отдельных случаях могут проявиться даже ранее не отмечавшиеся признаки заболеваний. Рентгенолог изучает полученные снимки и фиксирует обнаруженные нарушения костно-связочного аппарата стопы на бланке исследования, что станет основой для лечащего врача в подборе соответствующей лечебной тактики.
Рентгеноскопия проводится не только с целью установить диагноз и определиться с терапией, она также выполняется для контроля назначенной лечебной коррекции. После проведенного терапевтического курса повторная процедура позволяет оценить эффективность лечебных мероприятий, для принятия последующих решений по поводу дальнейших мер.
Не исключено, что рентгенологическое исследование не сможет обеспечить специалиста достаточным материалом для постановки диагноза – тогда лечащий врач, скорее всего, назначит ультразвуковую или магнитно-резонансную диагностику. И потом уже на основе всех имеющихся данных будет делать окончательное заключение.
Первый из диагнозов часто ставится маленьким детям, недуг носит врождённый характер. При этом стопа пациента развёрнута вовнутрь — подошва слегка согнута. Ребёнок опирается на наружный край стопы, что становится следствием изменений в походке. О детском плоскостопии речь заходит в момент формирования продольного и поперечного свода стопы. Это наблюдается в возрасте 10-12 лет.
ПлоскостопиеКосолапость
Показания для рентгеновского исследования
Рентген стопы, что показывает практика, – это наиболее информативный и простой метод исследования патологий костной ткани. Основан на способности разных по плотности и структуре тканей по-разному пропускать ионизирующие лучи. Результат рентгенографии – отчётливый и информативный снимок, который помогает выявлять патологии костей и точно ставить диагнозы.
Укладка для рентгенологического исследования стопы в прямой подошвенной проекции
Рентгенография стоп занимает немного времени и не требует специальной подготовки. Тело пациента, за исключением интересующей врача области, в момент проведения процедуры должно быть защищено специальным фартуком, экранирующим рентгеновское излучение.
Проводят рентген стопы в двух проекциях: прямой и боковой. Если 2-х проекций недостаточно для постановки диагноза, делают рентген в косых проекциях (под разными углами), а также рентген стопы с нагрузкой.
Рентген стоп с нагрузкой является хорошим способом диагностики многих патологических состояний и может делаться по направлению целого ряда специалистов: хирургов, травматологов, ортопедов. При этом стопы снимаются по очереди в то время, как пациент стоит на исследуемой конечности (весь его вес приходится на одну ногу).
а — укладка для определения продольного плоскостопия; б — укладка для определения поперечного плоскостопия
Данные, получаемые при рентгене с нагрузкой, можно считать достоверными, только если исследование было проведено правильно:
- Пациент должен перенести весь свой вес на одну конечность.
- Другая нога должна быть согнута в колене и прижата.
Наиболее информативными при рентген-диагностике с нагрузкой являются боковая и косая проекции снимков.
Снимок стопы
Направление на прохождение рентгена чаще выписывает ортопед или травматолог, основываясь на описанной пациентом клинической картине. В числе возможных жалоб оказываются:
- болезненность в зоне стопы, голеностопного сустава;
- отёк тканей;
- структурные искажения нижнего отдела конечности и пальцев;
- изменение оттенка кожи;
- ограничение в движении голеностопа;
- судороги в икрах;
- «пяточная шпора».
Рентгенография стопы в случае подозрения на плоскостопие и прочие недуги — доступная процедура, сделать которую возможно почти в любом из медицинских учреждений.
В случае необходимости минимизации дозы облучения во время обследования стоит принять во внимание качество используемого оборудования. Цифровой рентгеновский аппарат не требует существенных доз излучения для формирования качественных изображений, в то время как плёночное оборудование облучает больного большой порцией рентгена (смотрите видео).
Рентгеноскопия
При появлении приведённых симптомов пациенту показано проведение рентгенологического обследования поражённой ступни. Чаще болевой синдром, проявляющийся в момент нагрузки нижних конечностей, говорит о развитии плоскостопии. Однако не исключено присутствие и альтернативных изменений в мышечной, костной ткани и связках ног.
Показания
Рекомендации к прохождению данной процедуры в клинике включают:
- боль и отечность разной степени выраженности в области голеностопного сустава или самой ступни;
- деформацию подошвы ступни и ее пальцев;
- изменение цвета кожных покровов ступни, появление на них внутренних гематом;
- нарушения двигательной функции голеностопа;
- частые мышечные судороги, возникающих в икрах и стопе.
Процедура также проводится как рентгенодиагностика плоскостопия для оценки степени развития заболевания. Возможность в подробностях рассмотреть костные ткани, суставные соединения позволяет установить наличие у пациента врожденной или приобретенной патологии. Поэтому показания к проведению этого обследования включают подозрение на заболевание любого типа, в том числе воспалительные процессы и травматические повреждения различной степени.
Не рекомендуется проведение исследования для оценки состояния беременных женщин по причине мутагенного воздействия на организм ионизирующего рентгеновского излучения. Детям до 14 лет проводить рентгеновское обследование допускается только в случае крайней необходимости и с использованием защитных элементов, таких как просвинцованный фартук.
Рентген-диагностика не рекомендована детям до 15 лет, беременным женщинам.
Однако, может проводиться даже этим категориям пациентов, если польза от исследования превысит вред.
Снимок стопы
Рентген делают больному при следующих симптомах:
- боль, покраснение, отечность после травмы;
- болевые ощущения, жжение, утомляемость в конце дня;
- деформация элементов ноги;
- снижение подвижности в суставе.
Рентгенологическое обследование предполагает использование действия ионизирующего излучения. Несмотря на то, что современная медицина применяет для процедуры минимальные дозы облучения, все же для некоторых людей существуют ограничения.
Основные противопоказания:
- беременность;
- тяжелое состояние больного;
- детский возраст до 15 лет.
Структура и патологии пояса нижних конечностей
Рентгенография стопы показана в следующих случаях:
- Пациент жалуется на болезненность в области стопы. Боль может проявляться при хождении, после долгой нагрузки или в состоянии покоя.
- Деформация стопы. Чаще всего возникает в области плюснефалангового сустава и характеризуется нарушением расположения фаланг большого пальца по отношению друг к другу. Подобное искривление приводит к появлению шишки с внешней стороны стопы и становится не только косметическим дефектом, но и приносит множество неприятных ощущений и ограничений.
- Воспаления и инфекции костей и суставов (артрит, артроз и проч.).
- Механические травмы стопы (удары, ушибы, переломы).
- Плоскостопие.
- Врождённая патология развития стопы.
В число патологий, которые могут быть выявлены, благодаря проведению рентгена в двух проекциях, входят:
- артрит и артроз;
- подагра;
- плоскостопие различных степеней;
- пяточная шпора;
- вальгусная деформация большого пальца стопы.
При рентгеновской съёмке стопы организм пациента подвергается минимальной лучевой нагрузке. Абсолютных противопоказаний к рентгену стоп не выделяется, но в ряде случаев назначение нужно делать с осторожностью. Это касается беременных женщин, а также детей, не достигших возраста 15 лет.
Чтобы определить, как часто можно делать рентген стоп в двух проекциях, нужно знать какую дозу облучения выдаёт рентгеновский аппарат за одну съёмку. Далее можно обратиться к СанПиНам, где указано, какая доза облучения допустима для пациента ежегодно. Сравнив эти два параметра, можно будет сделать вывод о частоте проведения диагностической процедуры.
Обычно впервые рентген назначают, когда появились признаки патологии. Затем дают повторное направление через некоторое время (например, через месяц) для оценки эффективности лечения. Такая частота проведения рентгена вполне допустима.
Проведение рентгенографии стопы
Рентгенография основана на получении проекционного изображения анатомических костных структур благодаря прохождению через них рентгеновского излучения. Снимок проецируется на рентгеночувствительную пленку, которая фиксирует ослабевающие после прохождения Х-лучей через ткани различной плотности.
В итоге на снимке отображается либо нормальная стопа без отклонений, либо изображение визуализирует все имеющиеся у пациента изменения. Рентген стопы на фото выявляет переломы, трещины в костной ткани, вывихи, деформации (плоскостопие) и эквиноварусную деформацию (косолапость).
С помощью этой диагностики можно определить наличие у пациента деформирующего остеоартроза — изменений дегенеративного типа в тканях суставов, изменение строения подошвенной поверхности пяточной кости, более известное как пяточная шпора. Нередко определяют наличие у пациента вальгусной деформации большого пальца, которое возникает вследствие ношения неудобной обуви на высоком каблуке и сопровождается увеличением поперечного свода стопы.
Существует два способа проведения обследования стопы — стандартная рентгеноскопия и диагностика с нагрузкой. Целесообразность проведения процедуры устанавливает врач, исходя из состояния здоровья пациента и тех заболеваний, на которые присутствует подозрение.

В любом случае проводится рентген стопы в двух проекциях — это помогает обнаружить не только травматические повреждения, но и такие системные заболевания как ревматоидный артрит, воспалительные процессы в соединительных тканях.
Проекции при этом должны быть перпендикулярными для получения максимального обзора тканей стопы. Успешно используются обе методики для выявления такого отклонения как поперечное плоскостопие. Этой деформации стопы характерно постепенное и стойкое уменьшение высоты свода вплоть до полного его исчезновения (уплощения).
Обычно для выявления этого типа деформации проводится рентгенография в боковой проекции.
Стандартная методика обследования используется чаще всего. К ней прибегают при необходимости получить сведения о строении костно-связочного аппарата голеностопного сустава. Обычно проводится в двух перпендикудярных проекциях — боковой и прямой.
Также нередко используются такие проекции как переднее-задняя для одновременного рентгена обеих стоп и косая, при которой ионизирующее рентгеновское излучение подается под углом в 45 градусов. Относительно редко встречается в диагностике тыльно-подошвенное исследование, при котором пациент должен сместить голень немного назад для того, чтобы лучи могли пройти вертикально по отношению к плоскости стопы. Это дает возможность получить вид сверху рентгена здоровой стопы или диагностировать нарушение строения суставов стопы.
Подготовка к стандартной рентгенографии отсутствует. Единственное, что требуется от пациента — это освободить обследуемый участок конечности от одежды, обуви и украшений. Для уменьшения лучевой нагрузки на организм пациента, медперсонал выдает ему специальные накладки со свинцовыми пластинами или просвинцованные резиновые фартуки, которыми следует накрыть область паха, а женщинам — еще и грудь. Детям до 14 лет накрывают полностью все тело за исключением обследуемой конечности для максимального экранирования.

Чтобы можно было получить снимок в необходимой проекции, пациент должен лечь на кушетку возле рентген-аппарата, согнуть ноги в коленях и упереться подошвами стоп в ее поверхность. Для обследования в косой проекции, пациент должен лечь на кушетке на бок и зажать между коленями подушку — это создаст необходимый угол между поверхностью кушетки и стопой.
Боковая проекция в диагностике используется редко, так как кости плюсны на полученном изображении накладываются друг на друга, и теряется возможность рассмотреть их по отдельности. Такой подход используется в случае необходимости выявления переломов костей плюсны, а также оценки уровня опущения свода стопы.
В зависимости от того, какое именно заболевание наблюдается у пациента, для выявления степени развития этих отклонений могут использоваться одновременно сразу несколько различных методик. Рентгенография стоп с нагрузкой применяется специально для обнаружения у пациента поперечного плоскостопия.
Подготовка к данному обследованию ничем не отличается от подготовки к стандартному. Повышенная нагрузка на стопу заключается в том, что пациент становится на нее, а вторую ногу сгибает в колене и подтягивает ее к животу.
Так как делают рентген стоп с нагрузкой, в отдельных случаях выявляются те заболевания, о наличии которых не подозревал ни сам пациент, ни врач-диагност. После обследования проводится оценка и анализ полученных снимков, обнаруженные нарушения фиксируются во врачебном заключении, и это становится основой для подбора подходящей методики лечения.
Предварительной подготовки для проведения рентгенографии стопы не требуется. Однако есть одно условие – пациент перед ней должен снять украшения и аксессуары из металла, находящиеся в исследуемой области. Чтобы защитить пациента от лишнего излучения, на части тела, не подлежащие исследованию, накладываются специальные свинцовые фартуки.
Рентген стопы в двух проекциях чаще всего назначается для диагностики переломов, а также деформирующих патологий, таких как артрит или артроз. Также этот метод исследования дает возможность оценить изменения в суставе большого пальца при подагре.
- Для съёмки в прямой проекции пациент ложится на стол рентгеновского аппарата, вытягивает ноги вперёд. Делается снимок одновременно двух стоп, даже если тревожные симптомы отмечаются только в одной.
- Для съёмки в боковой проекции пациенту необходимо перевернуться на бок. Рентгенолог располагает трубку рентген-аппарата так, чтобы лучи проходили перпендикулярно к боковой поверхности стопы.
Для более детального изучения могут быть сделаны снимки и в других проекциях:
- Косая. Рентгеновские лучи должны проходить через стопу под углом 45 градусов.
- Тыльно-подошвенная. Трубка аппарата устанавливается так, чтобы рентгеновские лучи проходили вертикально к поверхности стопы. Во время проведения процедуры пациент отклоняет голень обследуемой ноги немного назад.
Рентген стоп с нагрузкой (как его делают, будет описано ниже) позволяет получать данные об особенностях структуры и анатомии суставов. Обычно такую методику исследования применяют при подозрении на плоскостопие у детей. Показаниями для выполнения рентгеновского исследования с нагрузкой служат:
- аномалии костно-суставной системы;
- необходимость диагностики форм плоскостопия;
- различные деформации стопы.
Разновидности рентгена
Исходя из наблюдаемой у пациента симптоматики, рентгенография стопы может проводиться в разных проекциях, с нагрузкой или без неё. Такой подход помогает провести подробную диагностику, спланировать терапевтический курс и проконтролировать результаты.
Выбор в пользу той или иной разновидности процедуры делается в зависимости от диагностируемой патологии (возрастные изменения костной ткани, врождённые недуги, артроз, механические повреждения костей и пр.).
Виды рентгенограмм
| Боковой снимок | Проводится с нагрузкой и без нее. В первом случае пациент опирается на ту конечность, которая исследуется. Затем следует рентген голеностопного сустава без нагрузки. Анализ изображений дает возможность оценить функциональную способность конечности. |
| Передне-задний рентген | Диагностика осуществляется в обеих проекциях при соединенных стопах. Исследование делают с обоих наружных краев. |
| Косой снимок | Стопа и голень пациента помещается на кассету медицинского оборудования под наклоном (угол – 45 градусов). Если того требуют обстоятельства, величина наклона меняется. |
| Тыльно-подошвенный рентген | Исследование осуществляется со стороны подошвы. Стопа больного размещается на матрице, затем голень следует немного отклонить – сверху направлен рентгеновская трубка. |
КосаяБоковаяТыльно-подошвенная
Расшифровка результатов
Профессионально сделанный рентген стопы в двух проекциях показывает состояние костной ткани в подробностях. Вначале снимок изучает рентгенолог, его задача заключается не в диагностировании заболевания, а в описании результата, фиксации выявленных патологий.
При подозрении на плоскостопие следует обязательно провести рентген здоровой и больной стопы с нагрузкой. Снимок боковой проекции предназначен для выявления продольного плоскостопия. Чтобы определить степень, врач измеряет угол свода стопы. Нормальными показателями считают угол не больше 130⁰, высоту не менее 3,5 см.
После проведения обследования рентгенолог анализирует изображения, описывает структуры и фиксирует те нарушения, которые были обнаружены в ходе рентгеноскопии. В норме высота свода стопы составляет не менее 3,5 см, а угол ее продольного свода колеблется в пределах 125-130 градусов. Также у здорового человека прилегать к опоре будут головки только пятой и первой плюсневых костей.
Чаще всего при отсутствии травматических повреждений стопы у пациента рентген-исследование используется для обнаружения плоскостопия. Прямой снимок стопы дает возможность оценить наличие у пациента поперечного плоскостопия, для которого характерно уменьшение поперечного свода стопы, образованного плюсневыми костями.
На стадии компенсации нагрузка распределяется с первой и пятой на первую, вторую и пятую кости, вторая при этом утолщается и увеличивается в размерах. При субкомпенсации к опорным костям добавляется еще третья, а первая отклоняется в сторону и формирует вальгусную деформацию первого пальца стопы. На последней стадии, при декомпенсации, все плюсневые кости становятся опорными, высота свода стопы уменьшается до минимума. Степени плоскостопия на рентгене чаще всего оцениваются при помощи обследования с нагрузкой.
Что касается продольного плоскостопия, то для его диагностики используют боковые снимки. Такая рентгенограмма визуализирует треугольник с вершинами в пяточном бугре, головке первой плюсневой кости и ладьевидно-клиновидном сочленении. Учитывается также высота свода стопы относительно нормальных показателей и ее угол.
Степени продольного плоскостопия, измеренные рентгенографически, подразделяются на первую, вторую и третью, по мере развития заболевания:
- Для первой степени характерно увеличение угла свода стопы до 135-140 градусов, сам свод опускается до 2,5-3 см, деформация плюсневых костей и фаланг пальцев при этом отсутствует.
- На второй степени плоскостопия угол увеличивается еще на 8-10 градусов до 145-155, высота свода составляет 1,8-2,3 см. Эта степень сопровождается тянущими болями в тазобедренных и коленных суставах, нередко появляются признаки деформирующего артроза таранно-ладьевидного сустава.
- Третья степень плоскостопия характеризуется увеличением угла до 160 градусов и более, высота свода при этом составляет менее 1,7 см, диагностируется выраженная деформация таранно-ладьевидного и других суставов стопы, появляются боли в копчике и нижних отделах позвоночника.
Дети нередко оказываются подвержены изменениям костно-связочного аппарата стропы, но для них эти изменения строения чаще всего являются врожденными и корректируются значительно легче, чем у взрослых пациентов. По мере взросления ребенка будут ухудшаться существующие у него деформации. Поэтому своевременная коррекция патологии очень важна. Чаще всего встречаются такие изменения строения стопы как плоскостопие и косолапость.

Определение плоскостопия по рентгенограмме проводится в возрасте старше 12 лет, так как в течение первых лет жизни ребенка проходит развитие, рост и постепенное изменение строения его стопы. Диагноз, поставленный ранее, считается подозрением на заболевание и вовремя принятые меры помогают избавить малыша от плоскостопия в начальной фазе его развития.
Плоская стопа без выемки свода у самых маленьких детей представляет собой особенность расположения мягких тканей, которая нивелируется по мере взросления ребенка.
Разобраться в том, что показывает рентген стопы, в первую очередь должен врач-рентгенолог. Он не ставит предварительных диагнозов, а просто описывает анатомические особенности костей стопы. В задачу рентгенолога входит выявление переломов, новообразований, очагов воспаления и прочих отклонений от нормы. На основании описания снимка диагноз будет выставлен лечащим врачом – хирургом, ортопедом, онкологом или другим.
В норме рентген стопы здорового человека должен визуализировать однородные по структуре кости, целостность которых не нарушена. Контуры костей должны быть равномерными и чёткими, без затемнений.
Для выявления плоскостопия обычно выполняют рентген ступней с нагрузкой в боковой проекции. Для этого ступня ставится на подставку внутренней стороной к рентгеновской кассете. Другая нога отводится в сторону. При такой укладке на снимках отмечают три черты:
- I – проходит от первого пальца к пяточной кости;
- II – проходит от точки соединения пяточной кости с первой чертой до ладьевидно-клиновидного сочленения;
- III – проходит от этого же сочленения к первой плюсневой кости.

Соотнося эти линии, измеряют высоту и угол их пересечения. Высота – это перпендикуляр, опущенный из точки соединения второй и третьей черт вниз, на первую горизонтальную. В норме высота должна быть больше 35 мм, а угол – от 125 до 130°.
Отклонение от указанных норм говорит о наличии плоскостопия. Для выявления степени патологии нужно оценить, насколько фактические параметры стопы отличаются от нормальных:
- I степень. Высота свода равна 25-35 мм, угол – 131-140°. При такой патологии пациента беспокоит усталость в ногах при физической нагрузке.
- II степень. Высота свода равна 17-24 мм, угол – 141-155°. В этом случае пациент чувствует усиление боли при длительной ходьбе и физических усилиях.
- III степень. Высота – меньше 17 мм, угол – больше 155°. При такой патологии пациент постоянно чувствует боли в голенях, пояснице и ступнях.
Травмы и переломы
Переломы и трещины на рентгене стопы визуализируются как небольшие вытянутые затемнения с неровными контурами. По снимку нужно оценить, где именно располагается линия излома или трещины, есть ли осколки, имеет ли место их смещение. Чтобы уточнить локализацию перелома, кроме рентгена, проводят и внешний осмотр, пальпируют стопу. В месте перелома при нажатии пациент чувствует острую боль.
Существующие методы рентгенографии стопы
Медсестра устанавливает рентгеновскую кассету таким образом, что она была расположена вдоль ноги у самого верха и прижималась специальным грузом. Центральный луч направлен в середину кассеты, во время процедуры тело пациента накрывают специальным фартуком. Это необходимо для того, что обезопасить здоровые органы от облучения. Снимки делают в следующих проекциях:
- передне-задняя;
- тыльно-подошвенная;
- косая, то есть под разными углами;
- боковая.
После того как снимки будут готовы, врач может их изучить и поставить правильный диагноз. Если рентген делается для выявления плоскостопия, то при помощи такой диагностики можно увидеть длину и степень искривления.
Тревожные симптомы
Снимок стопы может потребоваться, если:
- Имела место травма данной области.
- Наблюдаются боли, жжение, усталость к концу дня, различные неприятные ощущения в стопе, голеностопном суставе.
- Есть отек стопы или голеностопа.
- Изменена форма самой стопы.
- На стопах есть выросты, «шишки», «косточки».
- Беспокоят судороги икроножных мышц.
- Есть болезненные ощущения и нарушения подвижности в голеностопном и других суставах.
Но и во всех остальных перечисленных случаях следует обратиться к врачу. Только он, осмотрев пациента, может грамотно провести дифференциальную диагностику между многими заболеваниями и принять решение о необходимом дальнейшем обследовании или лечении.






