Люмбаго с ишиасом код по МКБ 10

Связанные заболевания и их лечение
Это заболевание само по себе не возникает. Чаще всего симптомы ишиалгии проявляются вследствие осложнения других болезней:
- остеохондроза;
- межпозвоночной грыжи;
- как проявление туннельных синдромов (синдром грушевидной мышцы);
- системных заболеваний соединительной ткани;
- нефрита и почечной недостаточности;
- сколиоза;
- онкологических заболеваний;
- инфекционных болезней (туберкулез, брюшной тиф, малярия, сифилис, грипп);
- сахарного диабета;
- запора.
В некоторых случаях симптомы могут возникать из-за полученных травм, переохлаждения, беременности, алкогольной интоксикации, длительного сидения или лежания. Таким образом, этот недуг может классифицироваться как следствие других заболеваний или внешних воздействий. В зависимости от уровня поражения седалищного нерва, различают следующие виды ишиалгии:
- нижняя (идет воспаление ствола седалищного нерва и его ветвей);
- средняя (поражение на уровне нервного сплетения);
- верхняя (воспаление нервных канатиков и корешков).
https://www.youtube.com/watch?v=ZnYTUS__GE8
Ишиас может возникать по ряду причин. К ним относят следующие патологии, часть которых включена в МКБ-10. Остеохондроз позвоночника, локализованный в пояснично-крестцовом отделе, межпозвоночные грыжи. К причинам воспаления можно отнести и травмы сустава в крестцово-подвздошной области или воспаление этих же суставов, внутренние кровотечения, ревматизм или раздражение нерва близко расположенной опухолью.
Ишиас может возникнуть также из-за диабета, гинекологических патологии, инфекций, а также из-за сужение канала спинного мозга. Спондидолистоз, переохлаждение, мышечный спазм и физические перегрузки. Тромбы, абсцессы, болезнь Лайма, фибромиалгия, Синдром Рейтера или поздние сроки беременности.
Как видите, заболевание — неврит седалищного нерва имеет очень большое количество причин.
Ишиас возникает при различных инфекционных заболеваниях, возбудитель которых тропен к нервной ткани: вирус простого герпеса, менингит, туберкулез, болезнь Лайма.
Иногда при перестройке организма во время беременности и смещения центра тяжести вперед, могут возникать боли по ходу седалищного нерва. Это происходит из-за неравномерного распределения нагрузки на межпозвоночные диски и тела позвонков. Симптомы неврита седалищного нерва нарастают медленно, а из выраженность зависит от срока беременности.
Причина возникновения боли может быть не только в позвоночном столбе. При синдроме грушевидной мышцы (миофасциальный синдром) также отмечается клиническая картина ишиаса.
Симптомы и лечение ишиалгии
Оглавление:
- Симптомы и лечение ишиалгии
- Этиология и классификация
- Симптоматика
- Диагностика
- Субъективные методы
- Объективные методы
- Лечение
- Дорсалгия (M54)
- Ишиас седалищного нерва
- Что вызывает патологию
- Симптомы ишиаса
- Лечение Ишиаса
- Медикаментозное лечение
- Лечение в домашних условиях
- Физические упражнения при ишиасе
- Массаж при Ишиасе
- Последствия Ишиаса
- Неврит седалищного нерва — определяем и лечим
- Этиология
- Симптоматика
- Диагностика
- Лечение
- Фармакотерапия
- Препараты
- Немедикаментозное лечение
- Симптомы и специфика лечения при воспалении седалищного нерва.
- Этиология заболевания
- Клиническая картина
- Диагностика
- Методы терапии
- Консервативная терапия
- Физиотерапевтические методы
- Нетрадиционные методы
- Неврит седалищного нерва (код по МКБ-10: G57.0)
- Другие аппараты производства ПКП БИНОМ:
- Прайс-лист
- Полезные ссылки
- Контакты
- МКБ 10. Класс VI (G50-G99)
- МКБ 10. Класс VI. Болезни нервной системы (G50-G99)
- ПОРАЖЕНИЯ ОТДЕЛЬНЫХ НЕРВОВ, НЕРВНЫХ КОРЕШКОВ И СПЛЕТЕНИЙ (G50-G59)
- G50 Поражения тройничного нерва
- G51 Поражения лицевого нерва
- G52 Поражения других черепных нервов
- G53* Поражения черепных нервов при болезнях, классифицированных в других рубриках
- G54 Поражения нервных корешков и сплетений
- G55* Сдавления нервных корешков и сплетений при болезнях, класси фицированных в других рубриках
- G56 Мононевропатии верхней конечности
- G57 Мононевропатии нижней конечности
- G58 Другие мононевропатии
- G59* Мононевропатия при болезнях, классифицированных в других рубриках
- ПОЛИНЕВРОПАТИИ И ДРУГИЕ ПОРАЖЕНИЯ ПЕРИФЕРИЧЕСКОЙ НЕРВНОЙ СИСТЕМЫ (G60-G64)
- G60 Наследственная и идиопатическая невропатия
- G61 Воспалительная полиневропатия
- G62 Другие полиневропатии
- G63* Полиневропатия при болезнях, классифицированных в других рубриках
- G64 Другие расстройства периферической нервной системы
- БОЛЕЗНИ НЕРВНО-МЫШЕЧНОГО СИНАПСА И МЫШЦ (G70-G73)
- G70 Myаstheniа grаvis и другие нарушения нервно-мышечного синапса
- G71 Первичные поражения мышц
- G72 Другие миопатии
- G73* Поражения нервно-мышечного синапса и мышц при болезнях, клас сифицированных в других рубриках
- ЦЕРЕБРАЛЬНЫЙ ПАРАЛИЧ И ДРУГИЕ ПАРАЛИТИЧЕСКИЕ СИНДРОМЫ (G80-G83)
- G80 Детский церебральный паралич
- G81 Гемиплегия
- G82 Параплегия и тетраплегия
- G83 Другие паралитические синдромы
- ДРУГИЕ НАРУШЕНИЯ НЕРВНОЙ СИСТЕМЫ (G90-G99)
- G90 Расстройства вегетативной [автономной] нервной системы
- G91 Гидроцефалия
- G92 Токсическая энцефалопатия
- G93 Другие поражения головного мозга
- G94* Другие поражения головного мозга при болезнях, классифициро ванных в других рубриках
- G95 Другие болезни спинного мозга
- G96 Другие нарушения центральной нервной системы
- G97 Нарушения нервной системы после медицинских процедур, не клас сифицированные в других рубриках
- G98 Другие нарушения нервной системы, не классифицированные в других рубриках
- G99* Другие поражения нервной системы при болезнях, классифициро ванных в других рубриках
- Поделись статьей!
- Поиск
- Последние записи
- Подписка по e-mail
- Рубрики
- Метки
По международной классификации болезней (МКБ-10) это заболевание относится к болезням костно-мышечной системы и соединительной ткани. Точный код болезни – М54.3.
Отдельно стоит упомянуть вертеброгенную ишиалгию, которая связана с поражением пояснично-крестцового отдела позвоночника. В данном случае боль может распространяться в одну или сразу две ноги. Поэтому для вертеброгенной ишиалгии предусмотрен отдельный код по МКБ-10 – М54.4.
Ишиалгией называют болевой синдром, который возникает в пояснице.
Чтобы диагностировать ишиалгию оценивают всю совокупность причин и патологических факторов, которые провоцируют ее появление.
Проводят комплексное обследование, после чего делают заключение.
Все болевые ощущения вызваны его раздражением, сдавливанием, воспалением.
Что это такое?
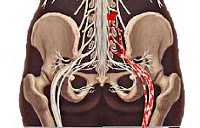
Боль, связанная с поражением седалищного нерва, называется ишиалгией. Этот нерв является наиболее крупным и продолжительным. Начинается он в пояснично-крестцовом отделе на задней поверхности таза (крестца).
Проходит седалищный нерв под ягодицами, сквозь тазобедренный сустав идет вниз по ноге, разветвляясь на более мелкие нервы. Они заходят в коленный, голеностопный суставы, пальцы, ступню.
Ишиалгия развивается из-за сдавливания спинномозговых нервных корешков. Такая ситуация становится возможной при прогрессировании поясничного остеохондроза и появлении протрузий, грыж межпозвоночных дисков.
Из позвонков в поясничном отделе выходит 5 пар спинномозговых нервных окончаний. Сдавлен может быть каждый из них, если будет поврежден соответствующий межпозвоночный диск. Иногда сдавливаются одновременно несколько корешков.
Боль при ишиалгии характеризуется средней интенсивностью. В первые разы пациенты ее чувствуют при интенсивных физических нагрузках. Со временем болевые ощущения становятся постоянными, при движениях они усиливаются.
Содержание инструкции
Названия
Название: Люмбоишиалгия.

Описание
Люмбоишиалгия. Болевой приступ, локализующийся в области поясницы и задней поверхности бедра, развивающийся вследствие подъема тяжестей, неловкого поворота туловища, протрузии межпозвоночного диска. Заболевание проявляется внезапной болью, вынужденным положением тела и нарушением движения в пояснице и пораженной конечности. Диагноз устанавливается на основании клинического осмотра, рентгенологического исследования, КТ или МРТ, миелографии. В лечении используются анальгетики, нестероидные противовоспалительные препараты; после стихания воспаления назначается лечебная гимнастика, применяются физиотерапевтические процедуры. При неблагоприятном течении проводят оперативное лечение.
Дополнительные факты
Люмбоишиалгия — болезненные ощущения в пояснице различной интенсивности (от ощущения дискомфорта до мощных интенсивных болей), склонные иррадиировать в ногу, возникающие из-за патологического сдавления и раздражения деформированными позвонками спинномозговых корешков L4-S3, формирующих седалищный нерв. Болевые ощущения возникают на фоне остеохондроза позвоночника, спондилоартроза, межпозвоночных грыж и других заболеваний, сопровождающихся деструктивными изменениями и формированием остеофитов. Заболевание составляет примерно 20-30% случаев среди всех патологических процессов, связанных с болями в спине. Встречается чаще всего у людей трудоспособного возраста (молодой и средний возраст, 25-45 лет).
Причины
Люмбоишиалгия наиболее часто имеет вертеброгенное происхождение и вызывается рефлекторным «отражением» боли при межпозвоночной грыже поясничного отдела, поясничном спондилоартрозе и других дегенеративных изменениях позвоночника. У части больных она бывает проявлением миофасциального болевого синдрома, вовлекающего мышцы спины и таза. Также боль может быть обусловлена раздражением связочных, костных, мышечных структур; при этом она бывает двухсторонней, с плохо определяемой локализацией; болевая реакция глубинная и редко иррадиирует ниже уровня коленного сустава. У пожилых людей нередкой причиной люмбоишиалгии является артроз тазобедренного сустава (коксартроз), боль при котором может иррадиировать в поясницу. Спровоцировать развитие болевой реакции могут следующие ситуации: резкие повороты туловища, переохлаждение, пребывание на сквозняках, длительное нахождение в неудобной, однообразной позе. Реже патология развивается без каких-либо видимых причин.
В группу риска по развитию люмбоишиалгии входят люди с лишним весом, хроническими заболеваниями позвоночного столба, межпозвоночными грыжами, инфекционными обострениями, а также те пациенты, которые работают на производстве, постоянно испытывают повышенные нагрузки и долгое время проводят в одном и том же положении тела.
Патогенез
Механизмы развития болевого синдрома при люмбоишиалгии различны, в зависимости от причин, запускающих патологический процесс.
Синдром грушевидной мышцы. Возникает при остеохондрозе, когда участки поврежденного межпозвоночного диска становятся источником патологических импульсов. Нервная система человека воспринимает их как боль, делая все возможное для уменьшения последней (обездвижение зоны поражения, повышение тонуса мышц). Мышечное напряжение распространяется далеко от первоисточника боли и передается на грушевидную мышцу, под которой проходит седалищный нерв. Патологические сокращения мышцы приводят к сдавлению этого нерва, и возникают симптомы отраженной боли.
Межпозвоночная грыжа. Дегенеративные процессы при межпозвоночной грыже способствуют сужению просвета канала позвоночного столба; это, в свою очередь, приводит к сдавлению и воспалению (радикулиту) корешков седалищного нерва. В результате раздражаются нервные волокна (сенсорные и моторные), входящие в его состав, что и провоцирует возникновение отраженных болей. Последние могут формироваться и при осложненной грыже (ее выпадении), приводящей к острому сужению позвоночного канала.
Фасеточный синдром. Формируется на фоне остеохондроза, при котором появляется либо избыточная подвижность, либо ограничение в движении позвоночного столба. Это приводит к изменению работы межпозвоночных суставов, воспалительному процессу и формированию отраженной боли.
Симптомы
Приступ боли в пояснице появляется внезапно. Болевая реакция носит жгучий, простреливающий или ноющий характер. Во время давления и/или раздражающего воздействия на спинномозговые нервы на уровне от L4 до S3 (при длительном напряжении, повышенной нагрузке на поясницу) возникает резкая боль. Она приводит к рефлекторному мышечному сокращению, которое еще больше усиливает болевой приступ.
Основные симптомы люмбоишиалгии: боли в области спины и задней поверхности бедра, ограничения в движении позвоночника (особенно в пояснично-крестцовом отделе). Болезненные ощущения обычно становятся выраженными при попытке сменить положение тела, поднять что-то тяжелое или выпрямиться; больной принимает вынужденное положение (немного наклонившись вперед, в полусогнутом виде). Меняется как статика, так и моторика больного. Стоя или при ходьбе, он щадит одну ногу, разгружая ее, а другая становится основной, опорной. Это и приводит к наклону туловища в сторону здоровой (опорной) ноги. Мышцы поясничного отдела, а нередко всей спины и даже пояса нижних конечностей, напряжены. Напряжение преобладает гомолатерально (то есть на стороне поражения). Поясница скована при ходьбе, может наблюдаться сколиоз, уплощение поясничного лордоза, реже гиперлордоз. Характерен «симптом треножника», когда из-за боли больные либо вовсе не могут сидеть, либо вынуждены упираться руками в край стула. При смене положения больной вначале переворачивается на здоровую сторону и часто сам с помощью руки подтягивает больную ногу (симптом Минора).
Диагностика
Диагностика люмбоишиалгии включает в себя клинический осмотр, в ходе которого врач невролог производит статическое и динамическое исследование позвоночника, проверяет симптомы натяжения седалищного нерва, а также обращает внимание на признаки инфекции или злокачественного новообразования. Патогномоничной для люмбоишиалгии является резкая болезненность в ответ на пальпацию точки выхода седалищного нерва на бедро. Дополнительно при люмбоишиалгии исследуют органы таза и брюшной полости, что позволяет исключить или выявить органные поражения, которые также могут быть источником отраженной боли.
Рентгенография поясничного отдела позволяет выявить снижение высоты межпозвоночных дисков, склероз замыкательных пластин, гипертрофию суставных отростков, остеофиты, неравномерное сужение позвоночного канала. Основная цель этого исследования – исключение опухоли, спондилита, травматических и патологических переломов, врожденных аномалий позвоночника, инфекционных и воспалительных процессов. В случаях, когда клинические проявления дают основание заподозрить опухоль или спондилит, а рентгенография позвоночника не выявила патологии, показаны радиоизотопная сцинтиграфия, компьютерная или магнитно-резонансная томография. КТ или МРТ позвоночника, а в их отсутствие – миелография, показаны при появлении признаков сдавления спинного мозга (компрессионной миелопатии). В некоторых случаях проводится люмбальная пункция, по результатам которой можно обнаружить превышение количества белковых компонентов. По показаниям проводят ультразвуковое исследование органов брюшной полости, УЗИ почек, экскреторную урографию.
Люмбоишиалгию дифференцируют от миозита мышц спины и патологии тазобедренного сустава. Для точной постановки диагноза врач внимательно изучает анамнез, проводит осмотр пациента, дает оценку имеющимся объективным и субъективным клиническим проявления патологии.
Лечение
В неврологии устранение острой боли в спине проводится на фоне мероприятий, направленных на борьбу с ее первопричиной: межпозвоночными грыжами, пояснично-крестцовым остеохондрозом Лечение люмбоишиалгии проводит врач невролог или вертебролог. В острой стадии болевого приступа важно организовать больному качественный уход. Постельное место должно быть жестким, упругим; для купирования боли назначаются анальгетики, а в особо сложных случаях применяются блокады — уколы с обезболивающими и противовоспалительными компонентами, которые вводятся непосредственно в болезненный очаг. Хорошим обезболивающим эффектом обладают местные раздражающие процедуры (использование перцового пластыря, отвлекающих методик, растираний). При неэффективности терапевтического лечения используется вытяжение позвоночника. Рекомендованы физиотерапевтические процедуры (грязевые ванны, иглорефлексотерапия, лечебный сон, массажные сеансы, мануальная терапия).
В комплексную терапию люмбоишиалгии, как правило, включают противовоспалительные средства, миорелаксанты, спазмолитики, препараты для улучшения микроциркуляции. Положительное влияние на самочувствие пациента оказывает прием витаминов, которые способствуют восстановлению тканей, регенерации и питанию хрящевых структур позвоночного столба.
Отличным обезболивающим и общеукрепляющим действием в подострый период болезни обладает лечебный массаж. При люмбоишиалгии особое внимание уделяется области поясницы и крестца. При систематическом разминании этой зоны удается улучшить кровоток, восстановить метаболизм в позвоночном столбе и замедлить прогрессирование остеохондроза.
Если физиотерапия и медикаментозное лечение перестают действовать или неэффективны, назначается оперативное лечение. Показаниями к его проведению являются: симптомы сдавления спинного мозга; тазовые нарушения и нижний парапарез; тяжелый болевой синдром, не поддающийся консервативному лечению. Чаще всего рекомендуется проводить хирургическое лечение межпозвоночных грыж. В ходе операции поврежденный диск могут удалить частично или полностью. Возможно проведение дискэктомии, микродискэктомии и эндоскопической дискэктомии. При тотальных вмешательствах применяется пластика поврежденного межпозвоночного диска.
При частых рецидивах поясничной боли рекомендованы специальные гимнастические упражнения. Они позволяют укрепить мышцы, окружающие позвоночный столб, что значительно сокращает риск смещения позвонков и повышает их устойчивость к физическим нагрузкам. Лечебную физкультуру рекомендуется проводить в медицинском учреждении, под руководством опытного врача ЛФК. Не имея знаний в области ЛФК, не стоит экспериментировать с неизвестными упражнениями, так как при одном неловком движении можно растянуть мышцы, спровоцировать появление воспалительного процесса и усилить признаки межпозвоночных грыж. Постепенно пациенты привыкают к ритму, в котором выполняют упражнения, осваивают новые приемы и подходы, чтобы после выписки из стационара или прекращения активного периода лечения продолжить применять лечебную физкультуру, но уже без посторонней помощи.
Названия
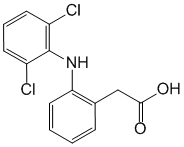
Русское название: Диклофенак.
Английское название: Diclofenac.
Латинское название
Diclophenacum ( Diclophenaci).
Химическое название
2-(2-(2,6-Дихлорфениламинo)фенил)уксусная кислота (в виде натриевой соли).
Фарм Группа
• НПВС — Производные уксусной кислоты и родственные соединения.
• Офтальмологические средства.
 Нозологии
Нозологии
• G43 Мигрень.
• G54,1 Поражения пояснично-крестцового сплетения.
• H10,5 Блефароконъюнктивит.
• H10,9 Конъюнктивит неуточненный.
• H16,2 Кератоконъюнктивит.
• H18,3 Изменения оболочек роговицы.
• H66 Гнойный и неуточненный средний отит.
• I05-I09 Хронические ревматические болезни сердца.
• J02,9 Острый фарингит неуточненный.
• J03,9 Острый тонзиллит неуточненный (ангина агранулоцитарная).
• J06 Острые инфекции верхних дыхательных путей множественной и неуточненной локализации.
• M06,9 Ревматоидный артрит неуточненный.
• M10 Подагра.
• M15-M19 Артрозы.
• M16 Коксартроз [артроз тазобедренного сустава].
• M25,5 Боль в суставе.
• M45 Анкилозирующий спондилит.
• M47 Спондилез.
• M54,3 Ишиас.
• M60 Миозит.
• M65 Синовиты и тендосиновиты.
• M71 Другие бурсопатии.
• M77,9 Энтезопатия неуточненная.
• M79,0 Ревматизм неуточненный.
• M79,1 Миалгия.
• M79,2 Невралгия и неврит неуточненные.
• N23 Почечная колика неуточненная.
• N70 Сальпингит и оофорит.
• N71 Воспалительные болезни матки, кроме шейки матки.
• N73,2 Параметрит и тазовый целлюлит неуточненные.
• N76 Другие воспалительные болезни влагалища и вульвы.
• N94,6 Дисменорея неуточненная.
• R52 Боль, не классифицированная в других рубриках.
• R52,1 Постоянная некупирующаяся боль.
• R52,2 Другая постоянная боль.
• R60,0 Локализованный отек.
• R68,8,0* Синдром воспалительный.
• S05 Травма глаза и глазницы.
• T14,3 Вывих, растяжение и повреждение капсульно-связочного аппарата сустава неуточненной области тела.
• T14,9 Травма неуточненная.
• Z100* КЛАСС XXII Хирургическая практика.
Код CAS
15307-86-5.
Характеристика вещества
Кристаллический порошок от желтовато-белого до светло-бежевого цвета. Хорошо растворим в метаноле, растворим в этаноле, практически нерастворим в хлороформе, калиевая соль растворима в воде.
Фармакодинамика
Фармакологическое действие – противовоспалительное, жаропонижающее, антиагрегационное, анальгезирующее, противоревматическое.
Ингибирует циклооксигеназу, в результате чего блокируются реакции арахидонового каскада и нарушается синтез ПГE2, ПГF2альфа, тромбоксана A2, простациклина, лейкотриенов и выброс лизосомальных ферментов; подавляет агрегацию тромбоцитов; при длительном применении оказывает десенсибилизирующее действие; in vitro вызывает замедление биосинтеза протеогликана в хрящах в концентрациях, соответствующих тем, которые наблюдаются у человека.
После введения внутрь полностью резорбируется, пища может замедлять скорость всасывания, не влияя на его полноту. Cmax в плазме достигается через 1–2 В результате замедленного высвобождения активного вещества Cmax диклофенака пролонгированного действия в плазме крови ниже той, которая образуется при введении препарата короткого действия; концентрация остается высокой в течение длительного времени после приема пролонгированной формы, Cmax — 0,5–1 мкг/мл, время наступления Cmax — 5 ч после приема 100 мг диклофенака пролонгированного действия. Концентрация в плазме находится в линейной зависимости от величины вводимой дозы. При в/м введении Cmax в плазме достигается через 10–20 мин, при ректальном — через 30 мин. Биодоступность — 50%; интенсивно подвергается пресистемной элиминации. Связывание с белками плазмы крови — свыше 99%. Хорошо проникает в ткани и синовиальную жидкость, где его концентрация растет медленнее, через 4 ч достигает более высоких значений, чем в плазме. Примерно 35% выводится в виде метаболитов с фекалиями; около 65% метаболизируется в печени и выводится через почки в виде неактивных производных (в неизмененном виде выводится менее 1%). T1/2 из плазмы — около 2 ч, синовиальной жидкости — 3–6 ч; при соблюдении рекомендуемого интервала между приемами не кумулирует.
При местном нанесении проникает через кожу. При закапывании в глаз время наступления Cmax в роговице и в конъюнктиве — 30 мин после инстилляции, проникает в переднюю камеру глаза, в системное кровообращение в терапевтически значимых количествах не поступает.
Ослабляет боль в состоянии покоя и при движении, утреннюю скованность, припухлость суставов, улучшает их функциональную способность. При воспалительных процессах, возникающих после операций и травм, быстро облегчает как спонтанную боль, так и боль при движении, уменьшает воспалительный отек на месте раны. У пациентов с полиартритом, получавших курсовое лечение, концентрация в синовиальной жидкости и синовиальной ткани выше, чем в плазме крови. По противовоспалительной активности превосходит ацетилсалициловую кислоту, бутадион, ибупрофен; имеются данные о большей выраженности клинического эффекта и лучшей переносимости по сравнению с индометацином; при ревматизме и болезни Бехтерева эквивалентен преднизолону и индометацину.
Показания к применению
Воспалительные заболевания суставов (ревматоидный артрит. Ревматизм. Анкилозирующий спондилит. Хронический подагрический артрит). Дегенеративные заболевания (деформирующий остеоартроз. Остеохондроз). Люмбаго. Ишиас. Невралгия. Миалгия. Заболевания внесуставных тканей (тендовагинит. Бурсит. Ревматическое поражение мягких тканей). Посттравматические болевые синдромы. Сопровождающиеся воспалением. Послеоперационные боли. Острый приступ подагры. Первичная дисальгоменорея. Аднексит. Приступы мигрени. Почечная и печеночная колика. Инфекции лор-органов. Остаточные явления пневмонии. Местно — травмы сухожилий, связок, мышц и суставов (для снятия боли и воспаления при растяжениях, вывихах, ушибах), локализованные формы ревматизма мягких тканей (устранение боли и воспаления). В офтальмологии — неинфекционный конъюнктивит. Посттравматическое воспаление после проникающих и непроникающих ранений глазного яблока. Болевой синдром при применении эксимерного лазера. При проведении операции удаления и имплантации хрусталика (до- и послеоперационная профилактика миоза. Цистоидного отека зрительного нерва).
Противопоказания
Гиперчувствительность (в тч к другим НПВС). Нарушение кроветворения неуточненной этиологии. Язвенная болезнь желудка и двенадцатиперстной кишки. Деструктивно-воспалительные заболевания кишечника в фазе обострения. «аспириновая» бронхиальная астма. Детский возраст (до 6 лет). Последний триместр беременности.
Ограничения к использованию
Нарушение функции печени и почек, сердечная недостаточность, порфирия, работа, требующая повышенного внимания, беременность, кормление грудью.
Применение при беременности и кормлении грудью
Категория действия на плод по FDA. C (до 30 нед беременности).
Категория действия на плод по FDA. D (после 30 нед беременности).
Побочные эффекты
Желудочно-кишечные расстройства (тошнота. Рвота. Анорексия. Метеоризм. Запор. Диарея). НПВС-гастропатия (поражение антрального отдела желудка в виде эритемы слизистой. Кровоизлияний. Эрозий и язв). Острые медикаментозные эрозии и язвы тд; отделов ЖКТ. Желудочно-кишечные кровотечения. Нарушение функции печени. Повышение уровня трансаминаз в сыворотке крови. Лекарственный гепатит. Панкреатит. Интерстициальный нефрит (редко — нефротический синдром. Папиллярный некроз. Острая почечная недостаточность). Головная боль. Пошатывание при ходьбе. Головокружение. Возбуждение. Бессонница. Раздражительность. Утомляемость. Отеки. Асептический менингит. Эозинофильная пневмония. Местные аллергические реакции (экзантема. Эрозии. Эритема. Экзема. Изъязвление). Многоформная эритема. Синдром Стивенса — Джонсона. Синдром Лайелла. Эритродермия. Бронхоспазм. Системные анафилактические реакции (включая шок). Выпадение волос. Фотосенсибилизация. Пурпура. Нарушения кроветворения (анемия — гемолитическая и апластическая. Лейкопения вплоть до агранулоцитоза. Тромбоцитопения). Сердечно-сосудистые нарушения (повышение АД). Нарушения чувствительности и зрения. Судороги.
При в/м введении — жжение, образование инфильтрата, абсцесс, некроз жировой ткани.
При применении свечей — местное раздражение, слизистые выделения с примесью крови, боли при дефекации.
При местном применении — зуд, эритема, высыпания, жжение, также возможно развитие системных побочных эффектов.
Взаимодействие
Повышает концентрацию в крови лития, дигоксина, непрямых антикоагулянтов, пероральных противодиабетических препаратов (возможна как гипо-, так и гипергликемия), хинолоновых производных. Увеличивает токсичность метотрексата, циклоспорина, вероятность развития побочных эффектов глюкокортикоидов (желудочно-кишечные кровотечения), риск гиперкалиемии на фоне калийсберегающих диуретиков, уменьшает эффект диуретиков. Концентрация в плазме снижается при применении ацетилсалициловой кислоты.
Передозировка
Симптомы. Головокружение, головная боль, гипервентиляция, помутнение сознания, у детей – миоклонические судороги, расстройства ЖКТ (тошнота, рвота, боль в области живота, кровотечения), расстройства функций печени и почек.
Лечение. Промывание желудка, введение активированного угля, симптоматическая терапия, направленная на устранение повышения АД, нарушения функции почек, судорог, раздражения ЖКТ, угнетения дыхания. Форсированный диурез, гемодиализ малоэффективны.
Способ применения и дозы
Внутрь, в/м, в/в, ректально, местно (накожно, инстилляции в конъюнктивальный мешок).
Меры предосторожности применения
При длительном лечении необходимо периодическое исследование формулы крови и функции печени, анализ кала на скрытую кровь. В первые 6 мес беременности должен применяться по строгим показаниям и в наименьшей дозировке. Из-за возможного снижения скорости реакции не рекомендуется вождение автотранспорта и работа с механизмами. Не следует наносить на поврежденные или открытые участки кожи, в сочетании с окклюзионной повязкой; нельзя допускать попадания в глаза и на слизистые.
Актуализация информации.
Риск желудочно. Кишечных осложнений.
Риск желудочно-кишечных осложнений. Диклофенак натрия, как и другие НПВС, может вызывать серьезные побочные эффекты со стороны ЖКТ, в тч кровотечение, изъязвление и перфорацию желудка или кишечника, которые могут быть фатальными. Эти осложнения могут возникнуть в любое время применения с/без предвещающих симптомов у пациентов, применяющих НПВС. Только у 1 из 5 пациентов серьезные побочные эффекты со стороны ЖКТ на фоне терапии НПВС были симптоматическими. Язвенные поражения верхних отделов ЖКТ, большие кровотечения или перфорация, вызванные НПВС, отмечались примерно у 1% пациентов, получавших лечение в течение 3-6 мес и примерно у 2-4% пациентов, получавших лечение в течение 1 года. Риск осложнений со стороны ЖКТ выше при длительном приеме препаратов, однако он существует и при краткосрочной терапии. Пожилые пациенты имеют более высокий риск развития серьезных осложнений со стороны ЖКТ.
Источники информации.
Rxlistcom.
Pharmakonalphacom[Обновлено. 31,07,2013].
Риск тромбоэмболических осложнений.
Комитет оценки рисков в сфере фармаконадзора (The Pharmacovigilance Risk Assessment Committee – PRAC) Европейского медицинского агентства (European Medicines Agency – ЕМА) пришел к выводу, что эффекты ЛС, содержащих диклофенак, на сердечно-сосудистую систему при их системном применении (капсулы, таблетки, инъекционные формы) сходны с таковыми для селективных ингибиторов ЦОГ-2, особенно при применении диклофенака в высоких дозах (150 мг ежедневно) и при длительном лечении.
PRAC заключает, что польза при применении диклофенака превышает риски, но рекомендует соблюдать те же предосторожности, что и при использовании ингибиторов ЦОГ-2, чтобы минимизировать риск тромбоэмболических осложнений.
Пациентам с предшествующими выраженными сердечно-сосудистыми заболеваниями, в тч при хронической сердечной недостаточности, ИБС, цереброваскулярных нарушениях, заболеваниях периферических артерий, не следует применять диклофенак. Пациентам с наличием факторов риска (например, высокое АД, повышенный уровень холестерина, диабет, курение) следует использовать диклофенак с большой осторожностью.
Источники информации.
Emaeuropaeu.
Fdagov[Обновлено. 04,12,2013].
Ишиас: описание, код по МКБ-10
Люмбоишиалгия. Болевой приступ, локализующийся в области поясницы и задней поверхности бедра, развивающийся вследствие подъема тяжестей, неловкого поворота туловища, протрузии межпозвоночного диска. Заболевание проявляется внезапной болью, вынужденным положением тела и нарушением движения в пояснице и пораженной конечности.
Диагноз устанавливается на основании клинического осмотра, рентгенологического исследования, КТ или МРТ, миелографии. В лечении используются анальгетики, нестероидные противовоспалительные препараты; после стихания воспаления назначается лечебная гимнастика, применяются физиотерапевтические процедуры. При неблагоприятном течении проводят оперативное лечение.

Ишиас (пояснично-крестцовый радикулит, неврит) – патология седалищного нерва, обусловленная сдавливанием иннервирующего волокна костной тканью, результат образования межпозвоночных крыж и сдавливания ими нервных окончаний.
Причинами болезни также становятся:
- поражения болезнетворными бактериями;
- избыточное содержание токсичных веществ в организме;
- неправильный метаболизм (сопутствует сахарному диабету, подагре);
- остеохондроз;
- спондилез;
- гематомы в районе выхода нервных корешков из спинного мозга;
- аномалии строение позвонков, нарушения осанки;
- травмирования;
- переохлаждения спины в области поясницы.
В группе риска находятся:
- спортсмены;
- люди, поднимающие и переносящие вручную тяжести;
- беременные женщины.
В зависимости от пораженного участка определяют виды ишиаса:
- верхний: сдавливаются корешки спинного мозга в поясничном отделе позвоночника;
- средний – поражение крестцовой зоны;
- нижний: страдает участок чувствительного волокна, который проходит через всю конечность.
Восстановление седалищного нерва напрямую зависит от объема повреждений:
- при сотрясении не происходит изменений анатомии, двигательная активность не нарушается, выздоровление после травмы наступает через пару недель;
- при ушибе допускается возможность внутреннего кровоизлияния, повреждается внешняя оболочка, симптомы исчезают через месяц;
- при разрыве нерва ничего сделать уже нельзя, процесс сопровождается гибелью отростков нейронов, распадом миелиновых волокон по всему периметру, образованием рубца между «центральным» и «периферическим» отделами. Из-за отмирания нервов начинают атрофироваться мышцы.
- Виды остеохондроза
- О заболевании
- Симптомы
- шейного
- грудного
- поясничного
- Причины
- Развитие
- Профилактика
- Обострение
- Симптомы
- Лечение
- Медикаментозное лечение
- Уколы
- Таблетки
- Мази
- Массаж
- Мануальная терапия
- Упражнения
- Лекарственные препараты
- Советы болеющим
- Как жить с остеохондрозом
- Характер болевых ощущений
- Быстрые методы снятия боли
- Симптомы, синдромы и осложнения
Перепечатка и копирование материалов сайта без согласия администрации сайта запрещено!
Дополнительные факты
Люмбоишиалгия — болезненные ощущения в пояснице различной интенсивности (от ощущения дискомфорта до мощных интенсивных болей), склонные иррадиировать в ногу, возникающие из-за патологического сдавления и раздражения деформированными позвонками спинномозговых корешков L4-S3, формирующих седалищный нерв.
Болевые ощущения возникают на фоне остеохондроза позвоночника, спондилоартроза, межпозвоночных грыж и других заболеваний, сопровождающихся деструктивными изменениями и формированием остеофитов. Заболевание составляет примерно 20-30% случаев среди всех патологических процессов, связанных с болями в спине. Встречается чаще всего у людей трудоспособного возраста (молодой и средний возраст, 25-45 лет).
Диагностика
Диагностика люмбоишиалгии включает в себя клинический осмотр, в ходе которого врач невролог производит статическое и динамическое исследование позвоночника, проверяет симптомы натяжения седалищного нерва, а также обращает внимание на признаки инфекции или злокачественного новообразования. Патогномоничной для люмбоишиалгии является резкая болезненность в ответ на пальпацию точки выхода седалищного нерва на бедро.
Дополнительно при люмбоишиалгии исследуют органы таза и брюшной полости, что позволяет исключить или выявить органные поражения, которые также могут быть источником отраженной боли. Рентгенография поясничного отдела позволяет выявить снижение высоты межпозвоночных дисков, склероз замыкательных пластин, гипертрофию суставных отростков, остеофиты, неравномерное сужение позвоночного канала.
Основная цель этого исследования – исключение опухоли, спондилита, травматических и патологических переломов, врожденных аномалий позвоночника, инфекционных и воспалительных процессов. В случаях, когда клинические проявления дают основание заподозрить опухоль или спондилит, а рентгенография позвоночника не выявила патологии, показаны радиоизотопная сцинтиграфия, компьютерная или магнитно-резонансная томография.

КТ или МРТ позвоночника, а в их отсутствие – миелография, показаны при появлении признаков сдавления спинного мозга (компрессионной миелопатии). В некоторых случаях проводится люмбальная пункция, по результатам которой можно обнаружить превышение количества белковых компонентов. По показаниям проводят ультразвуковое исследование органов брюшной полости, УЗИ почек, экскреторную урографию.
Субъективные методы
Выясняется характер болей, как часто они проявляются и в каком месте. Особое внимание уделяется иррадиации (куда отдают боли). Обязательно уточняется наличие заболеваний позвоночника или его травм. Такой подход позволяет определиться с возможным диагнозом, чтобы назначить дальнейшее обследование и лечение.
Доктор также спрашивает о характере работы и жизни. Так как ишиалгия может возникать в результате длительного сдавливания седалищного нерва, это оказывает немалое значение в диагностике. Уточняются методы избавления от болей. То есть делает ли пациент какие-либо упражнения, использует ли медикаментозное лечение или же обходится обычным растиранием больного места.
Объективные методы
Для точной постановки диагноза по МКБ-10 требуется проведение осмотра и дополнительных методов обследования. При осмотре врач оценивает чувствительность, силу и сохранность рефлексов. Кроме того, при надавливании уточняется наличие и характер болей. Для исключения травмы необходимо рентгенологическое обследование. Если симптомы сохраняются в течение шести недель, используются дополнительные методы, которые проводятся в определенном порядке.
- КТ и МРТ. Выявляются структурные аномалии (например, спинальный стеноз). Реже рентгенография.
- Электромиография.
- Общий (клинический) анализ крови.
- Общий анализ мочи.
Только после проведенного обследования ставится диагноз М54.3 или М54.4 (по МКБ-10) и назначается соответствующее лечение.
Эффективное лечение предполагает выяснение природы возникновения неврита, после чего нужно принять меры для устранения провоцирующего фактора. Также лечащий врач назначает в обязательном порядке биохимические и клинические анализы. Порекомендует консультацию невролога, вертебролога, ревматолога, сосудистого хирурга. Назначит пройти рентген, электромиографию, МРТ или КТ. Назначит лекарственные препараты и массаж.
Также нужно выявить у пациента специфические симптомы, к которым относят:
- симптом Сикара — усиление интенсивности боли при сгибании стопы в тыльном направлении;
- симптом Ласега — трудность поднятия разогнутой ноги;
- симптом посадки — сложность посадки при разогнутой нижней конечности.
Эти симптомы высокоспецифичны и позволяют поставить диагноз нейропатия седалищного нерва с высокой точностью, а также провести лечение с максимальной эффективностью.
Ишиас относится к ряду заболеваний, которые легко диагностируются. Это объясняется типичной клинической картиной и наличием основных патогномоничных симптомов.
Врач выносит заключение после собранного анамнеза, осмотра и данных дополнительных исследований. И только после этого назначается соответствующая схема лечения.
В ходе осмотра отмечается уменьшение объема активных и пассивных движений в пораженной конечности. Пациент затрудняется поднять ногу вверх или полностью ее разогнуть по просьбе врача. Неврологические рефлексы ослаблены за счёт недостаточной иннервации.
Для подтверждения диагноза назначают рентгенографию поясничного отдела позвоночника, компьютерную или магнитно-резонансную томографию. Электромиография используется для определения степени поражения мышечной ткани. В общих анализах крови возможны характерные изменения при инфекционной природе заболевания.
Определяют наличие недуга посредством проведения следующих мероприятий:
- Визуальный осмотр пациента и сбора анамнеза. Врач проверяет сохранность подошвенного и ахиллова рефлексов.
- Рентгенография. Процедура устанавливает наличие защемления чувствительного волокна межпозвонковыми дисками. Манипуляция противопоказана людям, страдающим от ожирения, беременным женщинам.
- Компьютерная томография. Позволяет рассмотреть причины боли, но не отображает состояние мышц, нервных волокон. Не назначается при вынашивании беременности.
- МРТ. На снимках отображается послойное строение тела, видны очаги поражения и рядом расположенные ткани. Не проводится обследование пациентам с имплантатами в ушах, сердце, а также больным, находящимся на искусственной вентиляции легких или имеющим установленный аппарат Илизарова.
Патогенез
Механизмы развития болевого синдрома при люмбоишиалгии различны, в зависимости от причин, запускающих патологический процесс. Синдром грушевидной мышцы. Возникает при остеохондрозе, когда участки поврежденного межпозвоночного диска становятся источником патологических импульсов. Нервная система человека воспринимает их как боль, делая все возможное для уменьшения последней (обездвижение зоны поражения, повышение тонуса мышц).
Мышечное напряжение распространяется далеко от первоисточника боли и передается на грушевидную мышцу, под которой проходит седалищный нерв. Патологические сокращения мышцы приводят к сдавлению этого нерва, и возникают симптомы отраженной боли. Межпозвоночная грыжа. Дегенеративные процессы при межпозвоночной грыже способствуют сужению просвета канала позвоночного столба;
это, в свою очередь, приводит к сдавлению и воспалению (радикулиту) корешков седалищного нерва. В результате раздражаются нервные волокна (сенсорные и моторные), входящие в его состав, что и провоцирует возникновение отраженных болей. Последние могут формироваться и при осложненной грыже (ее выпадении), приводящей к острому сужению позвоночного канала.
Симптоматика
Кроме основных признаков, выделяют дополнительные симптомы заболевания:
- напряжение тазовых мышц;
- повышенная потливость;
- тревожность, подавленное состояние.
Довольно редко встречаются симптомы недержания кала и мочи (вертеброгенная ишиалгия).
Возможно как внезапное начало, так и постепенное развитие. Основные симптомы, характеризующие ишиас, — выраженные болевые ощущения в пояснице, ягодицах и ногах. Некоторые пациенты отмечают онемение и появление шагреневой кожи. Приступы перемежаются с периодами исчезновения симптомов. Характер невралгии настолько выраженный, что затрудняет передвижение иннервируемой пораженным нервом конечности.
Особую опасность представляет данная патология при беременности. Воспаление, то есть неврит седалищного нерва, включает симптомы снижения чувствительности ног и их онемения. Это может повлечь частичную атрофию мышц. Пациентам становится трудно поднять стопу и согнуть ногу в области коленного сустава ноги. Симптомы невропатии седалищного нерва включают недержание кала и мочи. Часто неврит носит посттравматический характер.
Методы терапии
Лечение люмбалгии всегда начинается с купирования воспалительных процессов и устранения болезненных ощущений. В большинстве случаев для этого используются противовоспалительные средства с обезболивающим действием из группы НПВС («Ибупрофен», «Кетопрофен», «Диклофенак», «Нимесулид»).
«Нимесулид»
Наиболее эффективной схемой применения считается сочетание пероральных и местных лекарственных форм, но при умеренной люмбалгии от приема таблеток лучше отказаться, так как почти все средства данной группы негативно влияют на слизистые оболочки желудка, пищевода и кишечника.

Ишиас требует проведения обязательной медикаментозной терапии, целью которой является купирование воспалительного процесса. При выявлении патологии больному назначаются:
- Нестероидные противовоспалительные препараты (обладающие жаропонижающим и болеутоляющим эффектом) и анальгетики: Анальгин, Целебрекс, Кетопрофен, Ибупрофен, Индометацин, Диклофенак и др.
- Мази для местного использования: Траумель С, Капсикам, Никофлекс, Випросал В, Финалгон.
- Хондропротекторы: Дона, Структум, Артра.
- Антибиотики широкого спектра действия.
- При отсутствии положительного результата показаны миорелаксанты, лекарства, влияющие на проведение нервных импульсов: Катадолон, Нейромидин.
При возникновении сильного болевого синдрома ставятся блокады из стероидных медикаментов (Дексаметазон, Дипроспан, Преднизолон).
Избавиться от болезненности помогают народные рецепты:
- Медовый массаж: натуральный продукт разогревают, смешивают со спиртом, втирают в проблемное место.
- Компресс с агавой: зеленые листья растения моют, прикладывают к пораженной зоне, закутывают сверху теплым платком.
- Ванночки: хвойные иголки заливают кипятком, проваривают на огне. Остывший отвар добавляют в воду для купания.
Ишиас требует комплексного лечения. Важно по возможности избавиться от причины заболевания, а не только устранить симптомы.
Пациенту важно помнить, что терпеть боль или неврологические нарушения нельзя ни в коем случае. При первых симптомах нужно обратиться за квалифицированной помощью и придерживаться назначенного лечения.
Необходимо соблюдать щадящий режим. Избегайте чрезмерных физических нагрузок. Но полностью переходить на постельный режим тоже не стоит. Кровать должна быть ровная и жесткая. В период обострения врачи рекомендуют совершать больше пассивных движений, чем активных.
Ни одна схема лечения ишиаса не возможна без назначения различных медикаментов.
К частым побочным эффектам этой группы препаратов относится их негативное влияние на слизистую желудка. Для профилактики этих осложнений дополнительно следует применять блокаторы протонной помпы (омез, омепразол, пантекс, проксиум).
При неэффективности НПВС назначают стероидные препараты. Они применяются коротким курсом. Эти лекарственные средства снимают воспаление, отек и боль.
Наиболее эффективным путем введения считается эпидуральный. Укол производится длинной иглой в эпидуральное пространство, не затрагивая спинной мозг. Таким образом повышается доступность лекарственного средства именно к месту воспаления.
В качестве поддерживающей медикаментозной терапии назначаются витамины группы В, пентоксифиллин для улучшения трофики нервной ткани и миорелаксанты для снятия спазма.
Ни одно неврологическое заболевание не обходится без физиотерапевтических методов лечения. Такой комплексный подход к терапии обеспечивает стойкие результаты и имеет хорошие отзывы у пациентов.
Также пациентам показаны процедуры УВЧ, фонофорез и электрофорез с лекарственными веществами. Ванны, как источник тепла и для расслабления мышц, используют во время обострения и в качестве профилактики рецидива заболевания.
Восстанавливающие упражнения из лечебной физкультуры и гимнастику применяются в фазе ремиссии. Оно направлены на закрепление результата лечения, а также помогают предотвратить обострение заболевания.
Лечение ишиаса народными средствами в домашних условиях носит больше симптоматический характер. Такими методами нельзя полноценно заменить медикаментозное лечение.
Также используют мази на основе конского каштана. Ее можно приготовить самостоятельно в домашних условиях, а также приобрести в аптеке. Для усиления эффекта необходимо намазать поясничный отдел спины и наложить согревающий компресс или обернуть спину теплым шарфом.
Ишиас успешно лечится компрессами на основе черной редьки. Для этого корень этого растения натрите на терке, заверните в льняную ткань и приложите на область поясницы. Сверху нужно утеплиться с помощью теплого шарфа или полотенца.
Вся представленная информация на этом сайте является исключительно справочной и не является призывом к действию. В случае обнаружения у себя каких-либо симптомов следует срочно обратиться к врачу. Не занимайтесь самолечением или определением диагноза.
Осложнения и профилактика

Если недуг игнорировать или лечить неправильно, то это грозит большой опасностью для здоровья человека. В случае возникновения осложнений:
- стопа теряет чувствительность, отвисает;
- нарушается двигательная функция конечности, мышцы ноги парализуются;
- проявляется дисфункция в работе выделительной системы (мочевого пузыря и кишечника).
С целью профилактики заболевания рекомендуют:
- следить за правильностью осанки, предупреждать сколиоз;
- избегать травмирований, переохлаждений в области поясницы;
- контролировать массу тела, не допускать ожирения;
- предупреждать, своевременно выявлять и лечить инфекционные поражения;
- укреплять мышцы спины, заниматься спортом.
Невропатия нервов требует немедленного реагирования. При появлении первых признаков воспаления нужно сразу же обратиться к врачу.
Дорсалгия (M54)
[код локализации см. выше]Исключена: психогенная дорсалгия (F45.4)
Неврит и радикулит:
- плечевой БДУ
- поясничный БДУ
- пояснично-крестцовый БДУ
- грудной БДУ
Исключены:
- невралгия и неврит БДУ (M79.2)
- радикулопатия при:
- поражении межпозвоночного диска шейного отдела (M50.1)
- поражении межпозвоночного диска поясничного и других отделов (M51.1)
- спондилезе (M47.2)
Исключены:
- поражение седалищного нерва (G57.0)
- ишиас:
- вызванный поражением межпозвоночного диска (M51.1)
- с люмбаго (M54.4)
Исключено: вызванное поражением межпозвоночного диска (M51.1)
Исключены: люмбаго:
- вследствие смещения межпозвоночного диска (M51.2)
- с ишиасом (M54.4)
Исключена: вследствие поражения межпозвоночного диска (M51.-)
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2017 2018 году.
Что вызывает патологию
Медики отмечают, что ишиас не является самостоятельным диагнозом, а совокупностью симптомов, возникающих при повреждении позвонков и дисков. Заболевание интересно говорит о себе — боль чувствуется в ноге или ягодичной области, однако истинная ее причина связана с позвоночником.

Данным термином называют состояние, сопровождающееся болями в ноге, ослаблением, онемением мышц. Обычно ишиас начинается на участке поясницы, а потом проходя через ягодицу, опускается ниже к седалищному нерву.
Приступ ишиаса вызывает поражение нервных корешков спинного мозга в пояснично-крестцовом отделе. Это могут быть межпозвоночные грыжи, стенозы позвоночного канала, остеохондрозы.
При грыже происходит выпячивание диска, находящегося между позвонками. В свою очередь, нервные корешки спинного мозга сдавливаются, вызывая боль.
В зависимости от причин возникновения различают два вида ишиаса:
- Первичный. Нерв поражается инфекцией или токсинами;
- Вторичный. Бедренный сустав или кость воспаляются из-за патологии внутренних органов.
Фармакодинамика
• НПВС — Производные уксусной кислоты и родственные соединения. • Офтальмологические средства.
Фармакологическое действие – противовоспалительное, жаропонижающее, антиагрегационное, анальгезирующее, противоревматическое. Ингибирует циклооксигеназу, в результате чего блокируются реакции арахидонового каскада и нарушается синтез ПГE2, ПГF2альфа, тромбоксана A2, простациклина, лейкотриенов и выброс лизосомальных ферментов;
подавляет агрегацию тромбоцитов; при длительном применении оказывает десенсибилизирующее действие; in vitro вызывает замедление биосинтеза протеогликана в хрящах в концентрациях, соответствующих тем, которые наблюдаются у человека. После введения внутрь полностью резорбируется, пища может замедлять скорость всасывания, не влияя на его полноту.
Cmax в плазме достигается через 1–2 В результате замедленного высвобождения активного вещества Cmax диклофенака пролонгированного действия в плазме крови ниже той, которая образуется при введении препарата короткого действия; концентрация остается высокой в течение длительного времени после приема пролонгированной формы, Cmax — 0,5–1 мкг/мл, время наступления Cmax — 5 ч после приема 100 мг диклофенака пролонгированного действия.
Концентрация в плазме находится в линейной зависимости от величины вводимой дозы. При в/м введении Cmax в плазме достигается через 10–20 мин, при ректальном — через 30 мин. Биодоступность — 50%; интенсивно подвергается пресистемной элиминации. Связывание с белками плазмы крови — свыше 99%. Хорошо проникает в ткани и синовиальную жидкость, где его концентрация растет медленнее, через 4 ч достигает более высоких значений, чем в плазме.
Примерно 35% выводится в виде метаболитов с фекалиями; около 65% метаболизируется в печени и выводится через почки в виде неактивных производных (в неизмененном виде выводится менее 1%). T1/2 из плазмы — около 2 ч, синовиальной жидкости — 3–6 ч; при соблюдении рекомендуемого интервала между приемами не кумулирует.
При местном нанесении проникает через кожу. При закапывании в глаз время наступления Cmax в роговице и в конъюнктиве — 30 мин после инстилляции, проникает в переднюю камеру глаза, в системное кровообращение в терапевтически значимых количествах не поступает. Ослабляет боль в состоянии покоя и при движении, утреннюю скованность, припухлость суставов, улучшает их функциональную способность.
При воспалительных процессах, возникающих после операций и травм, быстро облегчает как спонтанную боль, так и боль при движении, уменьшает воспалительный отек на месте раны. У пациентов с полиартритом, получавших курсовое лечение, концентрация в синовиальной жидкости и синовиальной ткани выше, чем в плазме крови.
Нозологии
• G43 Мигрень. • G54,1 Поражения пояснично-крестцового сплетения. • H10,5 Блефароконъюнктивит. • H10,9 Конъюнктивит неуточненный. • H16,2 Кератоконъюнктивит. • H18,3 Изменения оболочек роговицы. • H66 Гнойный и неуточненный средний отит. • I05-I09 Хронические ревматические болезни сердца. • J02,9 Острый фарингит неуточненный.
• J03,9 Острый тонзиллит неуточненный (ангина агранулоцитарная). • J06 Острые инфекции верхних дыхательных путей множественной и неуточненной локализации. • M06,9 Ревматоидный артрит неуточненный. • M10 Подагра. • M15-M19 Артрозы. • M16 Коксартроз [артроз тазобедренного сустава]. • M25,5 Боль в суставе.
• M45 Анкилозирующий спондилит. • M47 Спондилез. • M54,3 Ишиас. • M60 Миозит. • M65 Синовиты и тендосиновиты. • M71 Другие бурсопатии. • M77,9 Энтезопатия неуточненная. • M79,0 Ревматизм неуточненный. • M79,1 Миалгия. • M79,2 Невралгия и неврит неуточненные. • N23 Почечная колика неуточненная. • N70 Сальпингит и оофорит.
• N71 Воспалительные болезни матки, кроме шейки матки. • N73,2 Параметрит и тазовый целлюлит неуточненные. • N76 Другие воспалительные болезни влагалища и вульвы. • N94,6 Дисменорея неуточненная. • R52 Боль, не классифицированная в других рубриках. • R52,1 Постоянная некупирующаяся боль. • R52,2 Другая постоянная боль.
Как выявить и вылечить неврит седалищного нерва?
Воспаление и защемление седалищного нерва объединяются под названием ишиас. Эта патология обусловлена увеличением и сжатием нервного ствола в области между крестцом и поясницей. Неврит седалищного нерва, согласно МКБ — 10, является воспалением нервных структур, вызванным широким спектром причин.
Ишиас по сути является защитной реакцией организма на действие раздражителя, которая реализуется в форме болевого синдрома области поясницы, ног и ягодиц. Нередко наблюдается при беременности. Седалищный нерв иннервирует обширную область, которая включает в себя: ягодичные мышцы, мышцы бедра, область сустава тазобедренного, икроножные мышцы, область колена, мышцы ступней и пальцев ног, область сустава голеностопного, а также кожные покровы всей этой области.
Термин “неврит” может заменяться аналогичными, например: ишиас, ишиалгия, нейропатия седалищного нерва. Эти определения зафиксированы в МКБ — 10.
Лечение
Грамотное лечение направлено на то, чтобы симптомы были полностью устранены. Основное медикаментозное лечение включает обезболивающие и противовоспалительные средства. После купирования болевого синдрома тактика врача направлена на ликвидацию причины заболевания. При инфекционном воспалении назначаются противовирусные препараты и антибиотические препараты. При наличии опухоли и грыжи лечение предполагает хирургическое вмешательство. Посттравматическая патология также может этого потребовать.
Комментариев пока нет. Будь первым! 746 просмотров
Ишиас по сути является защитной реакцией организма на действие раздражителя, которая реализуется в форме болевого синдрома области поясницы, ног и ягодиц. Нередко наблюдается при беременности.
Рис. 167. Позиционирование зон воздействия при лазерной терапии неврита седалищного нерва. Условные обозначения: поз. «1» — проекция бедренного сосудисто-нервного пучка, поз. «2» — позиционирование и направление сканирования нерва, поз. «3» — зона сегментарной иннервации седалищного нерва, поз. «4» — подколенный сосудисто-нервный пучок.
Дополнительно выполняется воздействие на рецепторную зону седалищного нерва по передней поверхности голени и задней стороне бедра с захватом подколенной ямки, облучение бедренного и подколенного сосудисто-нервных пучков, воздействие на зону сегментарной иннервации нерва на уровне L1-L5.
Режимы облучения лечебных зон при лечении неврита седалищного нерва
Продолжительность курсового леченияпроцедур. Обязателен повторный лечебный курс через 3-4 недели.
Воспаление и защемление седалищного нерва объединяются под названием ишиас. Эта патология обусловлена увеличением и сжатием нервного ствола в области между крестцом и поясницей. Неврит седалищного нерва, согласно МКБ-10, является воспалением нервных структур, вызванным широким спектром причин.
Седалищный нерв иннервирует обширную область, которая включает в себя: ягодичные мышцы, мышцы бедра, область сустава тазобедренного, икроножные мышцы, область колена, мышцы ступней и пальцев ног, область сустава голеностопного а также кожные покровы всей этой области.
Этиология
Ишиас может возникать по ряду причин. К ним относят следующие патологии, часть которых включена в МКБ-10:
- остеохондроз позвоночника, локализованный в пояснично-крестцовом отделе;
- межпозвоночные грыжи;
- травмы сустава в крестцово-подвздошной области;
- воспаление этих же суставов;
- внутренние кровотечения;
- ревматизм;
- раздражение нерва близко расположенной опухолью;
- диабет;
- гинекологические патологии;
- инфекции;
- сужение канала спинного мозга;
- спондидолистоз;
- переохлаждение;
- мышечный спазм;
- физические перегрузки;
- тромбы;
- абсцессы;
- болезнь Лайма;
- фибромиалгия;
- Синдром Рейтера;
- поздние сроки беременности.
Диагностика
Прежде, чем лечить, врач ставит диагноз, ориентируясь на такие симптомы, как повышение температуры тела в момент болевого приступа, онемение ног и тазовой области, гиперемия кожных покровов спины в пояснично-крестцовом отделе, а также недержание мочи и кала.

Эффективное лечение предполагает выяснение природы возникновения неврита, после чего нужно принять меры для устранения провоцирующего фактора. Также лечащий врач назначает в обязательном порядке:
- биохимические и клинические анализы;
- консультацию невролога, вертебролога, ревматолога, сосудистог хирурга;
- рентген;
- электромиографию;
- МРТ или КТ;
- лекарственные препараты;
- массаж.
Симптом Ласега — трудность поднятия разогнутой ноги;
Симптом посадки — сложность посадки при разогнутой нижней конечности.
Лечение
При инфекционном воспалении назначаются противовирусные препараты и антибиотические препараты. При наличии опухоли и грыжи лечение предполагает хирургическое вмешательство. Посттравматическая патология также может этого потребовать.
Важным моментом для того, чтобы лечить неврит эффективно, является обеспечение полного покоя пациента с ишиасом независимо от причины его возникновения.
В течение всего периода обострения необходимо соблюдать постельный режим и периодически делать лечебный массаж.
Также следует осторожно проводить лечение при беременности.
Что это такое
Ишиас — заболевание воспалительного характера, которое не является самостоятельным, а представляет симптоматический комплекс, который вызван патологическими изменениями в поясничном отделе позвоночного столба. Дегенеративные процессы, происходящие в позвоночнике, приводят к сдавливанию корешков нерва, что вызывает у человека сильные боли в бедре, подколенной ямке, голени и стопе.
Основными причинами возникновения ишиалгии можно считать:
- грыжа межпозвонковых дисков;
- остеохондроз;
- стеноз поясничного отдела;
- спондилолистез;
- беременность (из-за смещения центра тяжести);
- травмы, повлекшие перелом позвоночника, смещение межпозвоночных дисков;
- высокая физическая нагрузка на отделы позвоночника;
- переохлаждение поясничной области;
- нарушение функции крестцово-подвздошного сустава
- воспаления суставов;
- вирусные поражения нерва;
- опухоль спинного мозга ;
- сахарный диабет.
В общую группу риска по возникновению ишиалгии входят:
- люди старшей возрастной категории (из-за возрастных изменений межпозвоночных дисков);
- люди, работа которых связана с регулярным и длительным поднятием тяжестей;
- люди, ведущие сидячий образ жизни.
Так же распространенной причиной ишиаса является остеохондроз. От чего он возникает и как его лечить читайте тут .
Симптомы
Главным признаком появления ишиаса — сильная боль, которая распространяется по ходу всего нерва. Боль резкая, внезапная, обычно начинается в виде прострела от области поясницы до самой пятки. Случается, что болезнь проявляет себя слабыми болями и дискомфортом в пояснице, ощущением тяжести в ногах и усталостью в области спины. Именно такое проявление чаще всего путают с обычным переутомлением и оттягивают поход к специалисту.
Кроме болезненности через некоторое время отмечается мышечная атрофия нижних конечностей.
Другими симптомами ишиалгии являются:
- нарушение двигательных способностей (боль мешает стоять, ходить, совершать даже элементарные движения);
- потеря чувствительности в ногах;
- ограниченные возможность при поднятии стопы или сгибании в колене;
- покалывание, жжение, онемение, ощущение «мурашек» в конечностях.






