Люмбагоишалгия симптомы лечение

Классификация
В зависимости от причины, вызвавшей болевой синдром, различают следующие виды люмбоишиалгии:
- Вертеброгенная: дискогенная (из–за грыжи межпозвоночного диска), спондилогенная (развивается вследствие прогрессирования остеохондроза), корешковая (при сдавлении корешков спинномозговых нервов).
- Ангиопатическая. Возникает вследствие поражения сосудов в области поясницы и нижних конечностей.
- Миофасциальная. Основными причинами данного вида люмбоишиалгии являются воспалительные заболевания мышц и фасций.
- При заболеваниях внутренних органов, патологии тазобедренного сустава.
По частоте возникновения приступов различают острую и хроническую люмбоишиалгию. В зависимости от распространенности боль в области поясницы и нижней конечности бывает:
- правосторонняя;
- левосторонняя;
- билатеральная (с двух сторон).
По преобладанию характерных жалоб и клинической картины выделяют люмбоишиалгию:
- мышечно-тоническую;
- вегетативно–сосудистую;
- нейродистрофическую.
По течению заболевания:
- мышечно-скелетная;
- нейрососудистая;
- нейродистрофическая;
- невропатическая.
Причины люмбалгии
Обычно при люмбоишиалгии болевые приступы возникают резко, в результате:
- поднятия тяжелых предметов,
- длительного нахождения в неудобных или вынужденных позах,
- неловких и резких движений.
Основными причинами развития люмбоишиалгии являются:
- грыжи или протрузии межпозвоночных дисков.
- деформирующие остеоартрозы,
- возрастные изменения позвоночника после тридцати лет,
- хронический стресс,
- лишний вес,
- беременность,
- нарушенная осанка,
- тяжелые физические или спортивные нагрузки,
- травмы позвоночника,
- переохлаждения области позвоночника,
- инфекционные болезни,
- артриты, фибромиалгии.
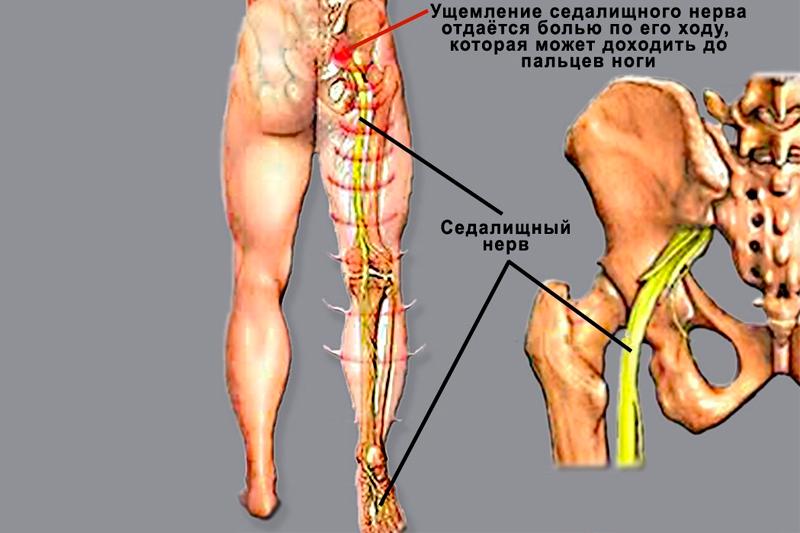
Основными причинами возникновения боли по ходу седалищного нерва и в поясничной области являются:
- резкое поднятие тяжестей;
- нахождение в неудобной для позвоночника позе;
- неловкие движения (например, повороты вокруг оси позвоночника).
Кроме этого к появлению люмбоишиалгии могут привести следующие заболевания:
- протрузия дисков или межпозвонковые грыжи;
- остеопороз;
- нарушения осанки (сколиоз, патологический кифоз);
- беременность;
- избыточный вес;
- заболевания суставов;
- переохлаждение в области поясницы;
- ОРВИ;
- фибромиалгии;
- деформирующий остеоартроз тазобедренного сустава;
- заболевания органов малого таза (преимущественно опухолевой природы);
- болезни сосудов, приводящие к нарушению кровообращения в области поясницы;
- травматические повреждения позвоночника;
- инфекционные заболевания, характеризующиеся поражением нервных стволов;
- ревматические болезни.
Люмбоишиалгия чаще всего возникает как один из симптомов заболеваний позвоночника (остеохондроз, спондилоартроз, межпозвонковые грыжи поясничного отдела, спондилолистез и др.). Несколько реже причиной люмбоишиалгии является миофасциальный синдром (мышечный или внесуставной ревматизм, синдром чрезмерной нагрузки, мышечная боль напряжения), поражающий мышцы нижний части спины.
Провоцировать появление люмбоишиалгии может раздражение костных, связочных и мышечных структур. Например, у пациентов пожилого возраста причиной болевых ощущений в пояснице с иррадиацией в нижнюю конечность нередко становится коксартроз (деформирующий остеоартроз тазобедренного сустава).
Провоцирующими люмбоишиалгию факторами являются:
- длительное пребывание в неудобной позе;
- переохлаждение;
- резкие повороты туловища;
- перегревание с последующим слишком быстрым охлаждением тела.
В группу риска по люмбоишиалгии входят люди с хроническими заболеваниями позвоночника, лишним весом, выполняющие тяжелую физическую работу или длительное время в течения дня пребывающие в вынужденном положении (водители транспорта, рабочие на конвейере и т. д.).
Патологический механизм люмбоишиалгии зависит от причины, лежащей в ее основе. К таким причинам относятся:
- Синдром грушевидной мышцы. Грушевидная мышца располагается под ягодичной мышцей. Сдавление нервных корешков L5 или S1, возникающее на фоне остеохондроза или межпозвонковых грыж, а также неудачные инъекции в ягодичную область способствуют значительному повышению тонуса грушевидной мышцы. Это, в свою очередь, приводит к сдавливанию седалищного нерва и проходящих в подгрушевидном пространстве кровеносных сосудов.
- Межпозвонковая грыжа. Дегенеративные процессы, протекающие в ткани межпозвонкового диска, приводят к сдавливанию корешков седалищного нерва и возникновению асептического воспаления. При этом раздражаются моторные и сенсорные нервные волокна, что сопровождается появлением отраженной боли.
- Фасеточный синдром. Обусловлен ограничением подвижности или, наоборот, патологической подвижностью позвоночника, связанной с деформирующим остеоартрозом фасеточных суставов. В результате у пациента возникают отраженные боли, т. е. появляются признаки люмбоишиалгии.
Люмбалгия (боль в пояснице) — это подострая или хроническая боль в пояснице в результате заболеваний структур позвоночника. Люмбалгия встречается преимущественно при остеохондрозе поясничных межпозвонковых дисков. У взрослых, в детском и юношеском возрасте люмбалгия встречается примерно одинаково часто у мальчиков и девушек, лишь в возрасте 17-18 лет преобладают лица мужского пола.
Клинически люмбалгия проявляется наличием умеренно или слабо выраженного болевого синдрома в пояснице и признаков рефлекторно-тонической мышечной защиты позвоночника.
Люмбалгия (боль в пояснице) — это подострая или хроническая боль в пояснице в результате заболеваний структур позвоночника.
Появлению болей при люмбалгии обычно предшествуют различные внешние воздействия на структуры позвоночника:
- ушиб поясницы
- систематическое физическое переутомление или чрезмерное физическое усилие
- резкие и порывистые движения
- работа в неудобной позе
- переохлаждение
- острые респираторные заболевания
- обострение очагов фокальной инфекции
Установлено также, что возникновение боли при люмбалгии у детей нередко совпадает с интенсивным увеличением роста (до 8-10 см за год) и массы тела, что способствует развитию нестабильности позвоночника. Примерно у 20% больных с люмбалгией, в основном у подростков, в пояснично-крестцовой области выявляются поперечно расположенные белесоватые полоски (растяжки, striae distensae). Это является косвенным подтверждением костно-мышечной неадекватности в период интенсивного роста скелета.
При обследовании больных детей с люмбалгией в большинстве случаев определяется болезненность паравертебральных точек и остистых отростков. Напряжение поясничных мышц у детей при люмбалгии устанавливается примерно в 25% случаев, что намного реже, чем у взрослых. Редкую встречаемость данного мышечно-тонического синдрома при люмбалгии можно объяснить тем, что напряжение паравертебральных мышц зависит в основном от выраженности боли и является защитным рефлексом для иммобилизации поражённого отдела позвоночника.
Симптомы провокации боли («натяжения») при люмбалгии умеренно или слабо выражены и определяются примерно у 1/3 больных: наиболее часто выявляются симптом Ласега и в единичных случаях — Нери, Дежерина, Вассермапа, Мацкевича. Двигательные нарушения и изменения сухожильно-надкостничных рефлексов при люмбалгии отсутствуют. При люмбалгии в чистом виде не бывает также нарушений чувствительности.
На рентгенограммах позвоночника у детей и подростков часто (примерно в 50%) определялась сглаженность поясничного лордоза и грыжи Шморля. Грыжи Шморля обычно множественные, больших размеров, нередко располагаются в передних отделах площадок верхних поясничных позвонков, иногда вызывают деформацию и снижение высоты 1 или 2 позвонков.
В нижние поясничные позвонки диски обычно пролабируют в задние половины площадок. Небольшие единичные грыжи Шморля, вероятно, не имеют клинического значения. В некоторых случаях они значительно отличаются от классических грибовидных шморлевских хрящевых узелков и являются отражением распространённого поражения межпозвонковых дисков.
Болевой синдром (люмбалгия) при наличии множественных грыж Шморля в большинстве случаев отличается стойкостью и с трудом поддаётся консервативной терапии. Несколько реже при люмбалгии определяется небольшой анталгический сколиоз поясничного отдела позвоночника, часто сочетающийся со сглаженностью поясничного лордоза. Снижение высоты межпозвоночных промежутков встречалось крайне редко.

Течение люмбалгии может быть длительным, хроническим, при этом чередуются периоды ремиссий и рецидивов болей в пояснице. Даже после исчезновения болевого синдрома при люмбалгии долго сохраняется чувство дискомфорта в пояснице, что свидетельствует о неполноценном или же не проведённом до конца лечении и реабилитации пациента.
Больной с люмбаго, люмбалгией и люмбоишиалгией должен соблюдать постельный режим в течении 3-5 дней и по возможности лежать на жёсткой поверхности. Рекомендуется в положении лёжа под колени подкладывать свёрнутое одеяло или подушку для разгрузки мышц поясницы. В положении на боку облегчение при люмбаго, люмбалгии и люмбоишиалгии может давать лежащая между колен подушка или валик.
При передвижении или сидении пациенту с люмбаго, люмбалгией и люмбоишиалгией следует предварительно в положении лёжа одевать пояснично-крестцовый корсет.
Из медикаментов при люмбаго, люмбалгии и люмбоишиалгии назначают дегидратирующие препараты (фуросемид, диакарб, лазикс), обезболивающие и нестероидные противовоспалительные средства (анальгин, реводипа, реопирин, ибупрофен, вольтарен, диклофенак, ксефокам, мовалис) в сочетании с нейропсихотропными (радедорм, медазепам, ниаламид) препаратами. В ряде случаев при люмбаго эффективными могут оказаться аналоги карбамазепина (лучше финлепсин).
В дальнейшем самим пациентом с люмбаго, люмбалгией и люмбоишиалгией по возможности выбираются профессии, при которых не имеют место повышенные физические нагрузки на позвоночник, перепады температуры на рабочем месте, воздействие вибрации, длительная работа в вынужденном однообразном положении.
В межпозвонковые суставы поясничного отдела позвоночника (фасеточные суставы) также могут быть произведены лечебные блокады. Блокады с местным анестетиком и гормональными препаратами производятся для ускорения снятия боли и воспаления и получения скорейшего положительного клинического эффекта.
Обычно для лечебных блокад достаточно низких доз анестезирующего средства (новокаин, лидокаин) и кортизона, вводимого в просвет поражённого сустава.
При сочетании с правильно подобранным режимом физиотерапии, эти лечебные блокады могут дать хороший и долгосрочный эффект при лечении люмбаго, люмбалгии и люмбоишиалгии у пациента с остеохондрозом позвоночника.
Патогенез люмбоишиалгии
Патогенез люмбоишиалгии напрямую связан с причиной, которая его спровоцировала. Например, синдром грушевидной мышцы обычно возникает при остеохондрозе, при котором область поврежденного межпозвоночного диска становится источником патологических импульсов. При этом нервная система пациента воспринимает такие импульсы как боль и делает все возможное для ее устранения за счет повышения тонуса мышц или обездвиживания зоны поражения.

Причиной люмбоишиалгии может также стать межпозвоночная грыжа, патологические процессы при которой ведут к сужению просвета канала позвоночного столба. Это в дальнейшем приводит к сдавливанию и воспалению седалищного нерва. В результате моторные и сенсорные нервные волокна раздражаются, что провоцирует болевой синдром. Боль также появляется в результате тяжелого течения грыжи или ее осложнений.
Лечение люмбаго, люмбалгии и люмбоишиалгии
Синдром люмбалгии чаще всего возникает на фоне остеохондроза и нарушения обмена веществ в позвоночнике. Из-за дистрофических процессов в позвоночнике уменьшается расстояние между позвонками. Это приводит к сжатию нервных корешков спинного мозга. В ответ на сдавливание возникает мышечный спазм и люмбалгия.
В области поясницы появляются мышечные уплотнения. Они болят при прощупывании, пациент вздрагивает от боли при надавливании на них. Человеку трудно выполнять домашнюю работу: гладить, мыть посуду. Он не может свободно наклоняться, долго стоять, ему хочется сесть или лечь. Симптомы люмбалгии обостряются на 4–5 день, затем они могут ослабевать. Болезненные ощущения могут сохраняться до 3 месяцев.
Срочно обратитесь к врачу, если боль в пояснице длится больше 6 недель или сопровождается травмой, резкой потерей веса, повышенной температурой, остеоартрозом или онкозаболеванием.
Тяжёлое осложнение люмбалгии — люмбоишиалгия. Она сопровождается болью, жаром или похолоданием в пояснично-крестцовом отделе. Боль возникает внезапно, чаще с одной стороны, отдаёт в ягодицы и заднюю поверхность ноги до колена. Через несколько дней боль спускается ниже, человеку трудно выпрямить ногу, он начинает сильно хромать.
Люмбалгия без лечения приводит к онемению ног. Это типично для ишиаса, который может сопровождаться выпадением межпозвоночного диска. Особенно опасно сдавливание корешков спинного мозга — оно может привести к параличу ног.
Ноющие боли в пояснице появляются из-за остеохондроза, сколиоза, межпозвоночной грыжи, смещения позвонков и переломов, перенапряжения мышц и связок спины. Причинами люмбалгии являются выпадение межпозвоночного диска, ревматические и инфекционные заболевания, остеоартроз, спондилоартроз, в редких случаях — опухоли.
Приступ люмбалгии провоцируют:
- большая физическая нагрузка;
- резкий наклон, поворот;
- лишний вес, неправильное питание;
- перепады температуры, переохлаждение;
- стресс, травмы, хроническое недосыпание;
- долгое нахождение в одной позе.
Острая люмбалгия возникает внезапно после подъёма тяжестей или резкого неловкого движения. Чаще всего у человека нарушены обменные процессы в позвоночнике. Боль в пояснице уменьшается в лежачем положении и усиливается при любом движении. Эта форма болезни может резко пройти.
Хроническая люмбалгия может стать продолжением острой формы или появиться независимо от неё. Хроническая форма болезни возникает из-за артроза фасеточных суставов, миофасциального синдрома, спондилолистёза или спондилолиза, нестабильности позвонков. При хронической люмбалгии позвоночника лечение будет сложнее, ввиду большей «запущенности» ситуации.
Для работы за компьютером выбирайте кресло с анатомической формой и опирайтесь на спинку, это уменьшает нагрузку на позвоночник. Не поднимайте большой вес. При поднятии тяжестей сгибайте ноги в коленях, держите спину прямо, поднимайте груз за счёт мышц рук и ног, а не спины. Распределяйте тяжёлый груз в обе руки или носите рюкзак.
Необходимо также правильно питаться, выстраивая рацион таким образом, чтобы в употребляемой пище содержалось достаточное количество минералов, белков и витамина D. Рекомендуется избегать распространённых вредных привычек, вроде курения или обильного употребления алкоголя.
Чтобы не допустить возникновения люмбалгии при беременности, настоятельно рекомендуется, начиная с шестого месяца, носить поддерживающий бандаж.
Клинические признаки патологии проявляются крайне остро. Обычно резкие прострелы появляются после воздействия на организм провоцирующих факторов.

Для люмбоишиалгии характерны такие симптомы:
- Болевой синдром. Сильнейший дискомфорт локализуется в районе поясницы. Боль может быть острой, пульсирующей, жгучей, простреливающей.
- Локализация дискомфорта. Мучительные ощущения распространяются от позвоночного столба влево и вправо. Они распространяются на ягодицу (одну либо обе). Боль иррадиирует в ногу (или ноги), по задней стороне конечности, доходя до стопы, а иногда и до пальцев.
- Ограничение движений. Любые нагрузки, воздействие холода, переутомление приводят к нарастанию боли. Человек не может совершать повороты тела, ему сложно наклониться. При попытке наступить на больную ногу возникает резкая жгучая боль.
- Изменение кожного покрова. Эпидермис на поражённой конечности меняет свой оттенок. Он становится очень бледным, мраморным. Во время прикосновения к конечности отмечается похолодание.
- Нарушение чувствительности. Изменения наблюдаются по ходу воспалённого седалищного нерва. Пациент может жаловаться на снижение чувствительности, появление зуда, жжения.
- Повышение температуры. Такая симптоматика встречается в отдельных случаях. Может наблюдаться даже жар, озноб или зябкость.
- Утрата контроля. При тяжёлом протекании патологии могут произойти самопроизвольные мочеиспускания или акты дефекации.

Основной симптом — это появление острой боли в районе поясницы, отдающий в ногу
При люмбоишиалгии характерны следующие проявления со стороны поясницы и нижних конечностей:
- возникновение болей в пояснице, которые отдают в одну или реже в обе ноги,
- движения в поясничном отделе резко ограничиваются,
- боли в пояснице усиливаются при смене положения тела,
- пациент вынужден принимать особое положение – согнувшись вперед и наклонившись,
- в ноге боли проходят по ягодице, задне-наружной поверхности бедра, колене и частично икроножной мышце,
- по ходу нерва может быть чувство зуда, жжения, жара или наоборот, резкого похолодения,
- кожа больной ноги обычно имеет бледный цвет, может иметь мраморную окраску, холодная на ощупь,
- попытки движения и полноценного наступания на ногу вызывают резкую боль, которая имеет характер жгучей, нарастающей и ноющей.
- боли становятся сильнее при охлаждении, простуде, обострении хронической патологии, переутомлении, после тяжелых физических нагрузок.
Обычно возникают люмбоишиалгии на воне прогрессирующего остеохондроза.
При острой люмбоишиалгии эти явления выражены сильно и резко, при хроническом течении могут проявляться периодами – с активацией и затуханием, волнообразно.
Для люмбоишиалгии характерны следующие общие симптомы:
- ограничение подвижности в поясничном отделе;
- фиксация спины в положении, при котором она слега согнута вперед;
- возникновение во время движений боли по ходу нерва;
- резкое усиление боли при внезапной перемене положения тела;
- изменение температуры и оттенка покровов ног из-за нарушения процесса кровенаполнения;
- сильная боль при попытке стать на ногу;
- боли в ноге проходят в основном по колену, ягодице, наружной поверхности бедра;
- по ходу нерва нередко возникает чувство жара, жжения, зуда или похолодания;
- боли резко усиливаются при простуде, переохлаждении, обострении хронических заболеваний, переутомлении;
- наблюдается скованность поясницы во время ходьбы, может возникнуть сколиоз;
- диагностируется симптом Минора — больной при смене положения сначала переворачивается на здоровую сторону, после чего подтягивает больную ногу.
Симптомы люмбоишиалгии могут отличаться между собой в зависимости от формы. Всего выделяют четыре формы люмбоишиалгии:
- Мышечно-скелетная
- Нейродистрофическая
- Нейрососудистая
- Невропатическая
- стреляющие боли радикулярного характера, которые отдают в икру, бедро, ягодицу, стопу, а также усиливаются при движении в поясничном отделе;
- наличие различных симптомов выпадения поврежденного корешка (выпадение или снижение сухожильных рефлексов, гипестезии, атрофии или гипотрофии мышц с формированием периферических парезов).
Причиной возникновения этой формы заболевания может стать изолированный мышечно-тонический синдром, имеющий вертеброгенный характер. Болевые импульсы при этом обычно локализуются в капсулах межпозвонковых суставов, рецепторах фиброзного кольца, капсулах межпозвоночных дисков. Нередко причиной возникновения болей в области позвоночника становится патология фасеточных суставов. При этом кажется, что боль затрагивает нервные корешки и отдает в ногу, в результате чего возникает мышечный спазм. Таким образом боль становится причиной мышечного спазма, после которого она усиливается.
Мышцы при этом находятся в состоянии спазма, а боль отдает в ногу, но не доходит до стопы. По своему характеру боль существенно отличается от радикулярой, имеет ноющий характер, а также проявляется разной интенсивностью. Мышечно-скелетная люмбоишиалгия может возникнуть также из-за миофасциального болевого синдрома, который возникает в случае перегрузки ранее нетренированных мышц, суставной патологии, болезни висцеральных органов, аномалий развития. Симптомы патологии — спазмированные мышцы и болезненные уплотнения в мышцах.
Данная форма патологии возникает на фоне мышечно-тонического рефлекса. Наиболее частые ее проявления — периартроз коленного сустава, локализация боли в пояснице и ее последующее перемещение в коленный сустав. Основные отличительные признаки патологии — выраженные боли в пояснице, которые беспокоят пациента в течение нескольких лет, невосприимчивость к медикаментозному лечению, наличие на одной ноге поражения крупного сустава. У пациента с этой формой наблюдаются патологические изменения в суставах. Этим изменениям подвергаются крупные суставы: коленные, голеностопные, тазобедренные.
Развитие патологии у большинства пациентов возникает зачастую из-за переохлаждения. У больных при этом наблюдается зябкость, онемение левой или правой ноги, боли, чувство тяжести. Во время клинического осмотра врач диагностирует вегетативные нарушения, которые проявляются сухостью кожи, изменением ее окраски, отечностью в области голени. У больных также может быть диагностирован синдром псевдоэндартериита, для которого характерна бледность пальцев.
К основным клиническим проявлениям этого типа заболевания относятся:
Обычно для постановки точного диагноза врач не ориентируется исключительно на наличие болезненных ощущений в зоне корешков. Поставить диагноз врач может при наличии симптомов выпадения поврежденного корешка. Необходимо также учитывать, что на данный вид заболевания приходится около 5% случаев.
Диагностика и лечение люмбоишиалгии
Если пациента мучает боль в области поясницы, и дискомфорт распространяется на ноги, необходимо обязательно отправиться на приём к невропатологу.
Для правильной постановки диагноза, а также исключения иных патологий, будут проведены следующие исследования:
- Общий осмотр и изучение жалоб больного. Мероприятие направлено на исключение тревожных сигналов, характеризующих такие патологии, как инфекции позвоночника, онкологию.
- Тест Ласега. Пациент ложится на спину. Доктор просит его поднять ногу. Затем врач тянет стопу больного. При ущемлении седалищного нерва пациент ощутит усиление дискомфорта.
- Рентгенография позвоночника. Мероприятие даёт возможность выявить различные болезни ОДА.
- Магниторезонансная или компьютерная томография. Детальное и точное изучение нарушений, произошедших в тазобедренном суставе.
- Денситометрия. Данный вид диагностики определяет плотность костей и позволяет на ранних стадиях выявить остеопороз.
- Анализы крови. Они определяют аутоиммунные процессы и воспалительные реакции, протекающие в организме.
Введя в свою жизнь простые рекомендации можно максимально снизить риск возникновения люмбоишиалгии.
Врачи рекомендуют:
- Не находиться длительное время в неудобной позе.
- Избегать неудобной обуви, а женщинам отказаться от высокого каблука.
- Не носить чрезмерные тяжести.
- Выбирать только удобные кресла и стулья.
- Проводить расслабляющую гимнастику на работе.
- Снижать вес до нормальных показателей.
- Защитить организм от переохлаждений.
- Уделять своевременное внимание всем заболеваниям ОДА.
Диагностика люмбоишиалгии начинается с клинического осмотра пациента, в ходе которого выявляются признаки натяжения седалищного нерва, возможные симптомы воспалительного или онкологического процесса. При пальпации точки выхода седалищного нерва на бедро происходит резкое усиление болевых ощущений.
С целью выявлении основной патологии, которая привела к появлению люмбоишиалгии (патология позвоночника, тазобедренных суставов, органов брюшной полости и малого таза), проводится инструментальное обследование:
- рентгенография поясничного отдела позвоночника (обнаруживаются остеофиты, неравномерное сужение позвоночного канала, гипертрофия суставных отростков, склероз замыкательных пластин, снижение высоты межпозвонковых дисков);
- радиоизотопная сцинтиография позвоночника;
- компьютерная или магниторезонансная томография;
- миелография – метод показан пациентам с симптомами компрессионной миелопатии (сдавлением структур спинного мозга);
- ультразвуковое исследование органов брюшной полости и почек;
- экскреторная урогрофия;
- люмбальная пункция с последующим лабораторным анализом полученной спинномозговой жидкости – показана при подозрении на инфекционно-воспалительный процесс.
При необходимости пациенты с люмбоишиалгией направляются на консультацию к другим узким специалистам (гастроэнтерологу, урологу, гинекологу, ортопеду, вертебрологу).
Люмбоишиалгия — это подострая или хроническая боль в пояснице, отдающая (иррадиирующая) в одну или обе ноги.
Люмбоишиалгия по клиническим проявлениям и симптомам имеет некоторые общие черты с люмбалгией:
- при люмбоишиалгии и люмбалгии у пациента выявляется умеренно или слабо выраженный болевой синдром
- у люмбоишиалгии и люмбалгии одинаковая частота встречаемости у детей и взрослых мужского и женского пола
- люмбоишиалгия и люмбалгия рассматриваются как рефлекторные синдромы поражений периферической нервной системы в результате заболеваний позвоночника
Однако между люмбоишиалгией и люмбалгией имеется ряд количественных и качественных различий. Так, при люмбоишиалгии практически во всех случаях определяются симптомы натяжения, а напряжение поясничных мышц выявляется значительно реже, чем у взрослых с данной патологией и у детей с люмбалгией. В отличие от люмбалгии, у больных люмбоишиалгией иногда определяется лёгкая гипалгезия на стопах, на стороне локализации боли может быть небольшая гипотония и гипотрофия мышц бедра и голени.

Различают несколько клинических вариантов люмбоишиалгии:
- люмбоишиалгия с ведущими мышечно-тоническими
- люмбоишиалгия с вегетативно-сосудистыми проявлениями
- люмбоишиалгия с нейродистрофическими проявлениями
В детском возрасте при люмбоишиалгия существенно преобладают мышечно-тонические расстройства, значительно реже — вегетативно-сосудистые нарушения, а нейродистрофическая форма люмбоишиалгия у детей и подростков не выявлялась, однако это не исключает возможности её существования в этом возрасте.
На рентгенограммах позвоночника с такой же частотой, как и при люмбалгии, обнаруживается сколиоз поясничного отдела позвоночника, нередко сочетающийся со сглаженностью поясничного лордоза. В то же время значительно реже, чем при люмбалгии, обнаруживаются грыжи Шморля, чаще встречаются такие косвенные признаки поясничного остеохондроза, как снижение высоты межпозвонковых промежутков, «рыбьи позвонки», боковое смещение тела позвонка.
Врождённые аномалии развития пояснично-крестцового отдела позвоночника встречаются значительно чаще, чем при других клинических проявлениях поясничного остеохондроза (50%). Они сами по себе не приводят к возникновению пояснично-крестцовых болей (люмбоишиалгии), однако способствуют снижению статической устойчивости позвоночника и ускоряют развитие дегенеративных изменений в смежном с аномалией в межпозвонковом диске при повышенной физической нагрузке.
Собрав полную информационную картину, лечащим врачом устанавливается соответствующий диагноз и лечебная программа дальнейших действий. Пациенту следует знать, что домашняя лечебная профилактика одними лишь народными средствами будет наименее эффективным способом терапевтического воздействия на неврологическую проблему. Положительной динамикой процесса выздоровления будет являться комплексная терапия, назначенная лечащим врачом.
Схема системного комплексного лечения предусматривает:
- медикаментозные лекарственные препараты;
- физиотерапевтическое воздействие – электрофорез, иглоукалывание, магнитотерапия и т. д.;
- лечебно-профилактическое восстановление гимнастикой;
- массаж для спины и поясницы;
- профилактическое лечение люмбоишиалгии в домашних условиях народными средствами.
Медикаментозное лечение предусматривает различные лекарства и препараты обезболивающего, противовоспалительного и седативного действия. При острой вспышке люмбаго с ишиасом эффективно назначение новокаиновой блокады, которая позволит купировать болевой приступ и снять воспалительные процессы. Подбор лекарственных фармацевтических комбинаций проводится в индивидуальном порядке. Иногда комплекс терапевтического медикаментозного лечения люмбаго с ишиасом у мужчин отличается от женской терапии люмбоишиалгии.
Первый шаг в диагностике причины люмбоишиалгии – поход к врачу. Врач, в первую очередь, должен убедиться, что боль вызвана защемлением седалищного нерва. Для этого используется тест Ласега.
Во время прохождения теста пациента ложится на спину. Врач просит пациента поднять ногу и поднимает стопу пациента. Если такое положение вызывает или усугубляет боль, это обычно является показателем поражения седалищного нерва.
На осмотре врач-невролог также подробно узнает у пациента о состоянии его здоровья и заболеваниях и травмах, предшествующих возникновению люмбоишиалгии. Врач будет искать тревожные признаки, свидетельствующие о наличии серьезного заболевания, например, синдрома конского хвоста, инфекции позвоночника или рака.
Такими тревожными симптомами для синдрома конского хвоста являются:
- Онемение в ягодице, пояснице и ноге;
- Потеря контроля за мочеиспусканием и/или дефекацией;
- Ощущение слабости в ноге и стопе.
Симптомы, которые говорят о возможности наличия рака или инфекции, могут быть следующими:
- Пациент старше 50 лет и никогда до этого не страдал от боли в спине;
- Пациент является раковым больным;
- У пациента присутствуют жар, озноб или необъяснимая потеря веса;
- Пациент недавно перенес бактериальную инфекцию, например, инфекцию мочеполовых путей;
- Пациент страдает заболеванием, ослабляющим имунную систему (например, ВИЧ);
- У пациента наблюдается структурная деформация позвоночника.
После осмотра врач направит пациента на дальнейшие обследования для подтверждения диагноза.
Такими обследованиями могут быть:
- Анализ крови для выявления инфекции;
- Рентгенография;
- Компьютерная томография (КТ) или магнитно-резонансная томография (МРТ).
МРТ использует сильные магнитные волны для создания детализированного изображения внутренних органов и структур. С помощью МРТ можно диагностировать любую проблему во всех позвоночных структурах, включая межпозвонковые диски и нервную ткань.
МРТ является золотым стандартом исследования при люмбоишиалгии, то есть начинать диагностику необходимо с проведения магнитно-резонансной томографии.
Диагностирование люмбоишиалгии начинается с клинического осмотра пациента. Во время осмотра врач проводит динамическое и статическое исследование позвоночника, проверяет состояние седалищного нерва, выявляет признаки новообразований или инфекции. Основным симптомом заболевания, на который обязательно обращает внимание невролог, является резкое усиление боли при пальпации точки выхода седалищного нерва к бедру. Во время клинического осмотра дополнительно исследуются органы брюшной полости и таза.
Наиболее точным инструментальным методом диагностики патологии по праву считается рентгенография поясничного отдела. С ее помощью удается обнаружить понижение высоты межпозвоночных дисков, гипертрофию суставных отростков, склероз замыкательных пластин, неравномерное сужение позвоночного канала.
Диагностика и лечение люмбоишиалгии
Лечение люмбоишиалгии зависит от причины этого состояния. Наиболее часто причиной является межпозвонковая грыжа. Лечение межпозвонковой грыжи лучше проводить консервативными методами, так как оперативное лечение малоэффективно.
Посмотрите результаты консервативного лечения межпозвонковой грыжи.
К борьбе с люмбоишиалгией необходимо подходить комплексно. Лечением заболевания занимаются неврологи, терапевты и ортопеды. Для каждого больного комплекс лекарственных средств и физиотерапевтических процедур врачи подбирают сугубо индивидуально.
Общие рекомендации
Пациенты с обострением люмбоишиалгии в большинстве случаев проходят лечение в домашних условиях. Госпитализация необходима только в крайних случаях.

При сильной боли врачи рекомендуют носить корсет
При ярко выраженном болевом синдроме врачи рекомендуют соблюдать следующие правила:
- Постельный режим. Чтобы разгрузить поражённые участки, необходимо исключить любые активные движения и физические нагрузки.
- Водный режим. Рекомендуется немного снизить потребление жидкости, чтобы обезопасить конечность от дополнительной отёчности.
- Специальные приспособления. Врач может порекомендовать пациенту ношение корсета, неподвижно фиксирующего повреждённые участки, и ортопедический матрас для сна.
В зависимости от выраженности болевого синдрома пациенту могут назначить:
- Анальгетики. При острых ощущениях препараты вводят внутривенно. Рекомендованы: Анальгин, Арамадол, Апизол.
- Нестероидные противовоспалительные лекарства. Эти препараты могут рекомендоваться больному в виде инъекций (внутримышечных), таблеток или ректальных суппозиториев. Обычно назначают: Кетопрофен, Ибупрофен, Вольтарен, Диклофенак, Пироксикам, Кеторолак, Индометацин.
- Кортикостероиды. Если вышеуказанные препараты не позволяют купировать боль, то пациенту советуют коротким курсом кортикостероиды. Обычно включают в терапию Преднизолон.
- Обезболивающие блокады. При сильнейших болях анальгизирующие вещества вводят в межпозвонковые суставы. Такие мероприятия проводят только в условиях стационарного лечения. Для блокад обычно применяют: Новокаин, Бупивакаин, Дипроспан, Лидокаин, Гидрокортизон, Депомедрол.
- Капельницы с плазмозамещающим средством. Внутривенное введение Натрия хлорида способствует выведению из тканей ненужной жидкости, в результате чего снижается отёчность.
- Миорелаксанты. Эти лекарства направлены на устранение выраженного мышечного спазма. Эффективны препараты: Клоназепам, Мидокалм, Тизанидин, Сирдалуд, Баклофен, Баклосан, Диазепам.
- Седативные препараты. Они улучшают состояние нервной системы. Для этого в терапию могут включать: Реланиум, Феназипам.
- Витамины В. Медикаменты обеспечивают восстановление нервных волокон и улучшают проводимость корешков. Для этого рекомендуют лекарства: Мильгамма, Нейромультивит.
- Стимуляторы циркуляции крови. Для активизации метаболизма, улучшенного питания повреждённых тканей рекомендуют препараты: Актовегин, Трентал, Эуфиллин.
- Местные средства. Для снижения выраженности болевого синдрома врачи советуют использовать крема, мази, обладающие противовоспалительными свойствами: Фастум-гель, Диклофенак, Диклак.
Если терапия проведена своевременно и в полном объёме, то прогноз патологии благоприятный. Купировать острую стадию удаётся, в большинстве случаев, в течение 1–2 суток. Однако сама терапия может занять около 2–3 недель.
Но при этом необходимо помнить, что поддерживать организм (регулярными занятиями гимнастикой, периодическим приёмом витаминов и массажем) необходимо постоянно, на протяжении всей жизни.
Если лечение не было начато своевременно, то прогноз несколько ухудшается. Он полностью зависит от того заболевания, которое спровоцировало люмбоишиалгию.
Патология способна привести к:
- закупорке вен;
- онемению ног;
- постоянному наклону тела (в здоровую сторону);
- формированию сколиоза;
- деформации тканей;
- межпозвоночным смещениям, образованию грыж;
- парезу и параличу ног;
- инвалидности.

Если лечение начато своевременно, то прогноз благоприятный
его постель должна быть упругой и жесткой. Для устранения боли врач может назначить анальгетики. В случае сильной боли, которую никак не удается устранить, прибегают к блокадам — уколам с обезболивающим непосредственно в очаг боли. Больным люмбоишиалгией также показаны местные раздражающие процедуры: растирания, отвлекающие методики, перцовый пластырь.
В острой фазе заболевания пациенту назначают следующие группы препаратов:
- Миорелаксанты для устранения спазмов в мышцах (сирдалуд, мидокалм, баклосан).
- Новокаиновые блокады вводят в область позвоночника для устранения чрезвычайно сильной боли, избавиться от которой обычные обезболивающие не помогают (дипроспан, гидрокортизон).
- Мочегонные средства для снятия отека нервных стволов (лазикс).
- Витамины группы В назначаются, чтобы улучшить проводимость нервных корешков, а также восстановить мышечные волокна (мильгамма, нейромультивит).
- Седативные препараты (реланиум, феназепам, транквилизаторы, снотворные).
- Активаторы циркуляции крови (актовегин, трентал, эуфиллин).
Дополнением к терапевтическому лечению люмбоишиалгии станет физиотерапия: лечебный сон, иглорефлексотерапия, грязевые ванны, массаж, мануальная терапия. При этом наиболее эффективным методом устранения боли считается лечебный массаж, во время которого особенное внимание уделяется воздействию на область крестца и поясницы.
Если медикаментозная терапия и физиотерапия не действуют и боль усиливается, в таком случае назначается оперативное вмешательство. Показания для проведения операции: серьезные тазовые нарушения, тяжелый болевой синдром, сдавливание спинного мозга, нижний парапарез. В большинстве случаев проводится оперативное лечение межпозвоночных грыж, в ходе которого поврежденные диски частично или полностью удаляют. По показаниям могут назначаться также дискэктомия, эндоскопическая дискэктомия, микродискэктомия.
Для уменьшения боли и предотвращения возможных рецидивов больным показано пройти курс лечебной гимнастики. Этот курс упражнений направлен на укрепление мышц, которые окружают позвоночный столб, благодаря чему удается снизить риск смещения позвонков и сделать их более устойчивыми к нагрузкам. Пациенты должны выполнять упражнения в специализированных учреждениях под контролем специалистов. Однако со временем после прохождения курса лечебной физкультуры они смогут продолжить свои занятия дома самостоятельно.
В комплекс лечебной гимнастики обязательно входят упражнения, способствующие растяжению мышц (повороты корпуса, наклоны, прогиб спины). Эффективными также считаются упражнения, направленные на восстановление подвижности тазобедренных суставов и позвоночника (приседания, махи ногами, поднятие корпуса из положения лежа). Пациентам также рекомендовано заниматься на тренажерах и йогой.
Диагностикой и лечением люмбоишиалгии занимаются терапевты, неврологи и ортопеды. Применяются комплексные методы лечения и реабилитации.

В острый период:
- постельный режим с ограничением физических нагрузок и движений тела,
- снижение потребляемой жидкости для снятия отечности,
- купирование боли приемом анальгетиков с противовоспалительным эффектом (кеторол, нурофен, диклофенак), применение их внутрь и место – в гелях, кремах, мазях.
- при выраженных болевых синдромах новокаиновые блокады,
- при выраженных мышечных спазмах применяют спазмолитики и миорелаксанты.
По мере стихания острых проявлений применяют:
- лечебную гимнастику,
- остеопатические практики,
- лечебный массаж,
- иглорефлексотерапию,
- физиотерапию,
- ношение специальных ортопедических конструкций – корсеты, пояса-корректоры.
Прогноз в случае острой люмбоишиалгии благоприятный, процесс можно быстро купировать. При хроническом процессе прогноз более сложный – все зависит от причины и тяжести заболевания.
Перед началом лечения необходимо обязательно показаться невропатологу или терапевту для выявления точной причины возникновения данного болевого синдрома.
Во время болевого приступа рекомендуется постельный режим и практически полное ограничение физической нагрузки. Основные препараты, используемые в это время — противовоспалительные средства (ибупрофен, нимесил, диклофенак, кетанол, мелоксикам и т.п.), а также миорелаксанты.
По мере улучшения состояния назначаются лечебная физкультура, гимнастика для позвоночника, массаж, УВЧ, парафинотерапия, лечение микротоками, магнитотерапи, электрофорез.
Хирургическое лечение рекомендуется в случае протрузии дисков или межпозвонковых грыж. В этом случае могут выполняться операции на позвоночнике по классическому типу или с помощью современных технологий эндоскопической хирургии.
Лечение люмбоишиалгии направлено не только на купирование болевого синдрома, но и на устранение его первопричины, т. е. включает терапию остеохондроза, спондилолистеза, межпозвонковых грыж и других патологий.
На высоте выраженности болевого приступа пациенты нуждаются в постельном режиме. Их укладывают на постель с упругим жестким матрасом в положении лежа на животе с согнутыми и подтянутыми к животу ногами, под которые подкладывают несколько подушек. Если у пациента наблюдается поясничный гиперлордоз, наиболее оптимальным положением для него будет лежа на животе с подложенной под него подушкой.
С целью купирования болевых ощущений применяют нестероидные противовоспалительные препараты. При значительно выраженном болевом синдроме показано выполнение блокад – инъекционное введение обезболивающих и противовоспалительных препаратов непосредственно в очаг боли.
В комплексном лечении люмбоишиалгии широко применяют отвлекающие местные процедуры (растирания, перцовый пластырь).
Если проводимая терапия не приводит к улучшению состояния пациента, рассматривается вопрос о целесообразности вытяжения позвоночника с целью устранения сдавливания нервных корешков.
Как лечить неврологическое обострение дома
После обязательного курса медикаментозной терапии, необходимо продолжить лечение люмбоишиалгии в условиях домашней медицины. Существует множество различных действительно полезных, и не очень, советов и рецептов по лечению заболевания. Поэтому нужно, чтобы домашняя процедура лечения была обязательно согласована с лечащим невропатологом или участковым терапевтом. Рассмотрим наиболее эффективные народные средства лечебной профилактики при люмбаго с ишиасом (не применять при остром течении болезни):
- Компресс из черной редьки. Овощной продукт натирается на мелкой тёрке и смешивается с 50 мл 95% спирта. Целебная масса прикладывается на ночь к пояснице.
- Снять острое воспаление поможет спиртовая настойка из листьев алоэ. Мелко нарезанные молодые листья настаиваются в спиртовой жидкости 5–6 часов. Больную поясницу следует натирать 2–3 раза в день.
- Благоприятной для профилактики болезни станем лечебная мазь на основе мятной травы, пчелиного мёда, растительного масла и измельченных молодых побегов березы. В пропорциональном соотношении 1:1:1:1.
- Для лечебной профилактики люмбоишиалгии очень полезен отвар для внутреннего применения на основе травяного сбора. Листья брусники, корень крапивы и дягиля берется в равных пропорциях (по 1 ст. л.) и заливается 500 мл кипяченой воды. Отвар настаивается 10–12 часов. Принимать по полстакана утром и вечером. Курс лечения 1–2 недели.
- Очень эффективно использовать приготовленную заранее спиртовую настойку из мухомора. Полулитровая бутылка заполняется на 1/3 свежими грибами и заливается доверху водкой или разбавленным спиртом. Настаивается мухомор в течение 1–1,5 месяца. Такой компресс рекомендуется применять не чаще одного раза в сутки. Курс лечения 5–7 дней.
Кроме этих народных рецептов притупить острое воспаление и обеспечить организму здоровое кровообращение помогут:
- растирка поясницы барсучьим жиром;
- хвойные ванны;
- массаж поясницы с растительным маслом и нашатырём, в пропорциональном соотношении 2:1;
- ношение пояса из собачьей шерсти.
Домашнее лечение — это не только наружное использование народной рецептуры но, и специальные гимнастические упражнения при люмбоишиалгии. Лечебная гимнастика заключается в наклонах и поворотах спины, приседаниях, маховых движениях ногами, подтягиванием колен к грудине и так далее.

Кроме того, в острый период люмбаго с ишиасом запрещено:
- Применять согревающие мази (Финолгон, Капсикам и пр.), которые воздействуя на нервные рецепторы, играют отвлекающую роль. Усиливая приток крови к зажатому нерву, после окончания действия лекарственного препарата боль усиливается вдвойне.
- Если заболевание обусловлено грыжей межпозвоночных дисков, то висение на турнике или перекладине может сыграть плохую шутку, и усугубить болевой процесс ещё на некоторое время.
- Не следует усердно прогревать поясницу горячей ванной, горчичниками или вакуумными банками, так как, расширяя кровеносные сосуды, боль не только не отступит но, и наоборот, усилится.
Не менее важно при лечении люмбоишиалгии соблюдать определенные правила здорового питания. Острые, солёные и жирные продукты задерживают в организме воду, что способствует ещё большему усилению отечности и интенсивному развитию острого воспалительного процесса. Рекомендуется в период обострения полностью отказаться от сладкой пищи, кофе, крепкого чая, газированных напитков и любого вида алкоголя.
В связи с тем, что люмбоишиалгия может привести к тяжелым последствиям, лучше не заниматься самолечением, а обратиться к компетентному специалисту. В домашних условиях, если разрешит врач, для предупреждения возникновения болевого приступа можно делать следующее:
- нормализовать вес, изменив свою диету и увеличив физическую нагрузку;
- регулярно укреплять мышцы спины, делая гимнастику для позвоночника или занимаясь такими видами спорта, как плавание;
- следить за своей осанкой;
- в случае сидячей работы каждые 40–60 минут делать легкую разминку для мышц.
При обострении болевого синдрома желательно ограничить физическую нагрузку, максимально разгрузив позвоночник, и принять рекомендованное врачом обезболивающее средство.
Профилактика
В большинстве случаев патология имеет доброкачественный характер и благоприятный прогноз. Однако плохое и несвоевременное ее лечение, а также рецидивы могут привести к нарушению обменных процессов, деформации тканей и формированию на глубине мышц узлов.
В неврологии выработан целый комплекс профилактических мер по предотвращению заболевания. Прежде всего необходимо своевременно лечить патологии позвоночника и предотвращать их развитие.
Также неврологи убедительно рекомендуют воздерживаться от продолжительной нагрузки на позвоночник, что приводит к его патологическим изменениям. Во время выполнения физических упражнений стоит избегать нагрузки на неподготовленные мышцы, а также стараться сформировать правильный мышечный корсет. Пациентам стоит заниматься укреплением правильной осанки, следить за своим весом, избегать вредных привычек. При соблюдении всех этих рекомендаций можно предотвратить заболевание или же исключить риски его рецидива.
Чтобы не формировать осложнений и не вызывать обострений люмбоишиалгии, необходимо:
- не находиться долго в вертикальном положении,
- для расслабления ног периодически опираться на стулья или опору,
- не стоит носить высокие каблуки,
- при сидячей работе чаще менять положение и сидеть на стуле прямо, подкладывая валик под поясницу,
- при длительной езде в машине делать частые остановки, выходить разминаться,
- не курить,
- следить за своим весом,
- при первых же признаках боли обращаться к врачу.

Диагноз люмбаго с ишиасом – это не приговор, а возможность пересмотреть своё отношение к собственному здоровью. Единожды прочувствовав острый приступ неврологической клиники, человек старается всячески избавиться от повторной болевой симптоматики. Чтобы не провоцировать невралгию пояснично-крестцового отдела, необходимо ежедневно выполнять определенные лечебно-профилактические действия:
- Не провоцировать болевой приступ из-за физических действий.
- Следить за собственной гигиеной.
- Не позволять организму переохлаждаться.
- Отказаться от вредных привычек и полноценно питаться.
- Постоянно вести активную жизненную позицию – плавать, бегать, ходить на лыжах, кататься на велосипеде и т. д.
Соблюдая этот жизненный ритм, можно вообще не знать где находится неврологическая клиника вашего города.
Берегите себя и будьте всегда здоровы!
Профилактика люмбоишиалгии строится по следующим направлениям:
- своевременное выявление и активное лечение заболеваний опорно-двигательного аппарата;
- ведение активного образа жизни;
- контроль массы тела;
- отказ от курения;
- формирование правильной осанки;
- предотвращение переохлаждений, а также перегреваний с последующим быстрым охлаждением тела;
- избегание резких наклонов туловища из стороны в сторону, вперед-назад.
Блокада
https://www.youtube.com/watch?v=sCxUUgBj3iA
Блокада может быть назначена, если у больного, страдающего от люмбалгии, наблюдаются:
- обширные воспаления суставов и связок;
- грыжи;
- сильные болезненные ощущения в поясничном поясе.
Блокада осуществляется за счёт ввода обезболивающего препарата в проблемный участок спины. Эффект от этого может длиться до четырёх дней. При необходимости процедура повторяется многократно, но обычно проводится не более 15 курсов инъекций.





