Платибазия – симптомы и лечение
Причины возникновения платибазии
Наиболее часто встречается первичная, или врожденная, платибазия. К причинам ее развития относят генетическую детерминированность и различные тератогенные факторы: радиационное излучение, прием некоторых медикаментов или контакт с химическими веществами в период беременности, вредные зависимости женщины (наркомания, алкоголизм, курение во время беременности), метаболические нарушения в ее организме (сахарный диабет, гипотиреоз) и перенесенные при беременности инфекции (сифилис, герпес, цитомегаловирус, токсоплазмоз, краснуха).
Вторичная платибазия имеет приобретенный характер и возникает при нарушении структуры костей черепа. Например, при рахите, остеопорозе, остеомаляции, гипотиреозе, соединительнотканной дисплазии, деформирующем остеите. Зачастую она сопровождается базилярной импрессией.
Причины заболевания
Врачи разделяют первичную, или врожденную, и вторичную, или же приобретенную, базилярные импрессии.
Первичную базилярную импрессию рассматривают как аномалию в развитии эмбриона. Точные причины данного вида заболевания неизвестны. Среди множества факторов рассматривают:
- предрасположенность в связи с наличием данного заболевания у одного из родителей;
- контакт с химическими веществами во время беременности матери;
- контакт с радиоизлучением в первый или в начале второго триместра беременности;
- болезнь матери в период построения органов плода инфекционными возбудителями (самые опасные из них — корь, возбудители токсоплазмоза и краснухи).
После проведения неврологического осмотра и выявления симптомов, характерных для поражения задней черепной ямки, больному выписывают направление на лучевые методы исследования. Если есть возможность для более точной диагностики, желательно проведение КТ (компьютерной томографии) или МРТ (магнитно-резонансной томографии).
- способ Чемберлена: на боковой краниограмме или срединной сагиттальной МР-томограмме соединяют заднюю точку твердого нёба и задний край большого затылочного отверстия. В норме верхний край зубовидного отростка 2-го шейного позвонка располагается ниже этой линии. При базилярной импрессии происходит смещение выше этой линии на 6-30 мм;
- способ Мак Грегора: на тех же снимках соединяют задний край твердого нёба с самой нижней точкой чешуи затылочной кости. При нормальном строении черепа линии, проведенные по способу Чемберлена и способу Мак Грегора совпадают или незначительно расходятся. При базилярной импрессии их расхождение весьма выраженное. Выстояние над линией Мак Грегора зубовидного отростка выше, чем 8-10 мм, считается признаком базилярной импрессии;
- индекс высоты Клауса – соединяют спинку турецкого седла и внутренний затылочный бугор. К этой линии восстанавливают перпендикуляр от вершины зубовидного отростка и измеряют получившееся расстояние. В норме оно больше 35 мм. При I степени базилярной импрессии расстояние уменьшается до 30 мм, при II степени – до 20 мм, при III степени – меньше 20 мм;
- величина сфеноидального (основного) угла: угол измеряется между пластинкой крыловидной кости и скатом. Норма 90°-130°, свыше – это признак базилярной импрессии;
- длина ската затылочной кости: при базилярной импрессии скат укорочен и составляет менее 30 мм.
Если проведение снимков в основных проекциях не дает четких результатов, или они спорные при исчислении разных показателей, то тогда снимки проводят с функциональными пробами (сгибание и разгибание головы и др), измеряют дополнительные величины и делают вывод о наличии базилярной импрессии.
Кроме того, на снимках определяются признаки внутричерепной гипертензии: усиление пальцевых вдавлений, остеопороз спинки турецкого седла, усиление внутреннего рельефа черепных костей.
Для подтверждения повышения внутричерепного давления проводят офтальмоскопию.Иногда базилярная импрессия становится рентгенологической находкой. Т.е. на снимках определяются признаки импрессии, а жалобы и клинические проявления отсутствуют. Обычно это бывает при минимальных отклонениях выше описанных показателей рентгенограмм от нормы. Такие случаи требуют лишь периодического наблюдения и не нуждаются в лечении.
Второй вид встречается намного реже. Приобретенный вид базилярной импрессии являет собой изменение структуры затылочной кожи. Причиной этого может быть:
- остеодистрофия Педжета;
- остеопороз;
- рахит;
- незавершенный остеогенез;
- нарушения метаболизма кальция;
- остеомаляция;
- травмы затылочной области;
- опухоли разного генеза.
Все эти причины далее приводят к изменению анатомической структуры костей черепа. Тяжесть клинических нарушений не имеет отношения к степени смещения костей черепной коробки в пространстве. Мозг взрослого — очень пластичный, размеры костей черепа у каждого человека индивидуальны, и это все непосредственно влияет на степень клинических проявлений заболевания.
Терапия при данной патологии
Лёгкая и средняя степень этой патологии чаще всего не даёт какой-то определённой симптоматики. Человек может годами жить с этим заболеванием и при этом не знать о такой особенности своего черепа. Симптомы платибазии появляются только при третьей степени тяжести. Особенно выраженными становятся неврологические проявления. Обусловлены они некоторым уменьшением объёма задней черепной ямки.
В первую очередь начинают проявляться признаки повышенного внутричерепного давления, что выражается в:
- Распирающих головных болях.
- Ощущении давления на глазные яблоки.
- Тошнотой или рвотой.
Иногда могут наблюдаться признаки нарушения работы вегетативной нервной системы. Это выражается повышенным потоотделением, приливами жара и холода, тахикардией, колебанием давления.
Если присутствует базилярная импрессия, то тогда к вышеописанным симптомам могут присоединиться и другие, например, боли в области затылка, которые могут быть только с одной стороны. Из-за давления на мозжечок появляются такие симптомы, как головокружение, нистагм, шаткость походки, отсутствие чувствительности в руках и в шее. При поражении 9 – 12 пар черепно-мозговых нервов наблюдается дисфагия, ухудшение слуха, нарушение голоса.

Если присутствует базилярная импрессия, то тогда к вышеописанным симптомам могут присоединиться и другие, например, боли в области затылка, которые могут быть только с одной стороны. Из-за давления на мозжечок появляются такие симптомы, как головокружение, нистагм, шаткость походки, отсутствие чувствительности в руках и в шее. При поражении 9 – 12 пар черепно-мозговых нервов наблюдается дисфагия, ухудшение слуха, нарушение голоса.
Симптомы этого заболевания весьма неоднозначны и разнообразны. В основном эта патология не дает клинических признаков вплоть до подросткового возраста. Вследствие изменения размеров задней черепной ямки возникает боль, которая имеет распирающий характер и находится в области затылочной части. Далее она имеет характер распространения на всю область черепной коробки и на глаза.
Мигрени могут быть в комплексе с тахикардией, артериальной гипертензией, повышенной потливостью и другими признаками нарушений вегетативной нервной системы. Кроме того, болевые признаки могут возникать в области шеи, верхних конечностей; может возникать ограничение движений в этих областях.
Несомненным симптомом импрессии может служить низкое покрытие волосами шеи в ее верхней трети.
Лечение базилярной импрессии, как правило, происходит при помощи оперативного вмешательства: делают ламинэктомию и удаление задней губы, которая является одной из структур затылочной кости. Вследствие этого искусственно расширяют отверстие и ликвидируется сдавление и нарушения важных структур мозга.
Симптомы, особенности терапии и потенциальная опасность платибазии и базилярной импрессии
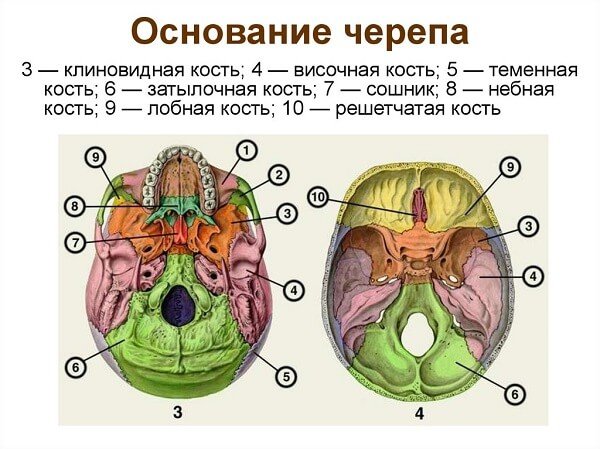
Базилярная импрессия — это патология структуры черепной коробки, при которой происходит смещение положения структур задней черепной ямки.
Вследствие этого кости основания черепа будут вытянуты вверх, а верхние шейные позвонки станут занимать иное, выше, чем в норме, положение. Как результат, область задней черепной ямки изменяется в размерах.
Из-за этого сдавливаются мозжечок и ствол головного мозга, что ведет к жалобам со стороны больных и к изменениям структур и функций главного органа центральной нервной системы.
Если платибазия не проявляет каких-либо клинических симптомов, то в лечении она не нуждается. При наличии внутричерепного повышенного давления лечат только этот симптом. Основное лечение – диакарб с калием, раствором магния сульфата, а также советуют избегать физической нагрузки и ограничить время работы за компьютером.
Если же есть выраженные поражения черепно-мозговых нервов, мозжечка, тогда изучается вопрос о проведении операции. Она заключается в удалении части кости и расширении большого затылочного отверстия, что уменьшает давление в задней черепной ямке.
Существует ряд приобретенных и врожденных аномалий развития, которые способствуют сужению данного пространства и приводят к перемежающейся или постоянной компрессии мозговых структур.
Одной из подобных аномалий, нередко встречающейся в МРТ-диагностике, является платибазия.
https://www.youtube.com/watch?v=
Представляет собой уплощение основания черепа, в большей степени задней черепной ямки. Платибазия может быть как врожденной (при болезни Дауна, в сочетании с аномалией Арнольда-Киари идр.), так и приобретенной (при фиброзной дисплазии, остеомаляции или как следствие длительной внутричерепной гипертензии в детском возрасте).
Клинически данная дисплазия в большинстве случаев бессимптомна.
Платибазия редко встречается изолированно. В большей части случаев данная аномалия сочетается с базиллярной импрессией.
Базиллярная импрессия – это импрессия основания черепа в полость задней черепной ямки. Манифестирует чаще к 15-25 годам. Проявляется головными болями, стволовыми и мозжечковыми симптомами: атаксия, нистагм, парезы каудальной группы черепных. Возможны патологические рефлексы. При компрессии спинного мозга присоединяются пирамидные расстройства различной степени тяжести.
Клинический интерес представляет также такая патология краниовертебрального перехода, как ассимиляция атланта, т.е. частичное или полное сращение его с затылочной костью. Это приводит к ограничению движений в верхнем шейном и нестабильности в нижнем шейном отделах позвоночника. Кроме того возможна компрессия мозговых структур данной области с соответствующей клинической картиной.
Аномалия кранио-вертебрального перехода: ассимиляция С1, затылочной кости, зубовидного отростка С2 позвонка; базиллярная импрессия. Ротационное смещение С1 позвонка, гипертрофия боковых масс тела С1 позвонка. Стеноз большого затылочного отверстия. Очаговая миелопатия на уровне С2 позвонка.
Сращение правых отделов боковых масс атланта и основания затылочной кости (синостоз правого атланто-окципитального сочленения).
Кроме того, при исследовании краниовертебрального перехода возможно выявление различного рода объемных образований, поражающих оболочки или вещество головного и спинного мозга, а также аномалии развития мозговых структур задней черепной ямки.
Объемное образование по передней поверхности задней дуги атланта (менингиома)
Интрамедуллярное объемное образование шейного отдела позвоночника. Малая форма варианта Денди-Уокера.
Аномалия Арнольда –Киари.
Атланто-дентальное сочленение представляет собой прочное соединение первых двух шейных позвонков: атланта и аксиса. Вместе с крепким связочным аппаратом они формируют прочный костно-связочный сустав, препятствуя чрезмерной подвижности атланта или зубовидного отростка.
Тем не менее повреждение данного сочленения за счет различных заболеваний и патологических процессов способствует нарушению прочности соединения и развитию патологической подвижности.
Слияние точек окостенения аксиса и зубовидного отростка происходит на 4-6 г. жизни, а полное прирастание зуба в 8-10 лет. Однако нередко встречаются случаи неполного слияния зубовидного отростка – аномалия развития. Подобная ситуация способствует патологическому смещению атланта вместе с зубовидным отростком при незначительном механическом воздействии.
Вариант неполного слияния зубовидного отростка.
Возможно травматическое повреждение атланто-дентального сочленения с формированием вывиха, подвывиха или перелома зубовидного отростка. Переломы развиваются, как правило, при падении с высоты на голову, «хлыстовой» травме, ударах по согнутой голове.
Клинически характерно ограничение подвижности (пациенты придерживают голову руками), боль в шее и затылочной области.

При переломах со смещением отмечаются неврологические расстройства: тетрапарез, онемение конечностей, дисфагия, нарушение дыхания.
Транслигаментозный вывих зубовидного отростка.
Перелом зуба С2 позвонка
Если же есть выраженные поражения черепно-мозговых нервов, мозжечка, тогда изучается вопрос о проведении операции. Она заключается в удалении части кости и расширении большого затылочного отверстия, что уменьшает давление в задней черепной ямке.
Возможные осложнения
Чем она опасна? Часто эта болезнь сочетается с другими заболеваниями вертебрально-церебрального перехода: ассимиляцией отростка первого позвонка, синостозом первых двух шейных позвонков, платибазией и прочим. Наиболее опасным из этих заболеваний считается платибазия.
Платибазия — уплотнение основания черепной коробки, которое являет собой уменьшение передней и средней черепной ямки в области «турецкого седла», размеров Блюменбахова ската. Платибазия обычно сопровождается различными неврологическими клиническими признаками и может быть как дополнительная аномалия при развитии более серьезных заболеваний.
Краниовертебральные аномалии
Краниовертебральный переход – область сочленения черепа и верхнего шейного отдела позвоночника, включающая в себя первый и второй позвонки и мозговой ствол. Помимо костно-суставных структур, в рассматриваемом отделе располагаются лимфатические узлы, нервные окончания, мышцы и сосуды, питающие головной мозг.

В обязательном порядке исследование назначается при:
- головокружениях;
- нарушении качества зрения;
- боли в затылке, отдающей в грудную клетку;
- резком изменении артериального давления;
- ощущении чужеродного предмета в горле.
Исследования шейного отдела позвоночника и краниовертебрального перехода чрезвычайно важны в медицинской практике. Огромное количество людей страдает теми или иными патологиями шейного отдела позвоночника, и начальные его сегменты поражаются не реже прочих.
МРТ краниовертебрального перехода – самый точный метод диагностики, который позволяет выявить любые патологические процессы в области основания черепа и начального сегмента позвоночного столба. Процедура чаще выполняется без контрастирования, поскольку контрастность тканей области итак высокая.
При нормальном расположении основания черепа и первых позвонков существует адекватное пространство для расположения нижнего отдела головного мозга и верхнего участка спинного мозга. Если есть врожденные и приобретенные аномалии строения зоны, наблюдается уменьшение объема этого пространства и компрессия мозговых структур.
МРТ показывает отклонения в работе и строении:
- Основания черепа.
- Верхнешейных позвонков.
- Спинного мозга на уровне соединения с черепом.
- Перехода ствола головного мозга в мозг спинной.
- Верхняя часть дурального мешка (оболочки спинного мозга).
Непосредственными показаниями к проведению такой диагностики служат:
- Переломы 1-2 шейных позвонков
- Вывихи позвоночника
- Повреждения связок начальных позвонков
- Травмы мыщелков затылочной кости
- Ушиб мягких тканей основания черепа
- Опухоли, травмы и воспаления в спинном мозге
- Смещение позвонков при остеохондрозе
- Изменения нервных структур
- Кровоизлияния в ствол головного мозга
- Нарушения состава и функций ликвора
Процедура позволяет выявить даже застарелые травмы первых двух шейных позвонков, которые могут длительно существовать без внимания, но со временем давать серьезные отклонения в работе спинного, головного мозга.
Краниовертебральные аномалии способны протекать без выраженных симптомов, но порой они начинают отражаться клинически. При наличии следующих признаков рекомендуется пройти магнитно-резонансную томографию указанной анатомической зоны:
- Повторяющиеся головные боли с неясными причинами.
- Головокружения.
- Боли в основании черепа и в области затылка.
- Ограничение подвижности шейных позвонков.
- Чувство инородного тела в гортани
Краниовертебральный переход включает образованное затылочной костью основание черепа и первые 2 шейных позвонка (атлант и аксис). Это зона соединения неподвижной черепной коробки и мобильного позвоночника. Нарушения правильного анатомического строения и положения костных образований, лежащие в основе краниовертебральных аномалий (КВА), зачастую отражаются на расположенных в этой области структурах головного и спинного мозга, что влечет появление соответствующей неврологической симптоматики.
Последняя носит довольно вариативный характер, связана в основном с компрессией верхнешейных сегментов спинного мозга и спинальных корешков, ствола мозга, мозжечка, IX-XII черепно-мозговых нервов, позвоночных артерий; нарушением циркуляции цереброспинальной жидкости. Краниовертебральные аномалии легкой степени выраженности протекают субклинически, однако их выявление имеет важное значение в клинической неврологии, особенно, когда речь идет о проведении мануальной терапии.
Врожденные аномалии краниовертебрального перехода возникают как результат нарушения эмбриогенеза при воздействии на плод вариабельных негативных факторов. К последним относят повышенный радиоактивный фон, внутриутробные инфекции, интоксикации при дисметаболических заболеваниях, профессиональных вредностях или зависимостях (наркомании, курении, алкоголизме) беременной.
Приобретенные краниовертебральные аномалии могут формироваться в результате травм позвоночника в шейном отделе или черепно-мозговых травм, в том числе и родовых травм новорожденного. Кроме того, травмы часто служат триггером, провоцирующим клинические проявления ранее бессимптомно протекающей аномалии.
Деформации краниовертебральной зоны возможны вследствие остеопороза, причиной которого могут выступать рахит, гиперпаратиреоз, деформирующий остеит, остеомаляция. Приобретенные краниовертебральные аномалии могут возникать в связи с разрушением костных структур краниовертебрального перехода при остеомиелите, опухолях костей, туберкулезе, актиномикозе, сифилисе.
Клиническая картина аномалий краниовертебрального перехода весьма вариабельна: от субклинического течения до возникновения грубых неврологических расстройств. Она обусловлена видом и степенью имеющихся костных дефектов. Визуальные признаки, характеризующие краниовертебральные аномалии, включают: низкий рост волос на затылке, укороченную шею, ограничение подвижности головы, увеличенный шейный лордоз, кривошею, измененную посадку головы.
Клиническая симптоматика бывает представлена синдромом позвоночной артерии и хронической ишемией головного мозга, обмороками, гидроцефалией и внутричерепной гипертензией, в тяжелых случаях — синдромом вклинения ствола и миндалин мозжечка в затылочное отверстие. У детей раннего возраста краниовертебральные аномалии могут быть причиной синдрома сонных апноэ, стридора и пр. дыхательных нарушений.

Проатлант — рудиментарный костный элемент в области затылочной кости. Врожденная патология, связанная с нарушением редуцирования соединительнотканного тяжа, образующегося с вентральной стороны позвонков в ходе онтогенеза. При отсутствии сращений рудиментарного элемента с окружающими костными структурами говорят о свободном проатланте.
Гипоплазия и аплазия задней дуги атланта. В первом случае клинические проявления отсутствуют, порок диагностируется рентгенологически. Аномалия встречается у 5-9% населения. Во втором случае в детском возрасте или пубертате возникает сдавление дистальной части ствола и верхних отделов спинного мозга. Характерно быстрое усугубление симптоматики. Встречаемость порока составляет 0,5-1%.
Ассимиляция атланта — сращение 1-го шейного позвонка и затылочной кости. Может быть полным и неполным, одно- и двусторонним. Частота аномалии не превышает 2%. Ассимиляция атланта манифестирует клинически после 20-летнего возраста головными болями с вегетативной симптоматикой. Возможен ликворно-гипертензионный синдром, легкие диссоциированные сенсорные нарушения, расстройства функции нижних черепно-мозговых нервов.
Аномалии зубовидного отростка по различным данным встречаются у 0,5-9% населения. Включают гипо- и аплазию, а также гипертрофию отростка, которые протекают без клинических проявлений. Неврологическая симптоматика возникает в случаях, когда зубовидный отросток не сращен с аксисом, а формирует отдельную зубовидную кость. В таких условиях отмечается хронический атланто-аксиальный подвывих, возможна компрессия проксимальных отделов спинного мозга.
Платибазия — уплощение основания черепной коробки. Клинически платибазия проявляется только при III степени уплощения, сопровождающейся существенным уменьшением размеров задней черепной ямки, влекущим за собой внутричерепную гипертензию, сдавление мозжечка и IX-XII пар черепных нервов.
Базилярная импрессия — вдавление основания черепа в его полость. В популяции встречается с частотой 1-2%. При базилярной импрессии симптомы, обусловленные уменьшением задней черепной ямки, сочетаются с признаками сдавления спинальных корешков первых шейных сегментов. В этих сегментах возможно возникновение компрессионной миелопатии с центральным тетрапарезом. Крайняя выраженность аномалии (вворачивание основания внутрь полости черепа) носит название конвексобазия.
Аномалия Киммерли связана с наличием дополнительной дужки атланта, ограничивающей позвоночную артерию. Аномалия Киммерли бывает полная и неполная, одно- и двусторонняя. Клинически значима лишь у четверти носителей порока. Проявляется синдромом позвоночной артерии, обмороками, ТИА, в тяжелых случаях вероятен ишемический инсульт.
Аномалия Киари — врожденный порок развития, при котором часть структур задней черепной ямки пролабирует в затылочное отверстие. У 80% пациентов имеется сирингомиелия. Выделяют 4 типа аномалии Киари, которые отличаются возрастом дебюта и клинической симптоматикой.
Синдром Клиппеля-Фейля — редкая врожденная аномалия (частота 0,2-0,8%) в виде уменьшения числа шейных позвонков и/или их сращении. Может иметь наследственный или спорадический характер. Синдром Клиппеля-Фейля часто сочетается с др. пороками развития (расщеплением позвоночника, полидактилией, волчьей пастью, аномалиями зубов, врожденными пороками сердца и т. п.). Характерна возникающая еще в раннем детстве мышечная слабость с исходом в парезы. В ряде случаев наблюдаются врожденная гидроцефалия и олигофрения.
Наряду с клиническим обследованием важное значение в диагностике имеет выполнение рентгенографии черепа и рентгенографии шейного отдела позвоночника. С целью визуализации мягкотканных структур краниовертебрального перехода назначают МРТ головного мозга и МРТ позвоночника в шейном отделе. Исследование выполняется в режимах Т1 и Т2, в сагитальной и аксиальной проекциях.
Показания к томографии краниовертебрального перехода
Если имеется врожденные нарушения строения краниовертебрального перехода, то создается компрессия спинного мозга, кровеносных сосудов и нервных окончаний. МРТ позволяет рассмотреть аномалии в строении следующих областей:
- верхних отделов позвоночника;
- основания черепа;
- оболочки спинного мозга;
- зоны перехода спинного мозга в головной.
Среди основных показаний к процедуре следует отметить:
- переломы шеи;
- вывих шейных позвонков;
- ушиб головы;
- травмирование затылочной кости;
- повреждение связок шеи;
- смещение шейных позвонков, вызванное остеохондрозом;
- опухоли спинного мозга;
- нарушение состава ликвора;
- кровоизлияния в мозг.
МР-томография показывает даже застарелые повреждения шейных позвонков, которые не сопровождаются болевыми ощущениями и другими клиническими признаками. Без лечения такие травмы грозят опасными осложнениями в будущем.

Перед исследованием краниовертебральной зоны не требуется особых подготовительных мероприятий. У пациентов нет необходимости прекращать терапию лекарственными средствами или придерживаться строгой диеты.
Перед диагностикой больному желательно одеться в просторную одежду, которую будет просто снять перед сканированием. Важно, чтобы на оставшейся одежде не было металлических элементов (молний, замков, пуговиц). Металлические предметы искажают результаты исследования. Из зоны сканирования убирают все ферромагнитные предметы – пластиковые карты, украшения, мобильные телефоны.
От приема пищи и жидкости за 2-4 часа до обследования отказываются, если МРТ будет проводиться с контрастом. Это правило позволит предотвратить возникновение дискомфортных ощущений в брюшной полости после процедуры.
Как можно диагностировать?
После осмотра невропатологом используют методы более точной и надежной диагностики, такие как:
- компьютерная томография;
- многослойная компьютерная томография;
- магнитно-резонансная томография.
После получения результатов инструментальной диагностики проводят целый ряд различных измерений:
- метод Мак-Грегора, который заключается в соединении на снимке после рентгена задних краев неба с нижней точкой, которая расположена на уровне чешуи затылочной кости. Если отрезок пересекает зубовидный отросток на 1 см и более, то можно судить о наличии патологии у больного;
- метод по Чемберлену имеет такую же суть, как и метод Мак-Грегора;
- индекс высоты по Клаусу — соединяют линией точку внутреннего бугра затылочной кости и верхнюю точку спинки «турецкого седла». К этой горизонтальной линии проводят перпенДикуляр от вершины зубовидного отростка. Получают отрезок, который в норме равен 3,5 см. Если он меньше 3 см — ставят диагноз базилярной импрессии;
- размер основного или сфеноидального угла: его измерение проводят между пластинкой, которая находится на крыловидной кости, и скатом, располагающимся на внутренней части затылочной кости. В норме он равен от 90° до 130°. Если угол больше — это явный признак наличия базилярной импрессии;
- можно судить о наличии данного заболевания и по величине ската затылочной кости: в случае данной патологии он укорачивается и имеет размеры до 3 см.
Если снимки в стандартных проекциях не приносят важного диагностического значения, тогда их делают с разными функциональными пробами, которые включают в себя сгибание и разгибание головы и прочее. Кроме того, возможно измерение других величин, с результатов которых и делают вывод о наличии патологии. Для подтверждения диагноза могут проводить офтальмоскопию.
Иногда диагноз подтверждают совершенно случайно в результате рентгенологических снимков, так как жалобы или клинические проявления могут быть приглушены или отсутствовать.
Патологические состояния миндалин
В целом, миндалинами принято считать определенный перечень отдельно локализированных ядер. Их объединение в одну группу было произведено специалистами по причине достаточно близкого расположения. Наиболее часто выделяют следующие ядра:
- Базально-латеральные ядра – связаны с возникновением рефлекторной реакции опасения и анализом сигналов, поступающих от чувствительных рецепторов.
- Медиально-центральный комплекс – является так называемым «выходом» базальных ядер. Данное образование отвечает за эмоциональное возбуждение.
- Медиально-корковый комплекс.
В нормальном состоянии миндалины мозжечка расположены выше линии Чемберлена (небно-затылочной линии). Однако при возникновении определенных патологий они могут опускаться ниже большого затылочного отверстия.
Наиболее частым нарушением расположения, встречающимся в клинической практике, является эктопия миндалины мозжечка. Патология подразумевает их опущение в большое затылочное отверстие, а также пониженное состояние миндалин.
В основном, такое состояние возникает преимущественно у взрослых, в возрасте примерно 30-40 лет. Диагностируют его случайно, во время плановых медицинских осмотров или в процессе лечения других заболеваний. У детей эктопию миндалин диагностируют крайне редко.
Эту патологию принято разделять на два вида: дистопию и аномалию Арнольда-Киари. Что же касается второго варианта, то в этом случае принято различать четыре типа болезни:
- Тип 1 – предполагает расположение миндалин ниже уровня большого затылочного отверстия. Чаще всего его определяют у подростков, а также у взрослых в возрасте до 30 лет. Довольно часто клиническая картина болезни сопровождается скоплением ликвора в центральном канале, в котором находится спинной мозг.
- Тип 2 – относится к внутриутробным аномалиям развития. Здесь картина не очень благоприятна, так как помимо миндалин в БЗО попадает червь мозжечка, часто продолговатого мозга, а также его желудочек. В основном данная проблема бывает вызвана врожденными грыжами, локализующимися в спинном мозге.
- Тип 3 – еще более серьезная аномалия. В этом случае ниже большого затылочного отверстия располагаются не только миндалины, но и полностью весь мозжечок вместе с продолговатым мозгом. Эти анатомо-физиологические образования полностью меняют свое расположение и занимают затылочный и шейный отдел.
- Тип 4 – наблюдается недоразвитость мозжечковых тканей. Смещение в этом случае не возникает. Однако зачастую имеется гидроцефалия, а также киста врожденного характера, располагающаяся в черепной ямке.
Причины дистопии миндалин мозжечка до сих пор не известны и полностью не изучены. Что же касается аномалии Арнольда-Киари, то ее причины следующие:
- чрезмерное употребление, во время беременности, различных лекарственных средств;
- курение, а также употребление алкоголя и наркотиков на этом же этапе;
- частые вирусные и простудные заболевания (в особенности краснуха).
Что же касается аномалий развития плода, то здесь принято выделять:
- уменьшение размеров задней черепной ямки;
- увеличение БЗО.
К приобретенным проблемам, способствующим дистопии, относятся:
- черепно-мозговые травмы ребенка, полученные во время прохождения родовых путей;
- гидродинамический удар спинномозговой жидкости по стенкам центрального канала спинного мозга.
Диагностические методы
Для диагностики данного заболевания зачастую применяют неврологический осмотр, полный сбор анамнеза, а также различные инструментальные обследования.
Неврологический осмотр заключается в выявлении таких нарушений: шаткости походки, снижения чувствительности, затрудненного глотания и ритмичных колебаний белков глаз при попытке движения в ту или иную сторону (нистагм).
При сборе анамнеза узнают, когда у пациента возникли боли головы и шеи, потеря тактильной и температурной чувствительности, с выполнением тех или иных движений. Также уточняют наличие родовых травм головы и шеи.
Зачастую лечащий врач дает направление на МРТ.





