В.а. Карячкин. Эпидуральная и спинальная анестезия

Техника оперативного вмешательства
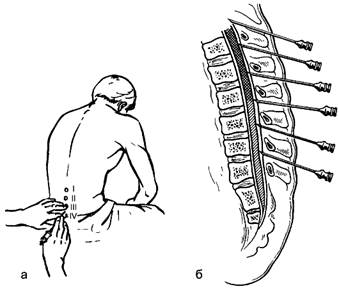
Спинномозговая пункция пациенту производится в положении сидя или лёжа на боку, чтобы колени были максимально прижаты к грудной клетке. Перед тем как вводится спинальная игла, кожа спины дважды обрабатывается антисептическим средством или спиртом. Не рекомендуется использовать раствор йода, так как он может попасть в подпаутинное пространство, и вызвать асептический арахноидит.
После обезболивания участка пункции, при реакционном отсутствии чувствительности, вводится 0,25–0,5% раствора новокаина. Спинальные иглы для спинномозговой пункции подбираются в индивидуальном порядке. После прокалывания жёлтой спинномозговой связки, извлекается мандрен, и дальнейшее продвижение иглы доводится до прокалывания твердой спинномозговой оболочки, с целью внедрения в полостной канал позвоночника.
Пункция эпидурального пространства выполняется в положении больного сидя или лёжа на боку.
Положение сидя: больной сидит на операционном столе, нижние конечности согнуты под прямым углом в тазобедренном и коленном суставах, туловище максимально согнуто кпереди, голова опущена вниз, подбородок касается груди, кисти рук лежат на коленях.
Положение лёжа на боку: нижние конечности максимально согнуты в тазобедренных суставах, колени приведены к животу, голова согнута, подбородок прижат к груди, нижние углы лопаток располагаются на одной вертикальной оси. Помощник должен удерживать больного в таком положении и одновременно наблюдать за его состоянием.
Кожа в области предполагаемой пункции и руки анестезиолога должны быть обработаны более тщательно, чем это делают хирурги (для хирурга важно избежать инфицирования раны, для анестезиолога – эпидурита или менингита!).
Уровень эпидуральной пункции избирает в зависимости от области оперативного вмешательства (табл.9) и соотвествующей сегментарной иннервации органов (рис.8).
Таблица 9 Уровень эпидуральной анестезии в зависимости от области оперативного вмешательства
Th
2
– Th
4
Грудная клетка (сердце, легкие)
Th
5
– Th
7
Желудок, двенадцатиперстная кишка, желчный пузырь, поджелудочная железа
Th
7
– Th
9
Тощая и подвздошная кишка
Th
8
– Th
10
Слепая и восходящий отдел толстой кишки
Th
10
– Th
12
Нисходящий отдел толстой кишки, сигмовидная кишка
L
2
– L
5
Прямая кишка, промежность
Th
10
– L
1
Матка, почки, мочеточники
L
2
– L
4
Предстательная железа, мочевой пузырь
L
2
– L
5
Нижние конечности
Рис. 8. Схема сегментарной иннервации кожи.
Анатомо-топографические ориентиры при выборе уровня пункции представлены в таблице 10.
Таблица 10. Анатомические ориентиры при пункции
С
7
остистый отросток VII шейного позвонка
Th
2
соединение тела и рукоятки грудины
Th
4
сосок молочной железы
Th
7 – 8
линия, соединяющая нижние углы лопаток, мечевидный отросток
Th
10
пупок
Тh
12
XII пара ребер
L
1
лонное сочленение
L
4 – 5
линия, соединяющая гребни крыльев подвздошной кости
После обработки места пункции раствором антисептика производится анестезия кожи и подлежащих тканей 0,5% о раствором новокаина. Анестезируется только кожа, подкожная клетчатка и надостистая связка. Далее по ходу почти нет болевых рецепторов, а введение новокаина в межостистую связку может создать видимость потери сопротивления при выполнении теста Dogliotti по мере продвижения иглы Туохи к эпидуральному пространству. Толстой иглой пунктируется кожа. Иглу для эпидуральной анестезии вводят строго по средней линии, придерживаясь сагитальной плоскости. В зависимости от уровня пункции направление иглы должно соответствовать направлению остистых отростков. Если в поясничном отделе угол, образуемый иглой и поверхностью кожи, составляет около 90°, то в нижнегрудном – до 50°, а в верхнегрудном достигает 30°-40°. Для достижения эпидурального пространства игла проходит кожу, подкожную клетчатку, надо-стистую, межостистую и жёлтую связки.
Расстояние между поверхностью кожи и эпидуральным пространством в среднем 5см. У тучных больных оно увеличивается, иногда, до 7-8см.
Размеры эпидурального пространства в разных отделах позвоночника различны (табл. 11).
Таблица 11 Размеры эпидуралыюго пространства в различных отделах позвоночника, мм
Шейный 1,0 – 1,5
Верхнегрудной 2,5 – 3,0
Нижнегрудной 4,0 – 5,0
Поясничный 5,0 – 6,0
Противопоказания к спинальной анестезии
Анестезиологи израильских клиник вводят анестетик в определенную область тела – в нерв, проводящий боль к конкретному участку. Несмотря на то, что используется длинная игла, проходящая кожу, межпозвоночные связки и мозговую оболочку, техника ввода избавляет пациента от неприятных ощущений. Проведение спинномозговой анестезии показано при различных видах операций:
- урологические;
- гинекологические;
- хирургическое вмешательство на промежности;
- оперирование нижних конечностей.
Введение обезболивающего лекарства осуществляется при сидячем или лежачем положении пациента. Опытный анестезиолог объясняет пациенту требования к безопасному выполнению анестезии. Во время процедуры больной не должен менять занятое положение, совершать какие-либо движения. Непосредственной манипуляции предшествует обезболивание места пункции. Пациент может ощутить только легкий холодок по телу.
Использование израильскими анестезиологами спинномозговой анестезии вполне обосновано. данный метод обладает массой преимущественных особенностей:
- пациент, находясь в полном сознании, может следить за ходом операции, общаться с анестезиологом и ведущим хирургом;
- послеоперационный период не требует нанесения ограничений на прием продуктов и напитков;
- в ходе операции снижаются потери крови;
- заметно снижается риск развития легочной тромбоэмболии или тромбоза вен нижних конечностей;
- снижение действия препарата на сердце, что предотвращает развитие нежелательных эффектов;
- отсутствие в послеоперационный период чувства тошноты.
С момента введения анестетика до начала операции метод спинномозговой анестезии позволяет сократить время до пяти минут. Тогда как для общего обезболивания понадобится намного больше времени. Навыки техничного исполнения позволяют специалистам клиник Израиля проводить адекватную анестезию с гарантией отсутствия системной токсичности.
Протокол спинномозговой анестезии дает возможность ранней активация пациента, возобновление грудного вскармливания. При проведении гинекологических операций важно отсутствие у новорожденных деток медикаментозной депрессии. Спинальная анестезия приводит к снижению стоимости расходных материалов на операцию, а также сокращает пребывание пациента в клинике.
Для проведения субарахноидального обезболивания существуют абсолютные противопоказания:
- отказ пациента от проведения манипуляций;
- нарушение свертываемости крови и наличие вызванных ввиду этого заболеваний;
- уменьшение объемов циркулирующей в организме крови;
- гиперфункция блуждающего нерва;
- наличие инфекционных воспалений на месте проведения пункции;
- болезни, вызванные вирусом герпеса;
- повышенные показатели внутричерепного давления;
- аллергия на анестетический препарат.
При проведении спинальной анестезии следует учитывать относительные либо условные противопоказания:
- стеноз аорты, вызывающий сердечную недостаточность;
- заболевания ЦНС;
- психические расстройства;
- травмы позвоночника, приведшие к деформации позвоночного столба;
- отсутствие времени на подготовку пациента к хирургическому вмешательству;
- психоэмоциональная неустойчивость пациента.
Местная спинномозговая анестезия проводится ниже грудной диафрагмы, и лишь в том случае, когда существуют объективные причины, исключающие общий наркоз.
К относительным противопоказаниям осуществления оперативного вмешательства относятся:
- сердечная недостаточность и ишемия сердца;
- гиперчувствительность нервной системы;
- головная боль;
- септические состояния;
- гиповолемия;
- кахексия.
Абсолютные противопоказания к спинальной анестезии:
- психические заболевания;
- воспалительная патология в зоне пояснично-крестцового отдела позвоночника;
некоррегированная гиповолемия; - гнойные заболевания кожи в поясничной зоне;
- тяжелая форма анемии;
- ярко выраженный кифоз, сколиоз и прочие аномальные состояния позвоночника;
внутричерепная гипертензия; - аллергическая реакция на местные анестетики.
Кроме того, спинальную анестезию не рекомендуется проводить людям с хроническими заболеваниями сердечно-сосудистой системы, больным сахарным диабетом, пациентам старше 65 лет, и людям с гипертонической патологией.
Перед началом операции необходима психогенная подготовка пациента. За полчаса до оперативного вмешательства, чтобы купировать боль в спине, человеку внутримышечно вводятся наркотические, антигистаминные и седативные фармакологические средства. Как правило, подкожный укол в спину – это 20% раствор кофеина и 0,05% раствор дигидроэрготамина, который усиливает венозный возврат в кровяных сосудах.
Идентификация эпидурального пространства
1.Признак потери сопротивления. При осторожном продвижении иглы с присоединённым наполненным физиологическим раствором или воздухом шприцем через жёлтую связку ощущается лёгкий щелчок или провал. Свободное движение поршня шприца вперёд свидетельствует о попадании иглы в эпидуральное пространство.
2. Воздушный пузырёк. В шприце с физиологическим раствором, присоединённом к пункционной игле, находится небольшой пузырёк воздуха. Во время пункции при периодическом надавливании на поршень пузырёк сжимается. При попадании в эпидуральное пространство пружинящий эффект пузырька исчезает, т.к. раствор без сопротивления проходит через иглу.
3. Индикатор эпидурального пространства. Индикатор представляет собой отрезок стандартного внутривенного катетера длиной около 15 см. Индикатор заполняют 1 мл анестетика или изотонического раствора хлорида натрия, затем осторожно встряживают с тем, чтобы столбик жидкости превратился в капли, смешанные с пузырьками воздуха. После этого индикатор соединяется с пункционной иглой, введенной в межостистую связку, и игла проводится дальше через желтую связку в эпидуральное пространство. Попадание кончика иглы в эпидуральное пространство сопровождается резким движением пузырьков воздуха в сторону иглы. Столбик жидкости и воздуха в индикаторе начинает колебаться синхронно с сердечными сокращениями. Иногда наблюдаются колебания большей амплитуды в такт дыханию больного.
4. Признак подвешенной капли. При прохождении иглы в толще жёлтой связки на павильон иглы навешивается капля раствора местного анестетика. При попадании в эпидуральное пространство, благодаря отрицательному давлению в нём, капля втягивается в просвет иглы, особенно на вдохе.
5. Если во время пункции эпидурального пространства из иглы начинает выделяться ликвор, иглу следует оттянуть на 2-3 мм назад до прекращения выделения ликвора, что указывает на нахождение кончика иглы в эпидуральном пространстве. При катетеризации вероятность того, что катетер попадает в субарахноидальное пространство, невелика, т.к. направление движения катетера определяется скосом иглы.
У больных пожилого и старческого возраста в связи с дегенеративными изменениями в межостистых связках, образуются полости, попадание в которые иглой ощущается как потеря сопротивления, симулирующее пункцию эпидуралыюго пространства. В этом случае полезна проба с “обратным заполнением шприца”: 1мл физиологического раствора и 1,0 -1,5мл воздуха быстро вводят через пункционную иглу, сразу после этого снимая палец с поршня. При правильном расположении иглы обратного поступления жидкости не будет или её количество не превышает 0,2мл. Возможно также выполнение пробной катетеризации, т.к. прохождение катетера в эпидуральное пространство характеризуется специфическими тактильными ощущениями в виде лёгкого упругого сопротивления.
Использование для идентификации эпидурального пространства различных приспособлений (индикаторы, капиллярные трубки и т.п.) широкого применения в практике не получили.
Убедившись в правильном расположении пункционной иглы, через её просвет вводят катетер. При выходе кончика катетера в эпидуральное пространство ощущается лёгкое сопротивление. Катетер продвигают на глубину 3-5 см (рис.9), после чего пункционную иглу осторожно удаляют, а катетер располагают вдоль позвоночника и выводят в подключичную область, фиксируя лейкопластырем на всём протяжении.
К концу катетера присоединяется специальный адаптер, или в его просвет вводится тонкая игла для соединения со шприцем. Введение растворов местных анестетиков должно осуществляться через бактериальный микрофильтр.
Для уточнения характера расположения катетера в эпидуральном пространстве используют рентгенографию, вводя в катетер водорастворимые рентгеноконтрастные препараты (урографин) в объёме 0,6-0,9мл. Рентгенограмма позволяет отчётливо проследить наружную часть катетера, место прохождения катетера через ткани, внутреннюю часть, располагающуюся в эпидуральном пространстве. В некоторых наборах для эпидуральной анестезии имеются рентгеноконтрастные катетеры, что значительно облегчает определение места нахождения катетера. При сомнении в том, что катетер расположен в эпидуральном пространстве, извлекать его следует обратно только вместе с иглой. В противном случае кончик катетера может срезаться и остаться в тканях, в том числе и в эпидуральном пространстве, что потребует оперативного его извлечения.
Рис.9. Определение длины катетера в эпидуральном пространстве.
Пример №1. Полная длина эпидуральной иглы – 11,5см. Катетер проведён через просвет иглы до тронной метки (на 15см). Длина катетера в эпидуральном пространстве: 15-11,5 = 3,5см.
1 – эппдуральный катетер. 2- пункционная игла. 3- кожа. 4- подкожная клетчатка. 5- надостистая связка, 6- остистый отросток, 7- жёлтая связка. 8 -эпндуральное пространство, 9 – наружный листок твёрдой мозговой оболочки. 10 – субарахноидальное пространство.
После катетеризации эпидурального пространства вводят “тест-дозу” местного анестетика в объёме 2,0-3,0 мл. Тщательное наблюдение за больным в течение 5 минут позволяет выявить признаки развивающегося спинального блока (см. гл. IV). При отсутствии данных за развитие спинномозговой анестезии вводят основную дозу местного анестетика.
Дозировка местных анестетиков для эпидуральной анестезии
I. Расчёт по номограмме Доза /мл/сегм./
Пример расчёта: Больной 55 лет, рост 180см.
Операция – устранение паховой грыжи. Иннервация: Th
8–12
2 – 5 дерматомов
L
I– 5
– 5 дерматомов
S
I– 5
– 5 дерматомов
Всего: 15 дерматомов
Объём анестетика (мл) = 15 х 1,1 = 16,5
II Расчёт по формуле
V на 1 сегмент = 3,113 – 0,0252 х возраст (лет)
III Расчётна массу тела
V= 15 – 17 мг/кг/час
Таблица 11 Сегментарная дозировка 2% раствора лидокаина
V= мл/сегмент х число сегментов
20 – 30 лет 1,75 – 1,6 мл/сегм
40 – 50 лет 1,50 – 1,4 мл/сегм
60 – 70 лет 1,25 – 1, 1мл/сегм
80 лет 1,0 мл/сегм
IV. Дозировка местных анестетиков у детей
Таблица 13 Дозировка тримекаина для эпидуральной анестезии у детей
Новорожденные
0,5 %; 5 – 7 мл; 10 – 15 мг/кг
Менее1года
1,0 %; 4 – 9 мл; 8 – 15 мг/кг
1– 4года
2,0%; возраст 2 мл; 4 – 6 мг/кг
5 – 9лет
2,0%; возраст 1 мл; 4 – 6 мг/кг
9 – 13лет
2,0%; до 10 мл; 4 – 6 мг/кг
Противопоказания и предоперационная подготовка
В настоящее время метод СА очень часто применяется при родовспоможении. Местная анестезия при родах обладает рядом преимуществ, в сравнении с общим наркозом при операции кесарева сечения. Спинальная анестезия при кесаревом сечении лишена таких неприятных осложнений, как аспирация желудочного содержимого, интубационных трудностей в трахеи и т. д.
Немаловажным показателем является то, что при спинальной анестезии при кесаревом сечении коэффициент риска летального исхода значительно снижет, чем при регионарном и/или общем наркозе. Кроме того, после операции кесарева сечения под СА, новорожденные (по шкале Апгара) менее подвержены депрессии дыхания.
У будущих мам может возникнуть вопрос, опасен ли наркоз в позвоночник при операции? Последствия, осложнения и дальнейшее послеоперационное лечение полностью зависят от индивидуальных физиологических особенностей роженицы и квалификации обслуживающего медперсонала. Какие же подводные камни можно ожидать в послеоперационный период?
- Свести до минимума риск инфекционного заражения, соблюдая строгие правила асептики.
- Возникающие сильные головные боли после спинальной анестезии – это результат снижения тонуса гладкой мускулатуры в стенках кровеносных сосудов, ведущих к ухудшению кровоснабжения. В этом случае предусмотрено терапевтическое лечение, повышающее или понижающее артериальное давление. Сколько будет длиться постпункционная головная боль, зависит от физиологии и сопутствующих клинических состояний пациента.
- Поскольку вегетативные нервные волокна пояснично-крестцовой зоны восстанавливаются в последнюю очередь, пациенты жалуются на задержку мочеиспускания. Однако при переполненном и болезненно растянутом мочевом пузыре требуется соответствующее лечение – катетеризация.
Особую опасность представляет так называемый тотальный спинальный блок, лечение которого требует максимального внимания и собранности специалистов. Патология возникает в результате неправильного интератекального введения анестезирующего средства. У пациента возникает потеря чувствительности или слабость в руках и ногах, появляется затрудненность дыхания и даже возможна потеря сознания.
- Реанимационные мероприятия сердечно-лёгочной системы.
- Искусственная вентиляция лёгких 100% кислородом.
- Немедленное введение внутривенной инфузионной нагрузки, чтобы избежать остановки сердца.
- Искусственная вентиляция проводится до полного разрешения проблемы.
Таким образом, подводя итоги из повседневной клинической практики, можно констатировать, что спинальный наркоз, как вид регионарной анестезии, имеет как и безусловные преимущества, так и определенные недостатки перед общим обезболиванием при оперативном вмешательстве. Стоит отметить, что регионарное обезболивание – это вид медицинского искусства, который, к сожалению, не многим анестезиологам доступен. Поэтому свободный выбор анестезирующего средства должен оставаться за пациентом.
После проведения процедуры наступает постепенное действие лекарства:
- легкое покалывание в голенях, стопах;
- чувство тепла по всему телу;
- тяжесть и непослушание в ногах;
- через 10-15 минут полностью пропадают болезненные ощущения даже при воздействии на конкретную область тела острым предметом.
В процессе проведения спинальной анестезии опытные анестезиологи израильских клиник всегда интересуются об ощущениях пациента. Пациент обязан информировать медика о наличии или отсутствии болезненных покалываний.
Показания к проведению субарахноидальной анестезии
Максимальная разовая доза лидокаина без адреналина для эпидуральной анестезии составляет 400мг (4,5 мг/кг), с адреналином – 500мг (7мг/кг). Для анестезии в грудном отделе позвоночника используют 10-15мл 2% раствора лидокаина (200-300 мг). В поясничном отделе 2% раствор лидокаина используется в объёме 15-20мл (300-400мг), 1,5° о раствор лидокаина – 20-25мл (300-375мг).
Максимальная разовая доза бупивакаина составляет 150мг, а в сочетании с адреналином – 200мг. Максимальная суточная доза – 400мг. При использовании 0,75% раствора бупивакаина первое введение препарата осуществляется в объёме 10-20мл (75-150мг), повторные введения – по 3-5мл. Длительность анестезии достигает 6-9 часов.
При использовании 0,25-0,5% раствора бупивакаина начало действия отмечается на 10-12 минуте, длительность анестезии достигает 4-6 часов. В послеоперационном периоде интервал между введениями должен быть не менее 3 часов.Мепивакаин для эпидуральной анестезии используется в 1%, 1,5% и 2% растворах. Максимальная разовая доза препарата 400мг, суточная – 1000мг.
Начало действия 2% раствора мепивакаина отмечается на 7-15 минуте, длительность анестезии составляет до 3-5 часов. Интервал между введениями не должен быть менее 1,5 часов.Однократная доза незакаина – 800мг, а в сочетании с адреналином – 1000мг. Для эпидуральной анестезии в грудном отделе применяют 1,5-2,0 мл/сегм.
(30-60мг), в поясничном отделе – 2,0-2,5 мл/сегм. (40-75мг) 2-3% раствора незакаина. Повторное введение препарата в дозе на 3-6мл меньшей, чем первоначальная, выполняется через 40-50 минут после первой инъекции. Общий объём раствора составляет 15-25мл (300-750мг). Длительность действия анестезии незакаином составляет 30-60 минут, а при сочетании с адреналином 60-90 минут.
Разовая доза 1% раствора этидокаина составляет 300мг (4,0мг/кг), при использовании адреналина – 450мг (5,5 мг/кг).Обычно используемая дозировка – 0,7-1,7 мл/сегм. Повторное введение препарата выполняется через 2-3 часа после первой инъекции.Общая характеристика местных анестетиков представлены в таблице 14.
Таблица 14 Характеристика местных анестетиков, используемых для эпидуральной анестезииЛидокаин 2%Макс. разовая доза (мг) 400Сила 1,0Токсичность 1,0Начало (мин) 8 – 12Длительность (часы) до 1,3Тримекаин 2,5%Макс. разовая доза (мг) 400Сила 0,45Токсичность 1,0Начало (мин) 7 – 10Длительность (часы) 1,0 – 1,5Бупивакаин 0,5%Макс.
разовая доза (мг) 150Сила 4,0Токсичность 2,0Начало (мин) 10 – 12Длительность (часы) 3,0 – 3,5Прилокаин 2%Макс. разовая доза (мг) 900Сила 0,65Токсичность 0,77Начало (мин) 10 – 13Длительность (часы) 2,0 – 3,0Мепивакаин 2%Макс. разовая доза (мг) 400Сила 1,0Токсичность 1,8Начало (мин) 7 – 15Длительность (часы) 3,0 – 5,0Этидокаин 1%Макс.
разовая доза (мг) 300Сила 4,0Токсичность 5,5Начало (мин) 10 – 12Длительность (часы) 4,0 – 6,0Азакаин 0,75%Макс. разовая доза (мг) 420Сила 3,5Токсичность 3,6Начало (мин) 25 – 30Длительность (часы) 5,0 – 10,0Незакаин 2%Макс. разовая доза (мг) 800Сила 0,5Токсичность 0,3Начало (мин) 1 – 2Длительность (часы) 0,5 – 1,0РопивакаинМакс.
разовая доза (мг) 150Сила 4,0Токсичность 2,0Начало (мин) 10 – 12Длительность (часы) 3,0 – 3,5Однако, местные анестетики не лишены недостатков. Длительность действия наиболее распространённых из них (тримекаин, лидокаин) достаточно невелика, что увеличивает нагрузку на медперсонал, а также вероятность инфицирования эпидурального пространства при частых введениях в послеоперационном периоде.
Первоначальное введение больших доз препаратов, увеличение количества больных с множественными сопутствующими заболеваниями приводит к тому, что развиваются тяжёлые осложнения, преимущественно глубокая артериальная гипотензия.Клинический опыт последних лет показал, что применение для эпидуральной аналгезии наркотических аналгетиков даёт мощный и продолжительный болеутоляющий эффект.
Максимальную длительность аналгезии обеспечивает морфин (до 24 и более часов), минимальную – фентанил (до 4 часов). Эффективность послеоперационной эпидуральной аналгезии зависит от точной идентификации эпидурального пространства и подведения аналгетика к заинтересованным сегментам спинного мозга. Большое значение имеет и выбор дозы препарата (табл.15).
Таблица 15 Дозировка наркотических аналгетиков, используемых для эпидуральной аналгезииМорфин 2мг – 0,1 мг/кгФентанил 100 – 200мкгПетидин 25 – 100мгАльфентанил 15 – 30мкгЛофентанил 5 мкгМетадон 4 – 6 мгБупренорфин 60 – 300 мкгБуторфанол 1 – 4мгФенопиридин 2 мгНалбуфин 5 мгОмнопон 10мгПентазоцин 0,2 – 0,4 мг/кгПросидел 5 – 10 мгПромедол 20мгУ больных с хроническим болевым синдромом достаточно введения 2-Змг морфина, у больных с острой болью в послеоперационном периоде 4-5мг.
Примечательно, что осложнения, возникающие в период проведения эпидуральной аналгезии наркотическими аналгетиками, носят дозозависимый характер. При использовании морфина в дозе 5 мг у 60% больных отмечается задержка мочеиспускания, а при использовании 7мг – у 100%.Следует отметить, что разрешёнными фармакопеей России к эпидуральному применению являются морфин и фентанил.
Было отмечено и снижение болеутоляющей активности эпидурально введённого морфина, который на 6-7 сутки был практически не эффективен.Подобного рода недостатков лишена эпидуральная аналгезия клофелином, который используется в дозе 100-200 мкг.Начало действия клофелина отмечается на 5-6 минуте, достаточная аналгезия развивается через 15-30 минут.
Болеутоляющий эффект клофелина длится от 3,5 до 24 часов, в среднем – 8,5 часов. Причём, длительность аналгезии и её качество оставались такими же и на 5-6 сутки введения. Хорошие результаты эпидуральной аналгезии клофелином достигнуты в 83-90% случаев.Эпидурально введённый клофелин через 15 минут снижал систолическое артериальное давление на 10-15%, максимум снижения приходится на 60 минуту – на 15-18%.
Снижаются на 6,1% среднединамическое давление, на 8,6% частота сердечных сокращений, на 8,9% общее периферическое сопротивление. Минутный объём сердца, ударный объём и сердечный индекс не меняются. Частота дыханий уменьшается на 19%,возрастают дыхательный объём на 31% и жизненная ёмкость лёгких на 50%.
Эффекты эпидуральной аналгезии не ограничиваются только выключением проводимости в спинальных корешках в результате введения местноанестезирующего препарата или наркотика. Под влиянием эпидуральной блокады в организме происходят разнообразные и сложные физиологические реакции многих органов и систем, лечебные эффекты которых значительно шире и глубже, чем обезболивающие свойства.
Использование эпидуральной аналгезии в терапии – это относительно новый подход к лечению тяжёлых заболеваний и состояний, в основе которых лежит спазм гладкой мускулатуры (бронхиолоспазм, спазм сфинктеров, артериоспазм и др.), основанный на сегментарной десимпагизации органов и систем в комплексе с другими специфическими методами воздействия на основные звенья патогенеза страдания. Блокада ноцицептивной афферентации оказывает как общее воздействие, нормализующее соотношение адренергических и холинергических систем организма, так и местное влияние в виде вазодилятации и увеличения кровотока, релаксации гладкой мускулатуры и бронходилятации, расслаблении сфинктеров и протоков желёз.
Эпидуральная аналгезия при астматическом статусе
Симпатическая блокада, вызываемая эпидуральной аналгезией у больных, находящихся в астматическом статусе, увеличивает внутрилёгочный кровоток, улучшает газообмен в лёгких, уменьшает артериальную гипоксемию. Бронходилятирующий эффект аналгезии основан на законе Кеннона-Розенблютта: “в результате денервации органа его чувствительные структуры делаются во много раз чувствительнее к своему медиатору” (Кеннон У., Розенблют А., 1951).
Пункция и катетеризация эпидурального пространства производится на уровне Тh
З–4
. Объём вводимого местного анестетика (2% раствор лидокаина) определяется необходимостью блокады 7-8 верхнегрудных сегментов (от С
7
до Тh
6-8
) из расчёта 1мл/сегм., т.е. 6-8мл. Через 30-40 минут после введения местного анестетика дыхание больных становится свободнее, уменьшается одышка, выдох делается более полным, облегчается отхождение мокроты, уменьшается сопротивление дыхательных путей, уменьшаются явления гипоксии, работа дыхание резко снижается. На фоне эпидуральной аналгезии у больных увеличиваются дыхательный объём на 50%, минутный объём дыхания на 45%, жизненная ёмкость лёгких на 126%. Увеличиваются рН и РаО
2
, снижается РаСО
2
. Происходит нормализация показателей гемодинамики: артериальное давление снижается на 22,5%, частота сердечных сокращений урежается на 25%, ударный объём, минутный объём сердца и сердечный индекс увеличиваются соответственно на 22,3%, 13% и 37%. Общее периферическое сопротивление снижается на 13,7%.
Эпидуральная аналгезия у больных с острым инфарктом миокарда
Выполнять катетеризацию эпидурального пространства у больных с острым инфарктом миокарда следует до начала терапии антикоагулянтами и фибринолитиками. В противном случае – абсолютно противопоказано. Эпидуральная аналгезия у больных с острым инфарктом миокарда вызывает прерывание афферентной патологической импульсации, сопровождается дилятацией артерий и артериол, уменьшением общего периферического сопротивления, давления в правом предсердии и крупных венах, работы миокарда, частоты аритмий и фибрилляций.
Показанием для применения эпидуральной аналгезии у больных с острым инфарктом миокарда является стойкий, некупирующийся наркотическими аналгетиками, болевой синдром.
Пункцию и катетеризацию эпидурального пространства производят на уровне Th
З–4. В качестве препарата для аналгезии применяют 2% раствор лидокаина в дозе 0,5-1,0 мл/ сегм. Для блокады 8 сегментов (С
5-Th
5) обычно используют 5-8мл раствора местного анестетика. Длительность болеутоляющего эффекта составляет 4 – 5 часов. При сочетанном применении раствора местного анестетика с 3 – 4мг морфина длительность аналгезии возрастает до 8-12 часов.
Эпидуральная аналгезия у больных с панкреатитом
У больных с панкреатитом эпидуральная аналгезия полностью купирует болевой синдром, снимает висцеральный вазоспазм, спазм сфинктера Одди, панкреатических и желчных протоков, за счёт чего увеличивается отток панкреатического секрета и желчи, увеличивается перфузия поджелудочной железы, ускоряется нормализация амилазы крови и мочи.
Больным с панкреатитом, которым предполагается выполнение эпидуральной аналгезии, в первую очередь необходимо возместить дефицит ОЦК инфузией коллоидных и кристаллоидных растворов до нормализации ЦВД и гематокрита.
Пункция и катетеризация эпидурального пространства производится на уровне Th
7-8. Доза вводимого анестетика определяется необходимостью блокады 7-8 сегментов спинного мозга (Th
5– 12) из расчёта 1,2-2,0 мл/сегм. Обычно используют 6-10мл 2% раствора лидокаина. Для увеличения длительности эффекта в раствор местного анестетика добавляют 50-100 мг фентанила.
Эпидуральная аналгезия корешкового болевого синдрома
Показанием для применения эпидуральной аналгезии является упорный, жестокий корешковый болевой синдром, не поддающийся обычным методам консервативного лечения.
Под местной анестезией на уровне L
1-2пунктируется эпидуральное пространство и вводится сначала смесь, состоящая из 5-6 мл 2% раствора лидокаина или 0,5% раствора маркаина, 50-100 мкг фентанила и 100-200 мкг клофелина, а затем глюкокорортикоид. В качестве последнего используются метилпреднизолон (60-120 мг), гидрокортизон (100-150 мг)
или триамцинолон (75-50 мг). Кортикостероид перед введением разводится в 5-10 мл изотонического раствора хлорида натрия.
Перед извлечением из эпидурального пространства иглу необходимо промыть во избежание образования свищей, т.к. даже следовые концентрации кортикостероидов способствуют их образованию.
Болевой синдром купируется через 15-20 минут после эпидуральной инъекции. При необходимости повторное введение вышеуказанной смеси препаратов выполняют через 24-48 часов. Обычно достаточно 1-2 инъекций.
Эпидуральная анестезия и аналгезия у больных с облитерирующим эндартериитом и ишемическими нарушениями в нижних конечностях
Эпидуральная блокада у больных с облитерирующим эндартериитом выключает патологическую импульсацию из области поражения, улучшает местный кровоток, снимает спазм артериол и гладкой мускулатуры, что приводит к разрыву порочного круга: спазм – ишемия -боль – спазм.
Показания к проведению эпидуральной анестезии и аналгезии у больных с облитерирующим эндартериитом:
1. С лечебной целью – в спастической стадии заболевания.
Эпидуральная анестезия у больных сахарным диабетом
Выполнять катетеризацию эпидурального пространства у больных с острым инфарктом миокарда следует до начала терапии антикоагулянтами и фибринолитиками. В противном случае – абсолютно противопоказано. Эпидуральная аналгезия у больных с острым инфарктом миокарда вызывает прерывание афферентной патологической импульсации, сопровождается дилятацией артерий и артериол, уменьшением общего периферического сопротивления, давления в правом предсердии и крупных венах, работы миокарда, частоты аритмий и фибрилляций.
Показанием для применения эпидуральной аналгезии у больных с острым инфарктом миокарда является стойкий, некупирующийся наркотическими аналгетиками, болевой синдром.Пункцию и катетеризацию эпидурального пространства производят на уровне Th
З-4. В качестве препарата для аналгезии применяют 2% раствор лидокаина в дозе 0,5-1,0 мл/ сегм.
У больных с панкреатитом эпидуральная аналгезия полностью купирует болевой синдром, снимает висцеральный вазоспазм, спазм сфинктера Одди, панкреатических и желчных протоков, за счёт чего увеличивается отток панкреатического секрета и желчи, увеличивается перфузия поджелудочной железы, ускоряется нормализация амилазы крови и мочи.
Больным с панкреатитом, которым предполагается выполнение эпидуральной аналгезии, в первую очередь необходимо возместить дефицит ОЦК инфузией коллоидных и кристаллоидных растворов до нормализации ЦВД и гематокрита.Пункция и катетеризация эпидурального пространства производится на уровне Th
7-8. Доза вводимого анестетика определяется необходимостью блокады 7-8 сегментов спинного мозга (Th
5- 12) из расчёта 1,2-2,0 мл/сегм.
Обычно используют 6-10мл 2% раствора лидокаина. Для увеличения длительности эффекта в раствор местного анестетика добавляют 50-100 мг фентанила.Эпидуральная аналгезия корешкового болевого синдромаПоказанием для применения эпидуральной аналгезии является упорный, жестокий корешковый болевой синдром, не поддающийся обычным методам консервативного лечения.
Под местной анестезией на уровне L
1-2пунктируется эпидуральное пространство и вводится сначала смесь, состоящая из 5-6 мл 2% раствора лидокаина или 0,5% раствора маркаина, 50-100 мкг фентанила и 100-200 мкг клофелина, а затем глюкокорортикоид. В качестве последнего используются метилпреднизолон (60-120 мг), гидрокортизон (100-150 мг)или триамцинолон (75-50 мг).
Кортикостероид перед введением разводится в 5-10 мл изотонического раствора хлорида натрия.Перед извлечением из эпидурального пространства иглу необходимо промыть во избежание образования свищей, т.к. даже следовые концентрации кортикостероидов способствуют их образованию.Болевой синдром купируется через 15-20 минут после эпидуральной инъекции. При необходимости повторное введение вышеуказанной смеси препаратов выполняют через 24-48 часов. Обычно достаточно 1-2 инъекций.
Эпидуральная блокада у больных с облитерирующим эндартериитом выключает патологическую импульсацию из области поражения, улучшает местный кровоток, снимает спазм артериол и гладкой мускулатуры, что приводит к разрыву порочного круга: спазм – ишемия -боль – спазм.Показания к проведению эпидуральной анестезии и аналгезии у больных с облитерирующим эндартериитом:1. С лечебной целью – в спастической стадии заболевания.
Эпидуральная анестезия, не вызывая стрессорной продукции контринсулярных гормонов, выраженного гликогенолиза и угнетения инсулинопродуцирующей функции поджелудочной железы, предупреждает избыточную катаболическую реакцию в ответ на хирургическую агрессию и сохраняет рациональные адаптационные механизмы углеводного обмена.
Все выше указанное является основанием для применения эпидуральной анестезии при хирургических вмешательствах у больных сахарным диабетом.Показанием для использования эпидуральной анестезии у этой категории больных являются длительные травматические операции на нижнем этаже брюшной полости и нижних конечностях.
После установки на соответствующем уровне в эпидуральном пространстве катетера и проведения тест-дозы, основная доза местного анестетика вводится дробно в два этапа. На первом этапе объем 2% раствора лидокаина составляет 7-10 мл, на втором, через 10-15 минут – 5-7 мл.Двухэтапность введения основной дозы местного анестетика позволяет своевременно восполнить ОЦК, подобрать оптимальную дозу местного анестетика и избежать артериальной гипотензии.
Для борьбы с болевым синдромом при инкурабельных онкологических заболеваниях, помимо наркотических аналгетиков, используют эпидуральную химическую денервацию.Методика эпидуральной химической денервации.– Катетеризация эпидурального пространства– После введения пробной дозы местного анестетика определяют границы кожной анестезии.
При грамотном выполнении эпидуральная и спинномозговая анестезия являются простыми и безопасными методами обезболивания. Основной причиной развития осложнений при их проведении является низкая квалификация врача-анестезиолога, который, помимо желания овладеть этими методами, должен иметь глубокие теоретические знания по вопросам эпидуральной и спинномозговой анестезии, а также в совершенстве владеть методикой проведения реанимационных мероприятий. Практика показывает, что с накоплением опыта частота неудач и осложнений при выполнении регионарной анестезии значительно снижается.
Осложнения эпидуральной анестезии
Перфорация твёрдой мозговой оболочки встречается в 0,4 – 0,8% случаев и диагностируется по вытеканию тёплой спинномозговой жидкости из павильона иглы. Опасность этого осложнения минимальная, если оно вовремя установлено. В этом случае возможен либо отказ от выполнения эпидуральной анестезии, либо проведение длительной спинномозговой анестезии, либо выполнение пункции эпидурального пространства на сегмент выше, либо, оттянув иглу на 2-Змм назад до прекращения истечения ликвора, катетеризируют эпидуральное пространство и относятся к анестезии как к спинномозговой (тест-доза вводится в объёме 2-Змл и, если в течение 10-15 минут спинномозговая анестезия не развивается, вводят основную расчётную дозу местного анестетика). Перфорация твёрдой мозговой оболочки в любом случае диктует необходимость отказа от эпидурального применения морфина. Допустимо использование фентанила в дозе не более 50 мкг.
Осложнения со стороны катетера. Оптимальная глубина проведения катетера при катетеризации эпидурального пространства составляет 3-5 см. При глубокой катетеризации возрастает вероятность смещения катетера в переднебоковые отделы эпидурального пространства, выход его через межпозвоночные отверстия за пределы эпидурального пространства, повреждение венозных сплетений. Во многих случаях это определяет развитие мозаичности, неадекватности анестезии, односторонность обезболивания. Глубокая катетеризация эпидурального пространства чревата опасностью перегиба и узлообразования катетера. При проведении катетера на расстояние менее 2 см возможен выход его из эпидурального пространства, особенно, при изменении положения тела больного.
Артериальная гипотензия. Снижение артериального давления более чем на 30% от исходного расценивается как осложнение, которое встречается у 9% больных, оперированных в условиях эпидуральной анестезии. Артериальная гипотензия чаще возникает у больных со сниженными компенсаторными возможностями сердечно-сосудистой системы (больные в преклонном возрасте, ослабленные, истощенные, с исходной гиповолемией).
Непосредственными причинами гипотонии являются:
– Введение относительно большой дозы местного анестетика, блокирующего более 10 сегментов спинного мозга.
– Введение раствора местного анестетика на фоне не замеченной перфорации твёрдой мозговой оболочки и проникновение анестетика в субарахноидальное пространство.
В результате широкой симпатической блокады снижается тонус сосудов и общее периферическое сопротивление, увеличивается ёмкость сосудистого русла, что ведёт к развитию тяжёлой гипотензии.
Субарахноидальное попадание местного анестетика в дозе значительно превышающей используемую для спинномозговой анестезии, приводит к развитию в течение 2-5 минут тяжёлой гипотензии, резко выраженному “ладьевидному животу”, диафрагмальному дыханию с последующим апноэ, потерей сознания, параличу нижних конечностей. Такое состояние называется тотальный спинальный блок.
Сущность изменений, происходящих в организме больного при развитии тотального спинного блока, объясняется тем, что анестетик, распространяясь в краниальном направлении, последовательно блокирует корешки спинномозговых нервов, в составе которых проходят преганглионарные симпатические волокна и волокна, иннервирующие межрёберную дыхательную мускулатуру. В результате развивается гипогензия, выраженность которой зависит от степени вазодилятации. При достижении анестетиком уровня Тh
1выключается иннервация всех межрёберных мышщ и дыхание поддерживается одной диафрагмой. Выключается также симпатическая иннервация сердца, что приводит к брадикардии, снижению сократимости миокарда и сердечного выброса.
Профилактические мероприятия по борьбе с отрицательными проявлениями эпидуральной анестезии заключаются в тщательном отборе больных, точной дозировке местных анестетиков (блокада не более 10 сегментов), проведении инфузионной терапии в режиме гиперволемической гемодилюции в пред- и интраоперационном периодах. С позиций патогенеза гипотензии, являющейся следствием десимпатизации сердца и обширных сосудистых регионов брюшной полости и нижних конечностей, наиболее целесообразно использовать смешанный адреномиметик эфедрин, который ликвидирует дефицит венозного возврата, устраняет брадикардию и оказывает положительное инотропное влияние.
Значительно менее эффективен при развитии артериальной гипотензи “чистый” ?-адреномиметик мезатон, который не увеличивает ни венозного возврата, ни ударного объёма и, кроме того, способствует развитию брадикардии.
В критических ситуациях препаратом выбора является адреналин, который способен восстановить кровообращение даже при остановке сердечной деятельности.
Использование вазопрессоров обеспечивает анестезиологу время для первичного диагноза, позволяет начать массивную инфузионную терапию, а в случае развития тотального спинного блока – ИВЛ. Если лечебные мероприятия начаты своевременно, то прогноз, как правило, благоприятен.
Специфическим осложнением проведения эпидуральной анестезии в родах является развитие синдрома Бернара-Горнера, который проявляется миозом, сужением глазной щели, энофтальмом, а также нарушением слезоотделения, анизокорией, инъекцией сосудов склер, гиперемией кожи, потоотделением с одновременной анестезией отдельных участков кожи верхних конечностей и двигательными нарушениями в них на стороне блокады. Это осложнение связано с широким распространением анестетика по уменьшенному в объёме эпидуральному пространству и блокадой симпатической иннервации зоны шейных сегментов. Уменьшение объёма эпидурального пространства обусловлено сдавливанием маткой сосудов нижней полой вены, расширением венозных сплетений эпидурального пространства, препятствующих оттоку анестетика через межпозвоночные отверстия, использованием окситоцина для усиления схваток.
В положении на спине у беременных может развиться синдром аортокавальной компрессии, при котором нарушается венозный возврат к сердцу. Синергизм синдрома нижней полой вены и эпидуральной анестезии приводит к тяжёлым гемодинамическим нарушениям, в связи с чем, в период родоразрешения рекомендуется роженицу повернуть на левый бок или подложить под правую ягодицу валик.
Во время пункции возможно повреждение иглой вен эпидурального пространства, что может привести к кровоизлиянию и развитию гематомы. Хотя кровь, как правило, свободно покидает эпидуральное пространство через межпозвоночные отверстия, существует опасность сдавливания гематомой спинного мозга с тяжёлыми неврологическими последствиями в виде стойких параличей и парезов.
Аллергические реакции на местноанестезирующие средства встречаются относительно редко и в основном носят характер кожных высыпаний (крапивница, волдыри). Преимущественно эти реакции возникают после введения анестетиков эфирного типа. Редкие аллергические реакции, возникающие в ответ на введение амидных анестетиков, связаны чаще всего не с самим анестетиком, а со стабилизатором, находящимся в растворе (метабисульфит натрия), концентрация которого может достигать до 2 мг/мл (Дж. Леви, 1990).
Больным, имеющим в анамнезе аллергические реакции на местные анестетики или больным с полиаллергией, рекомендуется выполнение кожных тестов для определения лекарственных средств, которые являются для них безопасными.
Тест проводится по истечению месяца после аллергической реакции. Больной не должен принимать антигистаминные и симпатомиметические средства, метилксантины, средства от кашля и простуды. Местные анестетики разводят непосредственно перед использованием в изотоническом растворе хлористого натрия. Кожу предплечья обрабатывают спиртом и с помощью шариковой ручки или фломастера наносят клеточки размером 2,5×2,5см.
Лекарственные средства вводят внутрикожно в центр квадрата до появления волдыря размером 1-2мм (0,01-0,02мл раствора). При отрицательных результатах готовят и вводят растворы местных анестетиков, имеющих в 10 раз большую концентрацию (табл.17).
Таблица 17 Дозы местноанестезирующнх средств, вводимых при кожных тестах
Внутрикожный 0,02 мл 1:100
Подкожный 0,1 мл 1:100
Подкожный 0,1 мл 1:10
Подкожный 0,1 мл не разведенный
Подкожный 0,5 мл не разведенный
Подкожный 1,0 мл не разведенный
Реакция считается положительной при появлении в течение первых 10 минут инфильтрата диаметром не менее 7мм и существование его не менее 30 минут, при возникновении и сохранении в течение 30 минут очагов гиперемии кожи, при генерализованных кожных реакциях (кожный зуд).
Наиболее грозным осложнением эпидуральной аналгезии опиатами является депрессия дыхания (до 0,4% случаев). Она может развиться впервые 30-60 минут (ранняя депрессия) и спустя 6-48 часов (отсроченная депрессия). Большинство авторов отмечают, что самый опасный период это 6-12 часов после эпидуральной микроинъекции.
Причиной развития дыхательной депрессии является незамеченная перфорация твёрдой мозговой оболочки во время пункции эпидурального пространства, эпидуральное введение завышенных доз опиатов, применение опиатов на фоне эпидуральной аналгезии наркотическими аналгетиками.
Механизм развития дыхательной депрессии заключается в том, что эпидурально введенный наркотический аналгетик проникает в задние отделы субарахноидального пространства, с током ликвора поднимается в ростральном направлении и связывается с опиатными рецепторами в области дыхательного центра.
Клинически депрессия дыхания проявляется состоянием сомнолентности больного, наличием точечных “морфиновых” зрачков и постепенным урежением дыхания до 4-6 в минуту, вплоть до апноэ.
Угнетение дыхания, вызванное эпидурально введенным морфином, устраняется инфузией налоксона в дозе 5 мкг/кг.ч, причем ослабление аналгезии наступает только при увеличении дозы налоксона до 10 мкг/кг.ч. Примечательно, что на-локсон в дозе 5-10 мкг/кг.ч не только устраняет нарушения дыхания, но и значительно снижает глубину аналгезии при эпидуральном введенном фентаниле.
Острое нарушение дыхания купируется болюсным введением 0,4 мг налоксона. При необходимости 0,4 мг налоксона вводят повторно через 2-3 минуты. В крайнем случае после кратковременной масочной вентиляции больного интубируют и переводят на ИВЛ.
При проведении эпидуральной аналгезии опиатами целесообразно соблюдать следующие правила:
1. При подозрении на повреждение твёрдой мозговой оболочки от введения морфина следует отказаться. При необходимости можно использовать 25-50 мкг фентанила.
2. Не следует предпринимать попыток к усилению эпидуральной аналгезии опиатами путём парентерального введения наркотических аналгетиков.
3. Не превышать расчётные дозы эпидурально вводимых наркотических аналгетиков.
К числу “малых” осложнений эпидуральной аналгезии наркотическими аналгетиками относятся кожный зуд (до 8% случаев), тошнота и рвота (до 12% случаев).
Кожный зуд может ограничиваться зоной сегментарной аналгезии, однако, чаще он отмечается на лице, шее, туловище, иногда бывает генерализованным. Частота зуда резко возрастает при использовании морфина в дозе 5мг и более. Продолжительность и интенсивность кожного зуда варьируется от нескольких десятков минут до многих часов.
Тошнота и рвота, как правило, возникают после появления кожного зуда, причём тошнота отмечается через 4, а рвота – через 6 часов после эпидуральной микроинъекции.
Кожный зуд, тошнота и рвота специального лечения не требуют.
Транзиторное расстройство мочеиспускания при эпидуральной аналгезии морфином в дозе 5мг и более отмечаются у 60% больных, однако, это не является сложной проблемой, так как в отделениях реанимации и интенсивной терапии большинству больных с тяжёлой патологией для учёта диуреза выполняется катетеризация мочевого пузыря.
Частота проявлений общетоксического действия препаратов, используемых для регионарного обезболивания, составляет 1-5% и связана либо с передозировкой местного анестетика, либо с его внутрисосудистым введением при случайной катетеризации вен эпидурального пространства. Особенно опасно внутрисосудистое введение бупивакаина, вызывающего остановку сердца, резистентную к терапии.
Клинические проявления токсичности местных анестетиков.
Лёгкая степень тяжести. Больные жалуются на головокружение, шум в ушах, онемение вокруг рта. Отмечается спутанность сознания, расширение зрачков, тошнота, гипертензия, тахикардия, угнетение дыхания.
Средняя степень тяжести. У больного возникают подёргивания мышц лица, гримасы, затем развиваются генерализованные тонико-клонические судороги, рвота, тахикардия снижение артериального давления до 60-80 мм рт.ст., нарушение дыхания (до апноэ).
Тяжёлая степень. Сознание больного утрачено до комы мидриаз, остановка дыхания, глубокая гипотензия, синусовая брадикардия, нарушение проводимости миокарда, развитие желудочковых экстрасистол с последующей остановкой сердечной деятельности.
Лечение токсических проявлений местных анестетиков заключается в первую очередь в использовании противосудорожных препаратов (барбитураты), осуществлении интубации трахеи и проведении ИВЛ при FiO2=l,0, массивной инфузии кровезаменителей, введении гормонов (преднизолоц до 30 мг/кг). При развитии брадикардии используется атропин (0,5 – 1,0 – 1,5 мг). В случае остановки сердечной деятельности проводятся реанимационные мероприятия. Следует помнить, что при остановке сердечной деятельности, вызванной токсическими проявлениями бупивакаина, сердечно-лёгочно-церебральная реанимация должна проводиться не менее 60 минут.
Не рекомендуется оставлять катетер у больного более 4-7 суток, так как пропорционально увеличению этого срока возрастает опасность инфицирования эпидурального пространства.
Одним из наиболее грозных осложнений эпидуральной и спинномозговой анестезии является развитие гнойного эпидурита. Первые признаки этого осложнения возникают на 3-7 сутки после начала анестезии и проявляются слабостью, головной болью, гипертермией, болями в области местонахождения катетера или пункции при движениях, при поколачивании по остистым отросткам, при введении местного анестетика или наркотика. В более поздний период боли носят разлитой характер, и отмечается появление кожной гипертезии. По мере прогрессирования процесса кожная чувствительность уменьшается, в связи со сдавливанием корешков снижаются рефлексы, иногда возникает симптом Кернига. В некоторых случаях отмечается развитие парапареза со снижением чувствительности и нарушением функций тазовых органов.
При подозрении на возникновение гнойного эпидурита катетер необходимо удалить и произвести его микробиологическое исследование. Диагноз и локализация эпидурита уточняется эпидуральной пункцией, для чего используется методика трёх игл (В.И. Костюнин, 1977). Одна игла вкалывается в место предыдущего вкола, вторая – выше на один позвонок, третья ниже на позвонок. Введение игл должно быть очень осторожным, шаг иглы не более 1,5-2,0 мм. Для идентификации эпидурального пространства следует использовать шприц, наполненный воздухом (изотонический раствор хлорида натрия, расширяя эпидуральное пространство, разрушает воспалительный барьер, который, как правило, ограничивает распространение гнойного процесса). Наличие густого гноя указывает на развитие эпидурального абсцесса, мутноватой жидкости – гнойного эпидурита.
После эвакуации отделяемого в эпидуральное пространство вводятся антибиотики группы аминогликозидов (1г канамицина или 80мг гентамицина или 3 мг/кг нетилмицина). Введение антибиотиков повторяют 2-3 раза через 2-3 дня. Помимо этого, проводится курс массивной антибактериальной терапии, включающий назначение цефалоспоринов II – III поколения в сочетании с аминогликозидами 2-3 поколения, в максимальных дозах.
В начальный период заболевания такие больные должны быть осмотрены нейрохирургом, поскольку оптимальным сроком для оперативного вмешательства является период локальной болезненности и корешковых болей до развития симптомов спинальной дисфункции (И.М.Иргер, 1988).
Осложнения спинномозговой анестезии
Гипотензия является неотъемлемым компонентом течения спинномозговой анестезии. Степень его выраженности определяется уровнем анестезии и выполнением соответствующих профилактических мероприятий. Проведение предоперационной инфузионной “подпорки” (М.Добсон, 1989), интраоперационной инфузионной терапии в режиме гиперволемической гемодилюции, использование эфедрина, медленное введение анестетика в субарахноидальное пространство исключают развитие тяжёлых гемодинамических нарушений.
В случае развития тяжелой гипотензии и отсутствии возможности значительно увеличить темп и объем инфузионной терапии показано внутривенное струйное введение 3,0-3,5 мл/ кг массы тела больного 7,5% раствора хлорида натрия в течение 3-5 минут. Быстрое повышение уровня натрия в плазме создает высокий трансмембранный градиент и, мобилизируя жидкость из интерстициального пространства, увеличивает внутрисосудистый объем, эффективно коррегируя гипотензию.
Восстановление пациента
После часа по окончанию операции пациенты израильских клиник могут применять напитки. В зависимости от типа анестетика полное восстановление чувствительности нервов наступает в диапазоне двух, четырех часов. Пациент может подниматься в первые сутки после операции. Возможно появление легкого головокружения.
Если в ходе операции наряду со спинальной анестезией применялись общие обезболивающие средства, сроки восстановления заметно увеличиваются. Необходимость их применения возникает при недостаточности дозы спинальной анестезии, выявлении более сложного характера операции, чем предполагалось на первоначальном этапе обследования пациента.
Возможные нежелательные реакции
При проведении операции возможны осложнения после спинномозговой анестезии:
- появление головной боли при активном послеоперационном движении (признаки проходят в течение суток);
- кратковременное снижение артериального давления (наблюдается у 1% пациентов);
- трудности с мочеиспусканием (как правило, возникают у мужчин, проходят быстро, не требуют лечения).

Израильские медики имеют большой опыт проведения спинальной анестезии, предотвращают риски появления возможного осложнения после спинальной анестезии. Главное предоставить анестезиологу достоверную информацию о перенесенных ранее операциях и непереносимости лекарственных средств.
Послеоперационный период
После операции с применением спинномозговой пункции возможны различные ухудшения общего состояния пациента. Прежде всего – это головная боль после спинальной анестезии. Такое состояние считается нормальным, так как местный анестетик (Наропин) оказывает остаточное действие. Пациенту не следует паниковать, что после наркоза болит голова.
В течение 4-5 часов после операции, при условии нормализации артериального давления, и в состоянии покоя, головная боль исчезнет. Следующая жалоба пациента – это то, что у него болит спина после спинальной анестезии. Причина такого состояния заключается в следующем. Все нервные волокна под действием местной анестезии были заблокированы.
- Спинальная гематома.
- Снижение или повышение артериального и внутричерепного давления.
- Тошнота и рвотный рефлекс.
- Снижение частотных сокращений сердца (аритмия).
О любых чувствах дискомфорта и болезненных ощущениях необходимо оповещать обслуживающий медицинский персонал.
Болевой синдром поддерживается четырьмя источниками болевой импульсации – кожным, глубоким соматическим, висцеральным и гуморальным, а они, в свою очередь, вызывают рефлекторный сосудистый спазм, образуя порочный круг, ведущий в конечном итоге к общей и органной гиподинамии и развитию разного рода осложнений.
По своему механизму действия Эпидуральная аналгезия способна полностью предотвратить влияние первых Ірех компонентов, что существенно сказывается на течении послеоперационного периода. В условиях эффективной эпидуральной аналгезии полностью купируется болевой синдром, увеличивается двигательная активность больных, они могут свободно дышать и откашливать мокроту, самостоятельно себя обслуживать.

Облегчается проведение дыхательной гимнастики.Симпатолитические эффекты эпидуральной аналгезии способствуют снятию рефлекторного вазоспазма, усилению кишечной перистальтики, увеличению перфузии органов и тканей.Уровень пункции и катетеризации эпидурального пространства производится в зависимости от области оперативного вмешательства.
В качестве препаратов для аналгезии используют растворы местных анестетиков, наркотические аналгетики, центральные адренопозитивные препараты.Примечательно, что предоперационное эпидуральное введение наркотических аналгетиков, вызывающих блокаду модуляции ноцицептивных импульсов в нейронах задних рогов спинного мозга, сопровождается более длительной послеоперационной аналгезией, чем при введении опиатов после операции.
Так, при эпидуральном введении 4 мг морфина за 45-60 мин. до операции длительность послеоперационной анальгезии составляет 15-20 и более часов, тогда как та же доза морфина введенная непосредственно по окончанию операции вызывает обезболивание около 10-12 часов.Эпидуральная анальгезия является наиболее физиологическим методом п/о обезболиванияпо своей эффективности значительно превосходящим рутинное введение парентеральное введение наркотических анальгетиков и обладающее нормализующим влиянием на показатели дыхания и кровообращения, уменьшающим количество послеоперационных осложнений облегчающим проведение послеоперационною периода.
Осложнения спинномозговой анестезии
Перфорация твёрдой мозговой оболочки встречается в 0,4 – 0,8% случаев и диагностируется по вытеканию тёплой спинномозговой жидкости из павильона иглы. Опасность этого осложнения минимальная, если оно вовремя установлено. В этом случае возможен либо отказ от выполнения эпидуральной анестезии, либо проведение длительной спинномозговой анестезии, либо выполнение пункции эпидурального пространства на сегмент выше, либо, оттянув иглу на 2-Змм назад до прекращения истечения ликвора, катетеризируют эпидуральное пространство и относятся к анестезии как к спинномозговой (тест-доза вводится в объёме 2-Змл и, если в течение 10-15 минут спинномозговая анестезия не развивается, вводят основную расчётную дозу местного анестетика).
Перфорация твёрдой мозговой оболочки в любом случае диктует необходимость отказа от эпидурального применения морфина. Допустимо использование фентанила в дозе не более 50 мкг.Осложнения со стороны катетера. Оптимальная глубина проведения катетера при катетеризации эпидурального пространства составляет 3-5 см.
При глубокой катетеризации возрастает вероятность смещения катетера в переднебоковые отделы эпидурального пространства, выход его через межпозвоночные отверстия за пределы эпидурального пространства, повреждение венозных сплетений. Во многих случаях это определяет развитие мозаичности, неадекватности анестезии, односторонность обезболивания.
Глубокая катетеризация эпидурального пространства чревата опасностью перегиба и узлообразования катетера. При проведении катетера на расстояние менее 2 см возможен выход его из эпидурального пространства, особенно, при изменении положения тела больного.Артериальная гипотензия. Снижение артериального давления более чем на 30% от исходного расценивается как осложнение, которое встречается у 9% больных, оперированных в условиях эпидуральной анестезии.
Артериальная гипотензия чаще возникает у больных со сниженными компенсаторными возможностями сердечно-сосудистой системы (больные в преклонном возрасте, ослабленные, истощенные, с исходной гиповолемией).Непосредственными причинами гипотонии являются:– Введение относительно большой дозы местного анестетика, блокирующего более 10 сегментов спинного мозга.
– Введение раствора местного анестетика на фоне не замеченной перфорации твёрдой мозговой оболочки и проникновение анестетика в субарахноидальное пространство.В результате широкой симпатической блокады снижается тонус сосудов и общее периферическое сопротивление, увеличивается ёмкость сосудистого русла, что ведёт к развитию тяжёлой гипотензии.
Субарахноидальное попадание местного анестетика в дозе значительно превышающей используемую для спинномозговой анестезии, приводит к развитию в течение 2-5 минут тяжёлой гипотензии, резко выраженному “ладьевидному животу”, диафрагмальному дыханию с последующим апноэ, потерей сознания, параличу нижних конечностей.
Такое состояние называется тотальный спинальный блок.Сущность изменений, происходящих в организме больного при развитии тотального спинного блока, объясняется тем, что анестетик, распространяясь в краниальном направлении, последовательно блокирует корешки спинномозговых нервов, в составе которых проходят преганглионарные симпатические волокна и волокна, иннервирующие межрёберную дыхательную мускулатуру.
В результате развивается гипогензия, выраженность которой зависит от степени вазодилятации. При достижении анестетиком уровня Тh
1выключается иннервация всех межрёберных мышщ и дыхание поддерживается одной диафрагмой. Выключается также симпатическая иннервация сердца, что приводит к брадикардии, снижению сократимости миокарда и сердечного выброса.
Профилактические мероприятия по борьбе с отрицательными проявлениями эпидуральной анестезии заключаются в тщательном отборе больных, точной дозировке местных анестетиков (блокада не более 10 сегментов), проведении инфузионной терапии в режиме гиперволемической гемодилюции в пред- и интраоперационном периодах.
С позиций патогенеза гипотензии, являющейся следствием десимпатизации сердца и обширных сосудистых регионов брюшной полости и нижних конечностей, наиболее целесообразно использовать смешанный адреномиметик эфедрин, который ликвидирует дефицит венозного возврата, устраняет брадикардию и оказывает положительное инотропное влияние.
Значительно менее эффективен при развитии артериальной гипотензи “чистый” ?-адреномиметик мезатон, который не увеличивает ни венозного возврата, ни ударного объёма и, кроме того, способствует развитию брадикардии.В критических ситуациях препаратом выбора является адреналин, который способен восстановить кровообращение даже при остановке сердечной деятельности.
Использование вазопрессоров обеспечивает анестезиологу время для первичного диагноза, позволяет начать массивную инфузионную терапию, а в случае развития тотального спинного блока – ИВЛ. Если лечебные мероприятия начаты своевременно, то прогноз, как правило, благоприятен.Специфическим осложнением проведения эпидуральной анестезии в родах является развитие синдрома Бернара-Горнера, который проявляется миозом, сужением глазной щели, энофтальмом, а также нарушением слезоотделения, анизокорией, инъекцией сосудов склер, гиперемией кожи, потоотделением с одновременной анестезией отдельных участков кожи верхних конечностей и двигательными нарушениями в них на стороне блокады.
Это осложнение связано с широким распространением анестетика по уменьшенному в объёме эпидуральному пространству и блокадой симпатической иннервации зоны шейных сегментов. Уменьшение объёма эпидурального пространства обусловлено сдавливанием маткой сосудов нижней полой вены, расширением венозных сплетений эпидурального пространства, препятствующих оттоку анестетика через межпозвоночные отверстия, использованием окситоцина для усиления схваток.
В положении на спине у беременных может развиться синдром аортокавальной компрессии, при котором нарушается венозный возврат к сердцу. Синергизм синдрома нижней полой вены и эпидуральной анестезии приводит к тяжёлым гемодинамическим нарушениям, в связи с чем, в период родоразрешения рекомендуется роженицу повернуть на левый бок или подложить под правую ягодицу валик.
Во время пункции возможно повреждение иглой вен эпидурального пространства, что может привести к кровоизлиянию и развитию гематомы. Хотя кровь, как правило, свободно покидает эпидуральное пространство через межпозвоночные отверстия, существует опасность сдавливания гематомой спинного мозга с тяжёлыми неврологическими последствиями в виде стойких параличей и парезов.
Аллергические реакции на местноанестезирующие средства встречаются относительно редко и в основном носят характер кожных высыпаний (крапивница, волдыри). Преимущественно эти реакции возникают после введения анестетиков эфирного типа. Редкие аллергические реакции, возникающие в ответ на введение амидных анестетиков, связаны чаще всего не с самим анестетиком, а со стабилизатором, находящимся в растворе (метабисульфит натрия), концентрация которого может достигать до 2 мг/мл (Дж. Леви, 1990).
Больным, имеющим в анамнезе аллергические реакции на местные анестетики или больным с полиаллергией, рекомендуется выполнение кожных тестов для определения лекарственных средств, которые являются для них безопасными.Тест проводится по истечению месяца после аллергической реакции. Больной не должен принимать антигистаминные и симпатомиметические средства, метилксантины, средства от кашля и простуды.
Местные анестетики разводят непосредственно перед использованием в изотоническом растворе хлористого натрия. Кожу предплечья обрабатывают спиртом и с помощью шариковой ручки или фломастера наносят клеточки размером 2,5×2,5см.Лекарственные средства вводят внутрикожно в центр квадрата до появления волдыря размером 1-2мм (0,01-0,02мл раствора).
При отрицательных результатах готовят и вводят растворы местных анестетиков, имеющих в 10 раз большую концентрацию (табл.17).Таблица 17 Дозы местноанестезирующнх средств, вводимых при кожных тестахВнутрикожный 0,02 мл 1:100Подкожный 0,1 мл 1:100Подкожный 0,1 мл 1:10Подкожный 0,1 мл не разведенныйПодкожный 0,5 мл не разведенныйПодкожный 1,0 мл не разведенныйРеакция считается положительной при появлении в течение первых 10 минут инфильтрата диаметром не менее 7мм и существование его не менее 30 минут, при возникновении и сохранении в течение 30 минут очагов гиперемии кожи, при генерализованных кожных реакциях (кожный зуд).
Наиболее грозным осложнением эпидуральной аналгезии опиатами является депрессия дыхания (до 0,4% случаев). Она может развиться впервые 30-60 минут (ранняя депрессия) и спустя 6-48 часов (отсроченная депрессия). Большинство авторов отмечают, что самый опасный период это 6-12 часов после эпидуральной микроинъекции.

Причиной развития дыхательной депрессии является незамеченная перфорация твёрдой мозговой оболочки во время пункции эпидурального пространства, эпидуральное введение завышенных доз опиатов, применение опиатов на фоне эпидуральной аналгезии наркотическими аналгетиками.Механизм развития дыхательной депрессии заключается в том, что эпидурально введенный наркотический аналгетик проникает в задние отделы субарахноидального пространства, с током ликвора поднимается в ростральном направлении и связывается с опиатными рецепторами в области дыхательного центра.
Клинически депрессия дыхания проявляется состоянием сомнолентности больного, наличием точечных “морфиновых” зрачков и постепенным урежением дыхания до 4-6 в минуту, вплоть до апноэ.Угнетение дыхания, вызванное эпидурально введенным морфином, устраняется инфузией налоксона в дозе 5 мкг/кг.ч, причем ослабление аналгезии наступает только при увеличении дозы налоксона до 10 мкг/кг.ч.
Примечательно, что на-локсон в дозе 5-10 мкг/кг.ч не только устраняет нарушения дыхания, но и значительно снижает глубину аналгезии при эпидуральном введенном фентаниле.Острое нарушение дыхания купируется болюсным введением 0,4 мг налоксона. При необходимости 0,4 мг налоксона вводят повторно через 2-3 минуты.
В крайнем случае после кратковременной масочной вентиляции больного интубируют и переводят на ИВЛ.При проведении эпидуральной аналгезии опиатами целесообразно соблюдать следующие правила:1. При подозрении на повреждение твёрдой мозговой оболочки от введения морфина следует отказаться. При необходимости можно использовать 25-50 мкг фентанила.2.
Не следует предпринимать попыток к усилению эпидуральной аналгезии опиатами путём парентерального введения наркотических аналгетиков.3. Не превышать расчётные дозы эпидурально вводимых наркотических аналгетиков.К числу “малых” осложнений эпидуральной аналгезии наркотическими аналгетиками относятся кожный зуд (до 8% случаев), тошнота и рвота (до 12% случаев).
Кожный зуд может ограничиваться зоной сегментарной аналгезии, однако, чаще он отмечается на лице, шее, туловище, иногда бывает генерализованным. Частота зуда резко возрастает при использовании морфина в дозе 5мг и более. Продолжительность и интенсивность кожного зуда варьируется от нескольких десятков минут до многих часов.
Тошнота и рвота, как правило, возникают после появления кожного зуда, причём тошнота отмечается через 4, а рвота – через 6 часов после эпидуральной микроинъекции.Кожный зуд, тошнота и рвота специального лечения не требуют.Транзиторное расстройство мочеиспускания при эпидуральной аналгезии морфином в дозе 5мг и более отмечаются у 60% больных, однако, это не является сложной проблемой, так как в отделениях реанимации и интенсивной терапии большинству больных с тяжёлой патологией для учёта диуреза выполняется катетеризация мочевого пузыря.
Частота проявлений общетоксического действия препаратов, используемых для регионарного обезболивания, составляет 1-5% и связана либо с передозировкой местного анестетика, либо с его внутрисосудистым введением при случайной катетеризации вен эпидурального пространства. Особенно опасно внутрисосудистое введение бупивакаина, вызывающего остановку сердца, резистентную к терапии.





