Синдром позвоночной артерии – что это и опасно ли для жизни?

Механизм развития
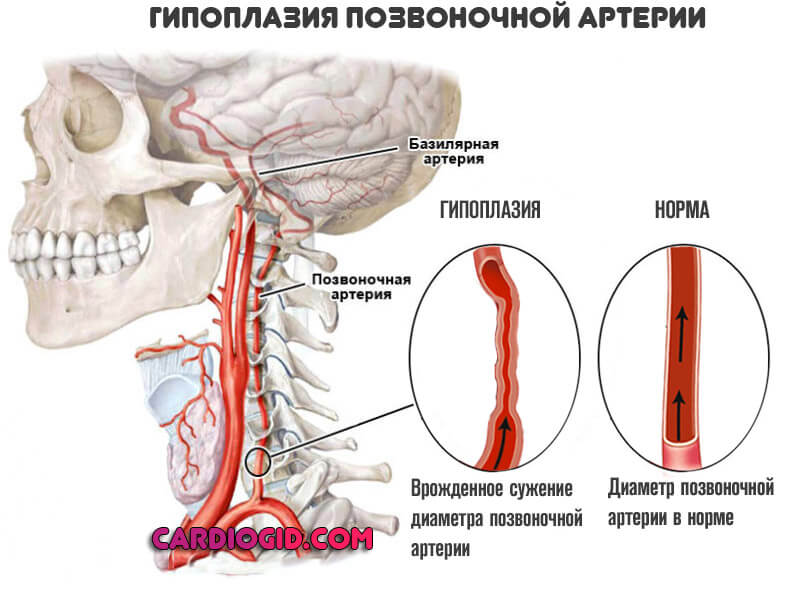
Гипоплазия позвоночной артерии слева — врожденный порок анатомического развития. Как правило, это результат одного из двух процессов.
Сердечнососудистая система формируется в первом триместре. В этот момент на женщине лежит колоссальная ответственность.
Любой сбой может сказаться на состоянии будущего плода не известным образом. Патология закладывается именно в этот момент.
Дают знать о себе перенесенные и вялотекущие инфекционные патологии, стрессы и физические перегрузки, особенно вредные привычки вроде курения и злоупотребления спиртным.

В некоторых ситуациях фактор неочевиден: как мать ведет себя примерно, вынашивает плод, следуя всем рекомендациям.
Однако причина может быть в неблагоприятной экологии. Отсюда прямое влияние токсинов, радиационного фона на организм женщины и будущего плода.
Хромосомные мутации
Они почти не бывают спонтанными. Это результат либо несовместимости, либо влияния ряда факторов. Таких как ионизирующее излучения, поражение вирусами (особой опасностью обладают герпетические агенты, возбудители папилломатоза).
Также возможны загрязнения атмосферы, воздействие соединений металлов.
В такой ситуации гипоплазия оказывается далеко не «одинокой» проблемой. Параллельно возникает масса нарушений функционального и анатомического плана.
Нередко эмбрион оказывается нежизнеспособен. Наступает выкидыш. Возможно и более позднее прерывание беременности.
Приобретенной гипоплазия не бывает. Как правило, просвет позвоночной артерии достаточен для обеспечения адекватного кровотока в церебральных структурах.
Потому первые годы жизни, а то долгий период не омрачен плохим самочувствием или нарушениями работы головного мозга.
Как только развивается атеросклероз или симптоматическое сужение сосуда, последствия могут быть катастрфоическими.
Механизм двигается по типу ишемии вследствие нарушения гемодинамики, кровотока.
Суженная артерия не может пропускать достаточное количество жидкой ткани. Страдает затылочная доля, мозжечок и вся экстрапирамидная система. Косвенно и иные области ЦНС.
При незначительном объеме нарушения проблема заметна, есть симптомы. Но критических состояний нет. Постепенно нарастают структурные изменения в мозгу. Расширяются желудочки.
В конечном итоге наступает пик. Когда отклонение достигает определенного момента, развивается ишемический инсульт. Острое нарушение кровообращения с отмиранием нервных тканей и формированием стойкого неврологического дефицита. Состояние нередко становится причиной смерти.
Признаки предынсульта описаны в этой статье.
Согласно статистике, 75% всех инсультов приходится именно на затылочную долю и мозжечок.
Потому нужно осознавать всю серьезность положения и проходить профилактические осмотры раз в 6 месяцев. По необходимости следовать рекомендациям врача.
Патогенез синдрома позвоночной артерии связан с анатомическим строением позвоночника и окружающих его связок, мышц, нервов и сосудов.
В головной мозг кровь поступает по двум внутренним сонным артериям и двум позвоночным артериям, а отток крови осуществляется по двум яремным венам. По позвоночным артериям, образующим вертебробазилярный бассейн и снабжающим задние отделы мозга, в головной мозг поступает 15 — 30% необходимого объема крови.
Берущие свое начало в грудной полости позвоночные артерии входят в поперечное отверстие шестого шейного позвонка и проходят через вышележащие шейные позвонки по костному каналу (костный канал образуется поперечными отростками шейных позвонков). В полость черепа позвоночные артерии входят через большое затылочное отверстие, сливаясь в области базилярной борозды моста в основную (базилярную) артерию.
Поскольку позвоночные артерии снабжают кровью шейный отдел спинного мозга, продолговатый мозг и мозжечок, недостаточное кровоснабжение вызывает симптомы, характерные для поражения этих отделов (шум в ушах, головокружение, нарушение статики тела и др.). Так как позвоночные артерии контактируют не только со структурой позвоночника, но и с окружающими позвоночный столб мягкими тканями, синдром позвоночной артерии отличается различными механизмами развития.
Позвоночная артерия подразделяется на интракраниальный и экстракраниальный отдел, значительная часть которого проходит через подвижный канал, образованный отверстиями позвонков. В этом же канале расположен нерв Франка (симпатический нерв), задний стволик которого локализуется на задне-медиальной поверхности позвоночной артерии.
Благодаря такому расположению при раздражении рецепторов позвоночно-двигательного сегмента возникает рефлекторный ответ стенки позвоночной артерии. Кроме того, на уровне атланта и аксиса (позвонки С1 и С2) позвоночные артерии прикрыты только мягкими тканями, что в сочетании с мобильностью шейного отдела повышает риск развития компрессионного воздействия на артерии со стороны окружающих тканей.
Возникающие в результате остеохондроза, деформирующего спондилеза, разрастания остеофитов и других патологий дегенеративные изменения в шейном отделе часто являются причиной компрессии позвоночных артерий. В большинстве случаев компрессия выявляется на уровне 5-6 позвонков, но может наблюдаться и на уровне 4-5 и 6-7 позвонков.
- Начальная стадия. Латентная или скрытая. Заболевания слабо выражено, потому клиники практически нет, кроме нечастых головных болей, нарушения ориентации в пространстве.
- Вторая стадия. На этом этапе обнаружить отклонение довольно просто, при условии, что человек обратится к доктору. Но такого чаще всего не происходит. Потому патология благополучно прогрессирует, приводит к необратимым изменениям состояния головного мозга.
- Третья стадия. Сопровождается критическим снижением церебрального кровотока в затылочной области. Симптомы неврологические, тяжелые, ухудшают качество жизни. Невозможно заниматься повседневной деятельностью. Трудоспособность минимальна.
- Четвертая стадия. Обычно предшествует инсульту, через несколько суток, максимум недель наступает неотложное состояние. Далее сценария два: инвалидность с полной или преимущественной утратой зрения или гибель.
Классификации СПА используются практиками для определения тактики диагностики, терапии, прогнозирования вероятного исхода синдрома вертебральной артерии (другое название состояния).
На своем протяжении позвоночная артерия контактирует и с твердыми структурами позвоночного столба, и с мягкими тканями, окружающими его. Патологические изменения, возникающие в этих тканях, и являются предпосылками к развитию СПА. Кроме того, причиной могут стать врожденные особенности и приобретенные заболевания непосредственно артерий.
Итак, существует 3 группы причинных факторов синдрома позвоночной артерии:
- Врожденные особенности строения артерии: патологическая извитость, аномалии хода, перегибы.
- Заболевания, в результате которых уменьшается просвет артерии: атеросклероз, всевозможные артерииты (воспаления стенок артерий), тромбозы и эмболии.
- Сдавления артерии извне: остеохондроз шейного отдела позвоночника, аномалии строения костей, травмы, сколиоз (это вертеброгенные, то есть связанные с позвоночником, причины), а также опухоли тканей шеи, их рубцовые изменения, спазм мышц шеи (это невертеброгенные причины).
Зачастую СПА возникает под воздействием сразу нескольких причинных факторов.
Стоит отметить, что чаще развивается СПА слева, что объясняется анатомическими особенностями левой позвоночной артерии: она отходит от дуги аорты, в которой нередко имеются атеросклеротические изменения. Второй ведущей причиной, наряду с атеросклерозом, являются дегенеративно-дистрофические заболевания, то есть остеохондроз.
При наличии одной или нескольких из вышеуказанных причин, факторами, предрасполагающим к ухудшению самочувствия больного и появлению жалоб, являются резкие повороты или наклоны головы.
Классификация
Патогенетическая классификация синдрома по типу гемодинамических расстройств:
- Компрессионный тип СПА – механическое сдавление артерии снаружи,
- Ангиоспастический тип – рефлекторный спазм сосудов, связанный с раздражением рецепторов в зоне поражения,
- Ирритативный тип возникает при поражение нервов, образующих симпатическое сплетение вокруг артерий,
- Смешанный тип — любое сочетание перечисленных вариантов.
По выраженности клинических проявлений СПА подразделяют на 2 типа:
- Дистонический тип — функциональные нарушения, проявляющиеся головной болью различной интенсивности, вестибулярными и офтальмологическими симптомами, вегетативными расстройствами. Первые клинические признаки у больных возникают при редких движениях в шее. Неудобное положение, занимаемое больным во время сна, также может спровоцировать данную симптоматику. Функциональные нарушения считаются обратимыми, а их симптомы нестойкими. Этот тип синдрома хорошо поддается терапии. Инсульты и прочие осложнения развиваются крайне редко.
- Ишемический тип обусловлен органическими изменениями в мозговой ткани. Клинически синдром проявляется транзиторными ишемическими атаками или признаками ишемического инсульта: атаксией, дизартрией, диплопией. Приступы возникают внезапно после резкого поворота или наклона головы. Неприятные симптомы исчезают в лежачем положении больного. При этом долгое время сохраняется общая слабость, разбитость, головная боль. Ишемический тип часто заканчивается инсультом, плохо поддается лечению и вызывает стойкий неврологический дефицит.
Эти две формы синдрома часто рассматриваются специалистами как стадии одной патологии.
Причины
Основная причина возникновения синдрома позвоночной артерии – это заболевание шейного отдела позвоночника, а точнее – шейный остеохондроз. А вот почему образовывается остеохондроз, не всегда удается выяснить. Это может быть и врожденная склонность пациента к болезням ОДА, и травма, и даже неправильное питание.

Наиболее распространенные причины, способствующие развитию патологии:
- Травматизация – патологические процессы могут начать развиваться вследствие микротравмы, травмы, оперативного вмешательства на любых тканях шейного отдела.
- Плохая организация «гигиены сна» — неудобная постель, избыток или недостаток подушек.
- Ношение обуви на высоком каблуке – это ведет к нарушению осанки, позвоночник искривляется, нарушается его структура, анатомическое строение.
- Переохлаждение, в том числе систематическое. Может начаться воспалительный процесс в мягких тканях, который негативно отразится и на других структурах шеи.
- Большие нагрузки на область шеи – наиболее характерны для спортсменов, занимающихся тяжелыми видами спорта. А также для людей, которые в силу профессиональных или бытовых факторов испытывают такие нагрузки.
- Недостаточная подвижность шейного отдела позвоночника – ситуация характерна для людей, которые работают в сидячем положении и практически не двигаются в течение дна. К примеру, водители такси, дальнобойщики, компьютерщики, швеи, бухгалтеры часами сидят со слегка склоненной головой, выполняя свою работу.
- Недостаточное качество питания – отсутствие в пище белков и витаминно-минеральных нутриентов. Это негативно отражается на костной и хрящевой тканях опорно-двигательного аппарата.
- Регулярное спазмирование мышц шеи.
- Опухолевые заболевания с метастазами в структуры шейного отдела позвоночника.
Факторы развития шейного остеохондроза могут быть и комплексными. В этом случае они усиливают патологическое действие друг друга. К примеру, человек часто носит тяжести на спине, плохо питается, в пределах его семьи были частые случаи заболеваний ОДА. У такого человека риск развития синдрома позвоночной артерии выше, чем у остальных больных с шейным остеохондрозом.
Факторы развития патологического процесса всегда врожденные. Человек успевает получить проблемы, еще не родившись. Это может быть вина матери или стечение обстоятельств.
Среди возможных провокаторов:
- Курение в период вынашивания плода. Потребление спиртного в любых, даже самых малых количествах, тем более использование наркотиков.
- Прием препаратов, бесконтрольный или не по схеме.
- Частое нахождение на солнце.
- Физические перегрузки. Будущей матери полезно двигаться, но в меру и с умом.
- Стрессовые ситуации. Приводят к выбросу большого количества кортизола, адреналина. Также катехоламинов. Они могут сказаться на состоянии ребенка негативным образом.
- Влияние экологического фактора. Высокий радиационный фон, магнитное излечение свыше допустимой нормы, загрязненный воздух, вода, насыщенная ионами тяжелых металлов и ядовитых веществ.
- Неправильное питание. Отсутствие витаминов в рационе. Преобладание животного жира, фаст-фуда и различных неестественных добавок.
- Потребление кофеина. На период беременности от него лучше отказаться.
- Остро текущие инфекционные расстройства независимо от локализации. Но в особенности, затрагивающие репродуктивную систему. Также латентные их варианты, носительство.
- Нужно сказать, что ни один из названных факторов не дает стопроцентной гарантии гипоплазии у ребенка. Это всего лишь увеличивает риски. И чем больше таких моментов, тем выше вероятность.
Причины нужно рассматривать в системе.
Этиология и патогенез
Этиопатогенетические факторы СПА подразделяются на четыре группы:
- Врожденные недуги – патологическая извитость артерий, их перегибы, сужения, врожденная гипоплазия, врожденная нестабильность позвонков.
- Приобретенные заболевания сосудов, при которых сужается артериальный просвет: атеросклероз, артерииты, тромбоэмболии, системные васкулиты. Спазм сосудов, обусловленный влиянием симпатической нервной системы, приводит к временному нарушению кровотока.
- Патологии костно-хрящевого аппарата шеи, приводящие к развитию вертеброгенной формы синдрома: остеохондроз, травматическое повреждение, искривление позвоночника, протрузии и межпозвоночные грыжи, спондиллез, воспаление фасеточных суставов, спондилоартроз.
- Болезни мягких тканей шеи: новообразования, мышечные спазмы, рубцы, тоническое напряжение шейных мышц.
У ребенка наиболее частыми причинами СПА являются врожденные патологии сосудов, родовые травмы, спазмы мышц вследствие переохлаждения, врожденная или приобретенная кривошея.
Патогенетические принципы развития СПА:
- СПА обычно возникает при поражении левого артериального сосуда. Это связано с его анатомическими особенностями и расположением: артерия начинается от дуги аорты, в которой часто располагаются атеросклеротические бляшки.
- Дегенеративно-дистрофические изменения в позвоночнике играют важную роль в развитии недуга. Артерия проходит в узком и подвижном канале. Остеофиты поперечных отростков сдавливают сосуд и нарушают кровоснабжение мозга, что проявляется характерной клинической симптоматикой.
- Раздражение нервных волокон, окружающих сосуд, активизирует вещества, сужающие артериальную стенку, что еще больше способствует гипоксии мозга и структур ЦНС.
- Резкие наклоны и повороты головы ухудшают самочувствие больного и способствуют появлению жалоб.
Основные звенья патогенеза синдрома:
- сдавление или сужение артерии, кровоснабжающей мозг,
- гипоксия мозга,
- недостаток питательных веществ,
- головокружение и потемнение в глазах,
- ишемический инсульт и развитие других смертельно опасных патологий.
Симптоматика
Основные клинические проявления СПА:
- Головная боль обычно связана с неудобным положением головы днем или ночью, переохлаждением или травматическим повреждением. Это так называемая «шейная мигрень», которая отличается стремительным распространением боли от шеи к затылочной и височной областям. Интенсивность болезненных ощущений изменяется в зависимости от расположения головы. Боль усиливается при пальпации шеи, при ходьбе, во время сна в некомфортном положении, даже при незначительных движениях. Боль по характеру варьируется от ноющей, распирающей до стреляющей, жгучей, пульсирующей, стягивающей. Длится она несколько минут или часов. Пациенты находят такое положение, когда боль полностью пропадает.
- Головокружение всегда сопутствует головной боли и часто возникает сразу после сна. Длительность его различна – от нескольких минут до часу. Больные при этом жалуются на зрительные расстройства, дискоординацию движений, звон в ушах, ощущения, что «голова куда-то ушла». Для дифференциальной диагностики синдрома используют воротник Шанца. Если во время его применения исчезает головокружение, диагноз СПА подтверждается.
- Шум в обоих ушах отмечает большинство больных с синдромом. Он возникает в утреннее или ночное время суток. Во время ремиссии шум слабый и низкий. Перед приступом его интенсивность возрастает, и он становится высокочастотным. Иногда шум сопровождается ухудшением слуха.
- Многие люди жалуются на ухудшение зрения, падение остроты, появление пелены или песка в глазах, диплопию, светобоязнь, обильное слезовыделение.
- Вегетативные расстройства – приступы жара или холода, гипергидроз, похолодание ног и рук, дисфагия, дисфония, нарушения сна, онемение лица, шеи, плечевого пояса и рук.
- Болевая контрактура мышц шеи возникает при движении и сопровождается ощущением хруста.
- Обмороки с потерей сознания возникают при длительном переразгибании головы.
- Депрессия связана не только с нарушением мозгового кровообращения, но и с моральными причинами. Они играют немаловажную роль в развитии недуга, поскольку больные устают от приступообразной головной боли.
- Кардиалгические симптомы – давящая или сжимающая боль за грудиной, приступы повышенного давления.
- Глоточные симптомы — чувство инородного тела в глотке, саднение и першение в горле, нарушение вкусовых ощущений, покашливание, трудности с проглатывание пищи.
- Психические расстройства – переживания, тревожные мысли о смерти, истерия, психозы.
Клинические признаки патологии достаточно мучительны. Они нарушают психологическое спокойствие больных и заставляют их обратиться к врачу.
Диагностика
Эффективность терапии зависит от своевременной диагностики. Поэтому перед тем как лечить патологию, пациента направляют на всестороннее обследование. Если имеется подозрение на синдром позвоночной артерии, диагностика включает:
- Изучение жалоб пациента и анамнеза болезни;
- Неврологический осмотр;
- Рентгенографию шейного отдела – обнаруживает патологические изменения в атланто-окципитальном суставе;
- Дуплексное сканирование артерий – показывает аномалии в сосудах, выясняет их проходимость;
- Ангиографию артерий – измеряет скорость кровотока и диаметр сосудов, выявляет местоположение патологий;
- Допплерографию – определяет нарушение кровотока, исследует проходимость сосудов, характер кровотока и его скорость;
- Магнитно-резонансную или компьютерную томографию шейного отдела – выявляет аномалии в позвоночнике;
- Магнитно-резонансную томографию головного мозга –оценивает обеспечение клеток головного мозга кислородом и питательными веществами, устанавливает причину нарушения кровообращения, показывает локализацию защемления.
Терапевтические методы подбираются для каждого пациента индивидуально на основе результатов диагностического обследования.
Проводится под контролем невролога, при необходимости привлекается профильный хирург.
Обследование довольно простое, дает качественные результаты сразу, не считая сложных ситуаций.
Среди мероприятий:
- Устный опрос пациента. Чтобы зафиксировать жалобы, составить перечень симптомов и выдвинуть гипотезы.
- Сбор анамнеза. Особенно врачей интересует течение беременности у матери, если такие данные имеются. В меньшей степени образ жизни, привычки, наследственный фактор.
- Допплерография сосудов шеи, головного мозга. Также дуплексное сканирование. Исследования, направленные на визуализацию тканей, оценку скорости кровотока и его качества. Определение нарушений, тяжести таковых, локализации. Возможно проведение с функциональными тестами. Поворотами головы и т.д. Это дает более полную картину.
- Ангиография. По необходимости. Для визуализации сосудов.
- Тот же эффект достигается посредством МРТ, только степень детализации в разы выше. Назначается в спорных случаях.
- Анализ крови общий и биохимия с расширенной картиной по липидному спектру. В рамках диагностики атеросклероза. Позволяет обнаружить избыток холестерина и других жирных соединений. Которые могут стать виновником болезни.
Этого достаточно. По необходимости показаны консультации прочих специалистов, но это уже частные предполагаемые случаи. Другие сценарии маловероятны.
Диагностику СПА проводят специалисты в области неврологии, отоларингологии, офтальмологии, вертебрологии. Врач выслушивает жалобы больного и изучает имеющиеся клинические признаки. Вегетативные нарушения обычно сочетаются с особенностями неврологического статуса — неустойчивостью в позе Ромберга, легкой дискоординацией движений.
Диагностика синдрома достаточно сложна. Чтобы избежать возможных диагностических ошибок, необходимо провести дополнительные методы исследования. После выявления напряженных мышц затылка и болезненности кожи головы специалист направляет больного на инструментальное дообследование.
Инструментальные методы диагностики:
- рентгенографическое исследование,
- МРТ или КТ,
- дуплексное сканирование,
- ультразвуковая допплерография сосудов шеи,
- реографический метод исследования сосудистой системы головного мозга,
- ангиография при подозрении на тромбоз артерии.
Исследование функций зрительного и слухового анализаторов проводят строго по показаниям, если другие диагностические методы не дают точной информации. При подтверждении предполагаемого диагноза специалист назначает соответствующее лечение.
На основании жалоб больного врач определит наличие одного или нескольких вышеуказанных синдромов и, в зависимости от этого, назначит дополнительные методы исследования:
- рентгенографию шейного отдела позвоночника;
- магнитно-резонансную или компьютерную томографию шейного отдела позвоночника;
- дуплексное сканирование позвоночных артерий;
- вертебральную допплерографию с функциональными нагрузками (сгибанием/разгибанием/поворотами головы).
Если при проведении дообследования диагноз СПА подтверждается, специалист назначит соответствующее лечение.
Симптоматика
Распознать симптомы синдрома позвоночной артерии без диагностики сложно. И дело не в том, что недуг не проявляет себя. Просто его признаки схожи с другими заболеваниями, начиная с распространённого остеохондроза и заканчивая болезнями, которые пациенту крайне сложно связать с позвоночником, о чём уже говорилось выше.
Этот симптом зачастую усиливается со временем. Постепенно становится болезненным наклон или поворот головы, а со временем появляются аналогичные ощущения на коже в области роста волос, которые усиливаются во время прикосновений. Это может сопровождаться жжением. Шейные позвонки при поворотах головы начинают «хрустеть».
Другие признаки, встречающиеся чуть реже:
- Повышения артериального давления;
- Звон и шум в ушах;
- Тошнота;
- Боли в сердце;
- Повышенная утомляемость организма;
- Головокружение, вплоть до предобморочного состояния;
- Потери сознания;
- Боль в шее или чувство сильной напряжённости;
- Нарушение зрения, иногда просто боль в ушах, также могут болеть глаза – в обоих случаях часто с одной стороны ощущения сильнее, чем с другой.
В долгосрочной перспективе на фоне данного синдрома может развиться вегето-сосудистая дистония, повышенное внутричерепное давление (гипертензия), онемение конечностей, обычно пальцев рук. Также проявляются различные психические отклонения – раздражительность, злость без причины, страх, перепады настроения.

Патологический процесс при СПА проходит 2 стадии: функциональных нарушений, или дистоническую, и органическую (ишемическую).
Главным симптомом на этой стадии является головная боль: постоянная, усиливающаяся во время движений головой или при длительном вынужденном положении, пекущего, ноющего или пульсирующего характера, охватывающая области затылка, висков и следующая вперед ко лбу.
Также на дистонической стадии пациенты предъявляют жалобы на различной интенсивности головокружения: от чувства легкой неустойчивости до ощущения быстрого вращения, наклона, падения собственного тела. Помимо головокружения больных нередко беспокоит шум в ушах и нарушения слуха.
Могут иметь место и разнообразные зрительные нарушения: песок, искры, вспышки, потемнение в глазах, а при осмотре глазного дна – снижение тонуса его сосудов.
Если на дистонической стадии причинный фактор в течение длительного времени не устраняется, заболевание прогрессирует, наступает следующая, ишемическая стадия.
На данной стадии у пациента диагностируются преходящие нарушения мозгового кровообращения: транзиторные ишемические атаки. Они представляют собой внезапно возникающие приступы выраженного головокружения, нарушения координации движений, тошноты и рвоты, нарушений речи. Как было сказано выше, эти симптомы зачастую провоцируются резким поворотом или наклоном головы.
Клиническая картина представлена массой моментов. Все они соответствуют хроническому нарушению питания головного мозга, ишемическому процессу.

Гипоплазия левой ПА, если она не осложнена атеросклерозом, не дает какого-либо дискомфорта практически никогда.
Но нужно понимать, что артерия работает на пределе. Диаметра хватает «впритык».
Спровоцировать резкое аномальное снижение кровотока может даже поворот головы, потому нередки пароксизмы головной боли, нарушения ориентации в пространстве, тошноты, рвоты, снижения остроты зрения. Которые проходят сами спустя некоторое время. А в наиболее опасных случаях заканчиваются инсультом.
Если говорить о примерном перечне проявлений:
- Выраженное снижение остроты слуха. Обычно с одной стороны. Реже сразу с двух. Возможно полное исчезновение способности воспринимать звук. Явление временное, но характерное. Кохлеарные симптомы особенно типичны для параллельного поражения височной доли.
- Головная боль. Выраженная. По мере прогрессирования болезни и декомпенсации нарушения кровотока в церебральных структурах, становится все сильнее.
Локализуется в затылочной области, шее, недалеко от основания черепа. Отдает в виски, темя.
Может быть разлитой, без четкого расположения или с миграцией неприятного ощущения.
Возникает приступами. Каждый длится от пары минут до нескольких часов и даже более того. Вариантов множество.
- Головокружение. Невозможность ориентироваться в пространстве. Пациент принимает вынужденное положение лежа. Поскольку не может нормально перемещаться. Рискует упасть, оступается и запинается. Как и в случае с предыдущим симптомом, проявления временное, приступообразное.
- Тошнота, рвота. Встречаются не всегда. Носят рефлекторный характер. В ответ на головокружение с одной стороны, с другой — на недостаточный кровоток и хаотичные сигналы в центрах, отвечающих за экстренное опорожнение пищеварительного тракта.
- Невозможность управлять своими движениями. Формально моторная активность сохраняется. Но человек становится неуклюжим. Все пассы угловатые, вычурные.
Это результат поражения мозжечка, экстрапирамидной системы. В норме организм сам собой, без волевого усилия компенсирует движения, ищет максимально короткий путь активности. Чтобы экономить энергию.
- Слабость, сонливость, резкое или постепенное падение работоспособности. Астенические проявления сопровождают больного на постоянной основе. Создают проблемы для профессиональной и социальной реализации.
- Поведенческие расстройства. Сравнительно редко. Потому как в основном это типично для поражения лобной и височной долей.
В то же время, возможно косвенное влияние на них. Особенно на поздних стадиях патологического процесса, ассоциированного с недоразвитием позвоночных артерий.
Сюда входят раздражительность, агрессивность, плаксивость, обидчивость, апатичность, возможны депрессивные эпизоды длительного характера.
Резкие перепады эмоционального фона. От эйфории до глубочайшей печали. Как при биполярно-аффективном расстройстве, если бы фазы его менялись в считанные минуты или часы.
- Малый диаметр левой позвоночной артерии дает зрительную симптоматику. Она — результат раздражения коры головного мозга. Вариантов клиники тут масса.
Скотомы (черные пятна в поле видимости, исключающие восприятие). По периферии или в центре.
Вспышки (яркие светящиеся точки, линии), так называемые фотопсии (простейшие галлюцинаторные образы).
Ощущение песка в глазах, быстрая утомляемость, покраснение и сухость. Снижение остроты зрения, двоение. Встречается транзиторная (преходящая) слепота.
- Повышенная чувствительность к неблагоприятным факторам окружающее среды. Возможны вегетативные кризы при перемене погоды, неоднократные. Если раньше такого не было — это основание насторожиться и задуматься. Обратиться к неврологу.
- Тахикардия. Увеличение частоты сердечных сокращений свыше 90 ударов в минуту. Преобладает ее синусовый тип. Это результат генерализованного нарушения регуляции работы миокарда. Обычно опасности не несет. Но доставляет немало неудобств.
- Ощущение болей за грудиной. Прострелы, проколы, жжение (намного реже). Могут быть частью клинической картины или самостоятельным синдромом.
- Снижение скорости и продуктивности мышления. Человек интеллектуально остается целостным, но эффективность от использования способностей существенно меньше. Невозможно нормально сконцентрироваться. Внимание рассеяно. Кроме того, страдает и память. Что сказывается на профессиональной деятельности и бытовых вопросах.
- Обмороки. Нарушения сознания. Особенно при длительном нахождении в одном и том же положении, резком неаккуратном повороте головы в сторону пораженного сосуда.
- Нарушение координации. Шаткость походки.
- Шум в ушах. В голове.
- Бессонница. Невозможность нормально отдохнуть.
- Мышечная слабость. Отсюда проблемы с перемещением. Быстрая утомляемость и вообще падение переносимости физической нагрузки.
Все названные признаки присущи синдрому позвоночной артерии или вертебробазилярной недостаточности. Это типичные диагнозы на фоне гипоплазии.
Клинических признаков немало. Они объединяются врачами в отдельные синдромы для простоты классификации и описания заболевания.
Нужно отметить, что снижение кровотока по интракраниальному сегменту левой ПА (участок, пролегающий в пределах черепа) протекают более интенсивно и хуже поддаются лечению.

Поскольку при необходимости хирургического вмешательства труднее создать доступ к сосуду. Также есть проблемы и с диагностикой, визуализацией. Возможны существенные погрешности, и даже ошибки.
Гипоплазия экстракраниального отдела левой позвоночной артерии (участок вне черепной коробки) дает идентичные признаки, но проще обнаруживается и лечится.
Лечебные мероприятия
Больному назначают следующие группы препаратов:
- НПВС, обладающие противовоспалительным и противоотечным действием – «Мелоксикам», «Нимесулид».
- Средства, улучшающие мозговое кровообращение и оказывающие антиоксидантное действие – «Винпоцетин», «Циннаризин».
- Препараты, улучшающие метаболизм в нейронах – «Церебролизин», «Актовегин», «Мексидол».
- Ангиопротекторы – «Диосмин», «Пирацетам», «Трентал». Вазоактивные препараты улучшают ток крови в ишемизированных участках мозга.
- Венотоники – «Троксерутин», «Венарус», «Троксевазин».
- Средства, улучшающие обмен веществ в мышцах – «Милдронат», «Триметазидин». Они снимают мышечный спазм и стимулируют кровообращение.
- Лекарства, расслабляющие поперечно-полосатую мускулатуру — миорелаксанты «Мидокалм», «Сирдалуд».
- Спазмолитики – «Дротаверина гидрохлорид», «Но-шпа».
- Витамины группы В – «Мильгамма», «Нейровитан».
- Успокоительные средства и антиоксиданты.
- Хондропротекторы – «Алфлутоп», «Хондроитин», «Терафлекс».
Физиотерапия
После снятия острых признаков синдрома в восстановительный период назначают физиотерапевтическое лечение:
- Диадинамический ток,
- Магнитотерапию,
- Гальванизацию,
- Ультразвуковое воздействие,
- Фонофорез с анестетиками,
- Электрофорез с “Новокаином” или “Эуфиллином”.
К надежным методам лечения относятся ЛФК, мануальная терапия и иглорефлексотерапия.
Специальные упражнения обязательно назначают больным для укрепления мышц шеи и улучшения ее гибкости:
- Потягивание — отведение головы назад с оказанием сопротивления рукой, расположенной на затылке;
- Боковое сгибание шеи — наклоны головы вбок с оказанием сопротивления рукой, поддерживающей голову сбоку;
- Ррямое сгибание и разгибание — наклоны вперед с оказанием сопротивления рукой, удерживающей лоб;
- Ротация — повороты головы с оказанием сопротивления рукой, помещенной на висок;
- Ретракция шеи — отклонение головы назад с сохранением уровня глаз и челюсти;
- Растяжение трапециевидной мышцы — медленные наклоны шеи влево и вправо;
- Повороты шеи вправо и влево;
- Растяжение шеи,
- Пожимание плечами.
Плавание по рекомендациям неврологов является эффективной растягивающей и тонизирующей процедурой.
В реабилитационном периоде показано лечение в специализированных санаториях и на курортах Кавказских минеральных вод или Краснодарского края.
Устранить механическое воздействие на позвоночную артерию поможет хирургическое вмешательство. Операцию назначают при неэффективности консервативной терапии и выраженном сужении артерий. В настоящее время особо популярны эндоскопические вмешательства. Через небольшой разрез кожи иссекают место сужения, а затем проводят пластику сосуда.
Артерии расширяют путем введения баллона со стентом. Больным с остеохондрозом удаляют остеофиты, проводят реконструкцию позвоночной артерии, периартериальную симпатэктомию, пункционный спондилодез, фенестрацию дисков между позвонками, аутодермопластику дисков или их замену титаново-никелевым эксплантом. Хирургическое лечение СПА считается высокоэффективным. Оно позволяет в 90% случаев полностью восстановить кровоснабжение мозга.
Средства народной медицины без традиционного консервативного и оперативного лечения при СПА считаются малоэффективными. Больные принимают хвойные или солевые ванны, употребляют внутрь настой душицы, конского каштана, боярышника.
Профилактика и прогноз
Основными профилактическими мероприятиями в данном случае являются активный образ жизни и здоровый сон на удобных спальных принадлежностях (очень желательно, чтобы они относились к категории ортопедических).
В случае, если ваша работа предусматривает длительное нахождение головы и шеи в одном положении (например, это работа за компьютером или деятельность, связанная с непрерывным письмом), настоятельно рекомендуется делать перерывы в ней, во время которых проводить гимнастику для шейного отдела позвоночника.
При появлении жалоб, указанных выше, не следует ждать их прогрессирования: правильным решением будет в короткий срок обратиться к врачу.
Прогноз на течение СПА может быть относительно благоприятным лишь в случае своевременного обращения пациента за квалифицированной помощью и последующего соблюдения им всех без исключения предписаний лечащего врача-невролога.
Только в этой ситуации возможно перевести данную патологию в стойкую ремиссию, на протяжении которой пациент будет вести вполне нормальный образ жизни, не сопровождающийся негативной симптоматикой со стороны шейного отдела позвоночника и головного мозга.
Основными профилактическими мероприятиями в данном случае являются активный образ жизни и здоровый сон на удобных спальных принадлежностях (очень желательно, чтобы они относились к категории ортопедических). В случае, если ваша работа предусматривает длительное нахождение головы и шеи в одном положении (например, это работа за компьютером или деятельность, связанная с непрерывным письмом), настоятельно рекомендуется делать перерывы в ней, во время которых проводить гимнастику для шейного отдела позвоночника.
Благоприятный при соблюдении рекомендаций и течении расстройства без осложнений. Негативный, если постоянно нарастают явления синдрома позвоночной артерии.
Это примерные суждения. Точную информацию может дать только врач.
Мероприятия, позволяющие предупредить развитие СПА:
- Выполнение физических упражнений для укрепления мышц шеи,
- Ношение фиксирующего воротника Шанца (время определяется лечащим врачом!),
- Использование ортопедического матраса повышенной жесткости и плоской подушки,
- Ношение шерстяных шарфов,
- Растирания шеи с пчелиным и змеиным ядом,
- Ежегодное прохождение курса массажа шеи,
- Лечение в специальных неврологических санаториях,
- Борьба с вредными привычками,
- Использование роликового массажера,
- Включение в ежедневный рацион свежих ягод, орехов и фруктовых соков.
Чем и как лечить синдром позвоночной артерии
Лечение синдрома позвоночной артерии не требует долгого пребывания в стационаре. Терапию можно проводить и в домашних условиях, но только под наблюдением врача. Самолечение народными рецептами не поможет, болезнь требует серьезного комплексного подхода. Кроме приема медикаментов используются следующие методы:
- Лечебная гимнастика. Физические упражнения снимают боли, существенно уменьшают нагрузку на спину и укрепляют мышцы.
- Курс сосудистой терапии. Принимают сосудорасширяющие средства, препараты для улучшения кровообращения, ангиопротекторы.
- Курс массажа часто приносит не худшие результаты, чем прием медикаментов.
- Иногда назначают ношение индивидуального ортопедического корсета. Он компенсирует нагрузку на шею.
- Посещать мануального терапевта нужно для восстановления нарушенных анатомических взаимосвязей.
- Акупунктура или иглоукалывание. Многие больные отмечают улучшение самочувствия после сеансов.
- Аутогравитационная терапия. Под собственным весом позвоночник «выпрямляется». Используется для уменьшения нагрузки на межпозвонковые диски и улучшения обмена веществ.
- Физиотерапия. При заболевании, чаще всего, используется магнитотерапия, электрофорез и фонофорез.
Также используется рефлексотерапия и подводное вытяжение позвоночника. Каждый из этих методов нужно предварительно обсудить с врачом. Рекомендуется подобрать комфортные для позвоночника матрасы и подушки.
Основная цель терапии – устранение отеков и воспаления, применение медикаментов, способствующих оказанию сосудорасширяющего эффекта. Медикаментозное лечение синдрома позвоночной артерии осуществляется под наблюдением врача, требует комплексного применения ряда лекарственных препаратов:
- Ангиопротекторы. Анавенол и аналоги. Нормализуют эластичность артерий, препятствуют их разрушению.
- Средства для восстановления кровотока, снятия спазма. Обычно эффективно сочетание Нимесулид и его аналогов (противовоспалительные нестероидного происхождения) и флеботоника (Троксерутин). Возможно использование иных сочетаний. На усмотрение специалиста.
- Протекторы нервных клеток. В том числе Мексидол, Суматриптан.
- Средства для восстановления церебрального кровотока: Пирацетам, Актовегин, Циннаризин и прочие.
- Ноотропы. Нормализуют обменные процессы. Глицин и иные.
- Спазмолитики для купирования стеноза позвоночной артерии. Папаверин, Дротаверин.
- Миорелаксанты, если имеет место поражение мышц.
- Обязательно применение витаминов группы B.
Физиотерапия
Часто возникает вопрос о том, как избавиться от синдрома позвоночной артерии при помощи методов физиотерапии. Данный вид лечения нормализует обменные процессы и функционирование центральной нервной системы, стабилизирует тонус сосудов.
Лечащий врач может рекомендовать проведение следующих процедур:
- Электрофореза препаратами со стимулирующим и сосудорасширяющим эффектом.
- Талассотерапии.
- Электросна.
- Трансцеребральной УВЧ-терапии.
- Хвойных ванн.
- Аэротерапии.
Даже малейшее ускорение кровообращения и расширение просвета сосудов при синдроме позвоночной артерии способствует улучшению самочувствия пациентов.
Снять неприятные ощущения синдрома позвоночной артерии смогут упражнения.
Гимнастический комплекс разрабатывается конкретно для каждого пациента с учетом индивидуального протекания болезни, наличия сопутствующих заболеваний и некоторых иных факторов. Заниматься лечебной гимнастикой нужно постоянно, только так можно устранить нежелательные симптомы и вернуть прежнюю подвижность. Комплекс упражнений разрабатывается медработником, так как он знает, какую степень нагрузки можно выполнять конкретному больному.
Превышение физической нагрузки, равно как и ее недостаток, пользы не принесет. Гимнастика включает несложные упражнения – повороты, наклоны головы, подтягивания к плечам чередуются с расслаблением. Если во время гимнастики пациент чувствует боль, то стоит пересмотреть комплекс или прибегнуть к иным способам лечения синдрома.




